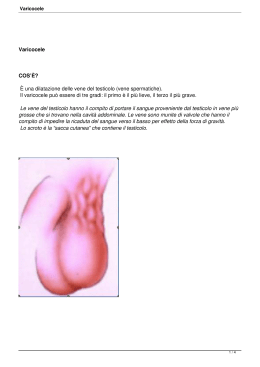
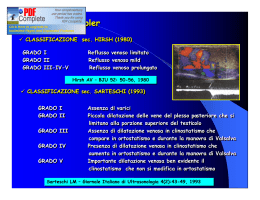
LE PROBLEMATICHE ANDROLOGICHE SPECIFICHE DELL’ETA’ ADOLESCENZIALE: DIAGNOSI, CRITERI DI GESTIONE, ASPETTI SOCIO-SANITARI ED ECONOMICI Ciociola Francesco [email protected] U.O.C. Urologia II – Andrologia e Riproduzione Assistita European Training Centre for Clinical Andrology certified by EUROPEAN ACADEMY of ANDROLOGY Varese, 22 Maggio 2012 Anomalie di più frequente riscontro VARICOCELE: 20-30% CISTI DELL’EPIDIDIMO: 15-30% FIMOSI: 5,5-10% IDROCELE: 1-3% CRIPTORCHIDISMO: <1% Weidner at al., Urologe 2010 Posey ZQ et al., J Urol; 2010 Liang C et al., 1997; Zivkovic D et al., 2004 Liang C et al., 1997; Zivkovic D et al., 2004 Sijstermans K et al., Int J Androl; 2008 VARICOCELE Ectasia del sistema venoso funicolo-pampiniforme caratterizzato da: - reflusso venoso basale nella vena spermatica interna aumento della temperatura testicolare produzione di sostanze ad azione gonadotossica stimolo ipossico apoptosico DANNO PROGRESSIVO DEL TESTICOLO Nel 78-93% casi esso è evidente a sinistra (per ragioni anatomiche: la vena spermatica si inserisce, da questo lato, ad angolo retto nella vena renale). Ghabili, 2009; Mostata et al, 2006 NELL’EPOCA DELLO SVILUPPO PUBERALE: VARICOCELE ALTERATO SVILUPPO TESTICOLARE DANNO SPERMATOGENESI FERTILITA’ FUTURA ??? VARICOCELE NEL MASCHIO DELLA COPPIA INFERTILE ??? VARICOCELE Le Linee Guida della European Association of Urology (EAU) raccomandano il trattamento del varicocele nel maschio infertile con un livello di evidenza B (cioè: si nutrono dubbi sul fatto che quella particolare procedura o intervento debbano essere sempre raccomandati,ma si ritiene che la loro esecuzione debba essere attentamente considerata). PREVALENZA IN LETTERATURA DEL VARICOCELE NELL’ADOLESCENTE: 9 – 26% Weidner et al, 2010; Kumanov et al, 2008; EAU Guidelines, 2008; VARICOCELE E FERTILITA’ PAZIENTI INFERTILI AFFETTI DA VARICOCELE: 35 - 40% Naughton, 2001; Chan & Goldstein, 2002; Robinson, 2010; Weidner, 2010 GIOVANI ADOLESCENTI AFFETTI DA VARICOCELE CLINICO (ETA’: 17 – 20 ANNI) CHE EVOLVONO IN PROBABILE INFERTILITA’ DOPO I 30 ANNI: 25% U.O.C. Urologia II - Andrologia e Riproduzione assistita - A.O.San Paolo - Milano (200 casi) VARICOCELE I bambini o gli adolescenti a rischio di varicocele hanno spesso caratteristiche morfologiche tipiche, in particolare un peso ed una altezza maggiore rispetto ai soggetti della stessa età, contraddistinti da un basso BMI. La presenza di un varicocele in età inferiore (< 5 anni) deve destare sospetto per forma SECONDARIA (neoplasia renale, masse addominali…). May, 2006; Kumanov, 2008 VARICOCELE: LA DIAGNOSI Nei casi di sospetto o di evidenza di varicocele è importante un corretto inquadramento clinico-strumentale. - ESAME OBIETTIVO VOLUME E CONSISTENZA DELLE GONADI - ECOCOLORDOPPLER SCROTALE - calcolare l’esatto volume gonadico - valutare l’ecostruttura della polpa testicolare - valutare tipologia e grado del reflusso venoso May, 2006; Cimador, 2006; EAU Guidelines, 2008 VARICOCELE: LA DIAGNOSI ASIMMETRIA TESTICOLARE Fattore spesso associato al varicocele nell’adolescente, tale per cui viene indicato l’intervento, previo un adeguato periodo di osservazione per la possibilità che tale asimmetria di sviluppo sia transitoria. Tuttavia, un reflusso venoso continuo ad alta velocità con una asimmetria volumetrica superiore al 20% può essere già considerata indicazione immediata all’intervento, poiché un recupero spontaneo risulta molto improbabile. Poon et al, 2010; Kozakowski et al, 2009 VARICOCELE: LA DIAGNOSI ASIMMETRIA TESTICOLARE Un recente studio di Zampieri et al (2010) ha per l’appunto posto a confronto due popolazioni di adolescenti affetti da varicocele con asimmetria volumetrica tra le due gonadi maggiore del 20% il primo gruppo, sottoposto ad intervento di varicocelectomia (legatura microchirurgica), ha mostrato una riduzione della asimmetria nell’85% dei pazienti, mentre il secondo gruppo, tenuto in osservazione ecografica a 3, 6 e 12 mesi, ha mostrato un miglioramento del volume solo nell’8% dei casi. Necessità di studi che correlino istologicamente l’ipoplasia testicolare con il danno germinale e la riduzione della fertilità futura VARICOCELE: TIPOLOGIA DI REFLUSSO Il meccanismo emodinamico patologico del varicocele è il reflusso di sangue nella vena spermatica verso il testicolo. TIPI DI REFLUSSO a) Spontaneo - continuo - intermittente b) Solo indotto dalle manovre di: - Valsalva - spremitura-rilasciamento del funicolo Reflusso venoso basale continuo registrato alla vena spermatica di sinistra in ortostatismo I QUESITI FONDAMENTALI SONO ALLORA: - QUALI soggetti trattare e QUANDO? - quale tecnica preferire? La decisione di trattare l’adolescente portatore di varicocele è senz’altro un argomento ancora controverso. Dalla nostra esperienza e dalla Letteratura emerge che l’obiettivo fondamentale per lo specialista (Pediatra, Andrologo) è identificare i soggetti che avranno un maggiore rischio di sviluppare infertilità nell’età adulta… Robinson et al, 2010 … e a tutt’oggi la risposta a tale quesito è senz’altro perfettibile. Aragona, 1994; Bolla, 2007; Basar et al, 2010 VARICOCELE: QUANDO TRATTARE L’indicazione ad operare varicoceli sintomatici e/o i casi in cui si abbia testicolo sinistro ipotrofico è confermata dai dati in Letterautra… Zampieri, 2008; Cocuzza et al, 2008 La correzione del varicocele insorto precocemente dovrebbe essere eseguita in epoca puberale, allo scopo di ottenere un migliore recupero nella qualità seminale in età adulta (6080% casi). Aragona, 1994; De la Pena, 2004; EAU Guidelines, 2008 La nostra Scuola, viste le non trascurabili percentuali di complicanze e/o recidive del varicocele nel bambino e nell’adolescente, ritiene a maggior ragione sia necessaria una accurata selezione dei varicoceli da trattare Varicoceli di II – III grado eventualmente sintomatici Reflusso venoso basale continuo al Doppler Ipotrofia testicolare relativa all’ecografia (differenza = o > 20%) VALUTAZIONE ANDROLOGICA Qualora il varicocele nel giovane adolescente non comportasse una ipotrofia testicolare relativa e non fosse sintomatico (con o senza reflusso continuo) MONITORAGGIO ECOGRAFICO NEL TEMPO POI: SPERMIOGRAMMA (al raggiungimento dei 18-20 anni) SPERMIOGRAMMA NORMALE (WHO, 2010) MONITORAGGIO NEL TEMPO (ecocolordoppler e spermiogramma annuali/semestrali) I pazienti normospermici con varicocele vanno solo monitorati mediante esame seminale. The Practice Committee of the American Society for Reproductive Medicine Report on varicocele and infertility Fertility and Sterility 90(3); 247-249, 2008 SE PEGGIORAMENTO DEI VALORI (< 25° percentile – WHO, 2010) VARICOCELECTOMIA CISTI EPIDIDIMARIA 15-30% TESTICOLO RETRATTILE – MIGRANTE Nel bambino TESTICOLO CHE RICONDOTTO NELLO SCROTO ARRIVA AL SUO FONDO E VI PERMANE IN MANIERA TRANSITORIA, TEMPORANEA. (Lipshultz LI, 1976; Schoorl M, 1982; Palmer JM, 1991; Goh DW & Hutson JM, 1992) Testicolo migrante Si tratterebbe di un testicolo che ha completato il normale processo di discesa ma non si trova nella sua normale posizione scrotale a causa di una iperattività del riflesso cremasterico Tale condizione sarebbe fisiologica e destinata a scomparire con la pubertà senza nessun effetto sul volume testicolare né sulla fertilità futura • Puri P & Nixon HH, 1977, Cendron M, 1993 Prevalenza 4,5 -13 /1000 ragazzi in età scolare • Yucesan, 1993, al-Abbadi , 2000; Bilateralità 68-88% • Gaucci, 1997; Agarwal, 2006; Stec , 2007 Prima dei 12 anni di età il 20% dei testicoli all’ispezione iniziale è all’OIE • Farrington ,1968 Tale condizione andrebbe monitorata nel tempo Questa considerazione nasce dalla possibilità che il rischio torsivo del funicolo possa essere maggiore negli individui portatori di tale anomalia TESTICOLO RETRATTILE – MIGRANTE Nell’adulto Nell’adulto un testicolo viene considerato retrattile quando risale spontaneamente e regolarmente in sede “soprascrotale” ( es. una volta la settimana ). bambino adulto Mieusset 1997 22 pts con OAT idiopatica ( a 37 ± SD) e con testicoli migranti bilaterali Sottoposti a orchipessi Controllo spermiogramma e volume testicolare dopo 1 anno Perché il testicolo migrante provoca dispermia ? risalendo in una posizione “soprascrotale” il testicolo è sottoposto a temperature > 2° rispetto alla borsa scrotale • Shafik, 1991 Un aumento della temperatura scrotale di 2°C per 16 ore al giorno per 3 mesi determina una severa alterazione della spermatogenesi. • Mieusset, R. and Bujan, L. (1994) The potential of mild testicular heating as a safe, effective and reversible contraceptive method for men. Int J Androl,17,186–191. Pregresso criptorchidismo Il criptorchidismo monolaterale può determinare ridotto potenziale di fertilità, e quindi maggior attesa per la gravidanza Fino al 10% dei pazienti infertili riferisce in anamnesi diagnosi di criptorchidismo e pregressa orchipessi Grasso M, 1991 Ipotrofia testicolare 2-3% nella nostra esperienza; asintomatica; ha richiesto una opportuna valutazione andrologica; è frequentemente associata ad alterazioni seminali in età adulta la volumetria testicolare è ben correlata alla fertilità Handelsman, 1985 Fimosi 7-8% asintomatica; ha richiesto una opportuna valutazione andrologica; frequentemente non riconosciuta come un problema; Deficit erettivo fino al 13% dei giovani tra 18-25 anni “teme” di avere erezioni insoddisfacenti raramente se ne parla col medico nessuno riferiva turbe dell’eiaculazione!! Musacchio 2006 Curvatura congenita del pene 4-10% storia clinica e ed esame fisico EAU 2012 Dismorfofobia del pene fino al 17% dei ragazzi ritiene di esser ipodotato; la valutazione andrologica consente di ridimensionare le aspettative degli adolescenti C’è una domanda importante da parte degli adolescenti in campo sessuologico che non trova sempre referenti adeguati …..e la fertilità maschile? Carlsen et al: “Evidence for decreasing quality of semen during past 50 years” BMJ 1992; 305: 609-613 € € tutelare il rispetto della diversità e le garanzie delle scelte; progettare interventi educativi dedicati alle comunità; promuovere la consapevolezza del rischio; favorire l’efficacia della pratica sessuale responsabile; valorizzare il corretto stile di vita mediante l’abolizione di sostanze d’abuso; supplementare l’informazione attraverso attività di skill-building e counselling; sensibilizzare gli adolescenti attentamente selezionati in contesti occupazionali Mediante la prevenzione dei danni delle condotte lesive per la fertilità, sarà possibile tutelare il patrimonio riproduttivo dei giovani uomini Lo specialista Andrologo rappresenta lo strumento di tale strategia Campagne di sensibilizzazione presso comunità scolastiche e Centri di Aggregazione Giovanile Collaborazione con Consultori Familiari mediante “Spazio Giovani” Momenti educativi in corso di manifestazioni culturali Valorizzazione delle strutture territoriali delle ASL accettare il problema; favorire la soluzione; condividerne il trattamento; gestire il controllo; acquisire la responsabilità, oltre il trattamento interventi inseriti nel contesto sociale e nelle comunità scolastiche; sensibile alle tendenze demografiche; contrasto con politiche strutturali dei fattori di rischio per comportamenti sessuali dannosi; Implementare i gruppi di lavoro nella comunità scolastiche, nei centri di aggregazione giovanile; garanzia della assistenza e tutela della privacy supporto delle strutture territoriali mediante inserimento dell’Andrologo nelle strutture Consultoriali; attivazione di una rete di specialisti Andrologi sul territorio; La comunità scientifica deve quindi recepire le nuove tendenze sociali e fronteggiare certe dinamiche giovanili che abbiano un impatto negativo sulla pianificazione familiare e quindi sulla collettività
Scaricare