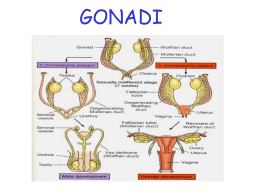
Testi a cura della dott.ssa Rosanna Feroldi della redazione scientifica EDRA, un marchio LSWR S.r.l Sindrome dell’ovaio policistico: un aggiornamento dall’ESHRE 2013 In base ai criteri di Rotterdam rivisti (Rotterdam ESHRE/ASRM-Sponsored PCOS Consensus Workshop Group. Fertil Steril 2004;81(1):19-25), la diagnosi di sindrome dell’ovaio policistico (PCOS) prevede il riscontro di almeno due di tre elementi cardine: amenorrea od oligovulazione, segni clinici o biochimici di iperandrogenismo e presenza di follicoli multipli con aumento del volume ovarico, dopo aver escluso altre possibili forme di presentazione dell’ovaio policistico (PCOM). Le alterazioni ovariche ed extra-ovariche presenti nelle donne che soffrono di PCOS sono molteplici, estremamente variabili e caratterizzate soltanto in minima parte, sia rispetto alla natura eziologica di ciascuna di esse, sia per quanto riguarda le conseguenze che la loro combinazione può avere sulla fertilità e sulla salute generale della donna nel corso della vita. Alcuni studi presentati in occasione del 29° Congresso dell’European Society of Human Reproduction - ESHRE 2013 (Londra, Regno Unito, 7-10 luglio) aiutano a far luce su alcuni aspetti della PCOS che potrebbero rivelarsi critici per una sua migliore diagnosi e gestione, in senso preventivo o terapeutico. Ormone anti-Mülleriano (AMH): non soltanto un parametro diagnostico* L’esistenza di una correlazione positiva tra innalzamento dei livelli plasmatici di ormone anti-Mülleriano (AMH) e PCOS, come riflesso dell’aumentato numero di follicoli antrali immaturi (Pigny P et al. J Clin Endocrinol Metab 2006;91(3):941-5) e della presenza di difetti intrinseci delle cellule della granulosa, è nota da tempo, al punto da indurre a proporre questo parametro come possibile nuovo criterio per la diagnosi differenziale. I dati presentati da Roy Homburg dell’Homerton University Hospital di Londra (Regno Unito) all’ESHRE 2013 indicano che la valutazione dei valori di AMH è sufficientemente specifica e sensibile da permettere di distinguere le pazienti affette da sindrome dell’ovaio policistico (PCOS) anche dalle donne con ovaio policistico non sintomatico (PCOM), oltre che da quelle prive di disturbi ovulatori. “Valutando 90 donne con PCOS definita secondo i criteri di Rotterdam (Rotterdam ESHRE/ASRM-Sponsored PCOS Consensus Workshop Group. Fertil Steril 2004;81(1):19-25), 35 con PCOM e 90 prive di disturbi ovulatori, tutte trattate per infertilità presso centri specializzati, si è visto che i livelli ematici di AMH aumentano in modo corrispondente al grado di compromissione ovulatoria”, ha affermato Homburg. “In particolare, nelle pazienti con PCOS esaminate i livelli medi di AMH erano pari a 77,6 pmol/l (IC 95% 64,8-90,3), in quelle con PCOM a 52,2 pmol/l (IC 95% 40,1-64,2) e tra i controlli a 23,6 pmol/l (IC 95% 20,5-26,7) (p<0,001). Utilizzando una soglia di 48 pmol/l, l’AMH ha dimostrato di possedere una sensibilità del 60% e una specificità del 98,2% per la diagnosi di PCOS. Considerando congiuntamente questo criterio e un cut -off di 6 UI/l per l’ormone luteinizzante (LH) è stato possibile diagnosticare correttamente l’82,6% delle donne con PCOS. In aggiunta, si è osservato che i valori plasmatici medi dell’ormone follicolo-stimolante (FSH) erano inferiori nelle pazienti con PCOS rispetto a quelle con PCOM, e in entrambi i casi più bassi di quelli misurati nei controlli. Questi dati portano a supporre che l’AMH non sia soltanto un marcatore biochimico utile per la diagnosi di PCOS e PCOM (condizione ormai da considerare come preludio della PCOS e non come pura variabile fisiologica), ma che rivesta anche un ruolo eziopatogenetico attivo nello sviluppo e nell’evoluzione di queste due condizioni in ragione della sua capacità di ridurre i livelli di FSH circolante e di interferire direttamente con l’azione di quest’ultimo, ostacolando la maturazione dei follicoli e la successiva ovulazione”. I disordini mestruali nell’adolescenza come spia di PCOS in età adulta Nelle adolescenti i valori di AMH sono generalmente inferiori a quelli delle donne adulte. Questo parametro risulta, quindi, poco utile per emettere una diagnosi precoce o individuare le ragazze a rischio di sviluppare PCOS negli anni successivi. In base ai risultati presentati da Laura Morin-Papunen dell’Oulu University Hospital (Finlandia) all’ESHRE 2013, un predittore affidabile del rischio di PCOS, irsutismo e acne all’inizio dell’età adulta è rappresentato dalla presenza di irregolarità mestruali o iperandrogenismo nei primi anni di vita fertile. “Esaminando la prevalenza di oligomenorrea e amenorrea in un campione di oltre 3669 sedicenni incluse nella Northern Finland Birth Cohort 1986 e interpellandole nuovamente a dieci anni di distanza (2012) sulla propria salute riproduttiva, attraverso questionari mirati (tasso di risposta 49,7%; dati completi in 2033 casi)”, ha spiegato Morin-Papunen, “si è osservato che le donne che avevano presentato disturbi mestruali nell’adolescenza avevano maggiori probabilità di soffrirne anche all’inizio dell’età adulta rispetto a chi non aveva mai avuto problemi di questo tipo (29,7% vs 21,4%; p<0,001; OR 1,37). La correlazione restava inalterata anche dopo aver preso in considerazione l’assunzione di alcol, l’abitudine al fumo, il BMI, lo stato socioeconomico e l’età del menarca. La quota di giovani donne che ricercavano trattamenti per la cura dell’infertilità tra chi aveva presentato disturbi mestruali a 16 anni è apparsa addirittura doppia (7,0% vs 4,2%; p=0,019; OR 2,07) rispetto a chi aveva sempre avuto cicli regolari. Al contrario, la prevalenza di irsutismo e acne a 26 anni è risultata sovrapponibile nei due gruppi e rispettivamente pari a 20,9 vs 17,3 (p=0,10) e a 39,4% vs 37,3% (p=0,41). Nonostante la persistenza all’inizio dell’età adulta dei disturbi mestruali già riscontrati nell’adolescenza e la ridotta fertilità naturale, i tassi di gravidanza e l’aborto spontaneo sono, però, risultati sovrapponibili in tutte le donne esaminate, a riprova della capacità delle tecniche di riproduzione assistita (ART) di compensare il deficit riproduttivo. Analizzando i dati ematochimici relativi alle globuline leganti gli ormoni sessuali (Sex Hormone Binding Globulin, SHGB) e all’indice di androgeni liberi (FAI), si è visto che le donne con acne, irsutismo e PCOS a 26 anni erano già iperandrogeniche a 16 anni. Un dato che sottolinea l’importanza di correggere precocemente le alterazioni ormonali al fine di promuovere la regolarità del ciclo e prevenire evoluzioni sfavorevoli sul piano ormonale e ovulatorio”. Le modificazioni ormonali indotte dal drilling ovarico* Il drilling ovarico è utilizzato con successo da quasi ottant’anni per ripristinare la fertilità nelle donne affette da PCOS, ma il meccanismo alla base della sua efficacia resta ampiamente ignoto. Lo studio presentato all’ESHRE 2013 da Marja-Liisa Hendricks del VU University Medical Centre di Amsterdam (Paesi Bassi) ha cercato di comprendere le modificazioni della funzionalità ovarica indotte dal trattamento, analizzando le variazioni del profilo ormonale completo (FSH, LH, estradiolo, progesterone, testosterone, FAI, androstenedione, AMH, IGF-1, inibina A e B) nei giorni immediatamente successivi alla sua esecuzione e confrontandole con quelle osservate in donne sottoposte a laparoscopia diagnostica. “Dalla nostra analisi è emerso che sia il drilling ovarico (laparoscopia con laser-vaporizzazione) sia la laparoscopia diagnostica, effettuati in corrispondenza del 14° giorno del ciclo, determinano specifici cambiamenti endocrini nei giorni successivi alla loro esecuzione”, ha spiegato Hendricks. “Tali cambiamenti sono sovrapponibili per i due tipi di laparoscopia nelle prime ore dopo l’intervento, mentre differiscono nei giorni successiv i, evidenziando un’azione specifica della sollecitazione ovarica. In particolare, mentre nelle nove donne sottoposte a laparoscopia diagnostica tutti i livelli ormonali modificati dalla procedura si sono normalizzati al 5° giorno, nelle 12 pazienti sottoposte a drilling ovarico (con PCOS diagnosticata secondo i criteri di Rotterdam del 2003, LH >6,5 U/l e indicazione alla chirurgia, dopo fallimento della stimolazione con clomifene citrato 150 mg/die o di sei tentativi di induzione dell’ovulazione con FSH) soltanto i livelli di LH, FSH e IGF-1 erano ritornati ai valori iniziali mentre quelli di testosterone, androstenedione, AMH e inibina B sono rimasti significativamente inferiori, sia rispetto al basale sia rispetto al gruppo di controllo. Queste evidenze possono indirizzare verso una migliore comprensione delle alterazioni del ciclo ovulatorio presenti nella PCOS e favorire l’individuazione di nuovi trattamenti mirati. L’assenza di differenze nei risultati dei quattro test di ‘doppio stimolo con GnRH’ effettuati nel 5° giorno dopo la laparoscopia in entrambi i gruppi di pazienti indica, invece, che il drilling ovarico non influenza l’attività pituitaria”. La relazione tra PCOS, funzionalità tiroidea e insulino-resistenza Uno studio italiano, condotto presso l’Università Cattolica del Sacro Cuore di Roma, ha evidenziato una correlazione tra funzionalità tiroidea e insulino-resistenza periferica nelle donne affette da PCOS. “Partendo dalla considerazione che l’insulino-resistenza rappresenta un tratto comune all’ipotiroidismo e alla PCOS e che la funzionalità tiroidea (spesso difettosa nelle donne con PCOS) è in grado di influenzare l’attività dell’ovaio, la secrezione di globuline leganti gli ormoni sessuali (Sex Hormone Binding Globulin, SHBG) e, più in generale, la fertilità femminile, abbiamo indagato l’esistenza di un possibile legame tra queste variabili in una coorte di 112 donne con PCOS, diagnosticate secondo i criteri di Rotterdam del 2003 e con età compresa tra 18 e 35 anni, 44 delle quali clinicamente obese (BMI >27 kg/m2 )”, ha spiegato Valeria Tagliaferri dell’Università del Sacro Cuore di Roma durante la presentazione dei risultati dello studio all’ESHRE 2013. “Dall’analisi è emerso che i valori di TSH erano oltre la soglia di normalità nel 14,3% de lle pazienti (contro una prevalenza di ipotiroidismo subclinico nella popolazione generale delle donne giovani pari al 2%; Benetti-Pinto CL et al. Fertil Steril 2013;99(2):588-92) e correlati direttamente al rapporto vitafianchi (r=0,22; p=0,03) e indirettamente con il clamp euglicemico iperinsulinemico, indicativo dell’efficienza di utilizzo del glucosio da parte dei tessuti periferici (r=–0,24; p=0,03). Al contrario, né la glicemia basale né quella post-carico sono apparse correlate ai valori di TSH. Analogamente, non sono stati riscontrati legami significativi con i livelli di gonadotropine, androgeni (testosterone, androstenedione, DHEAS, 17OH-progesterone), AMH e SHBG, né con i punteggi per l’irsutismo o con la variabilità dei cicli mestruali. Dopo aver suddiviso le pazienti in funzione del BMI, i livelli di TSH sono apparsi significativamente correlati sia con la secrezione insulinica in risposta al carico glicemico (r=0,40; p=0,009) sia con l’insulino-resistenza periferica (r=0,35; p=0,04) nelle donne con PCOS obese, ma non in quelle normopeso. Resta ora da capire se l’innalzamento dei livelli di TSH sia una causa oppure una conseguenza dell’insulino-resistenza, come sembrano suggerire i dati relativi alla normalizzazione della funzionalità tiroidea dopo trattamento con farmaci insulino-sensibilizzanti, come metformina (Rotondi M et al. Clin Endocrinol 2011;75(3):378-81). In entrambi i casi, la correzione dell’ipotiroidismo potrebbe contribuire a migliorare la gestione della PCOS, contenendone le ripercussioni cardiometaboliche”. L’impatto della PCOS sull’esito delle tecniche di riproduzione assistita* Oltre a correre maggiori rischi sul fronte della sindrome da iperstimolazione ovarica (OHSS), le donne con PCOS che si avvalgono di tecniche di riproduzione assistita (ART) a causa di problemi di ridotta fertilità sono maggiormente propense a sviluppare diabete gestazionale e a dare alla luce neonati che riescono ad adattarsi al mondo esterno con minore efficienza nei primi minuti dopo il parto. A segnalar lo sono i dati ottenuti dall’analisi dei registri dei Centers for Disease Control and Prevention (CDCs) di Atlanta (Stati Uniti), presentati all’ESHRE 2013 da Violanda Grigorescu della Divisione di Riproduzione Umana dei CDCs. “Per valutare l’impatto delle alterazioni ormonali presenti nella PCOS sugli outcome materni e fetali nelle donne sottoposte ad ART, e in particolare sull’Apgar score, abbiamo confrontato gli esiti delle procedure usate di routine, in pazienti con PCOS e in donne infertili a causa di un difetto puramente meccanico, come l’ostruzione tubarica”, ha spiegato Grigorescu. “Tra le 5121 donne che si sono avvalse delle ART tra il 2000 e il 2006, incluse nel National ART Surveillance System (NASS) della Florida, del Massachusetts e del Michigan, la prevalenza di diabete gestazionale è risultata, come atteso, significativamente superiore tra le donne con PCOS (8,6%) rispetto a quelle con ostruzione tubarica (5,3%). Al contrario, non sono state osservate differenze nella prevalenza di ipertensione insorta durante la gravidanza (preeclampsia) o preesistente al concepimento. Dall’analisi multivariata, inoltre, possibilità sfavorevole che il neonato fosse caratterizzato da un Apgar score <7 a 5 minuti dall’espulsione è risultata circa doppia (OR 1,9) per i nati da donne con PCOS rispetto a quella riscontrata nei nati da donne infertili per ostruzione tubarica. Tale dato era indipendente dall’età, dal gruppo etnico, dal livello di istruzione, dalla qualità delle cure prenatali, dalle eventuali comorbilità, dal tipo di parto e dall’eventuale induzione, dalla nascita pretermine o dal basso peso alla nascita e dal sesso del neonato. La valutazione delle caratteristiche delle gestanti ha, invece, indicato che le donne con PCOS che si sottopongono ad ART sono tendenzialmente più giovani di quelle con ostruzione tubarica (64% <35 anni vs 48%), più spesso caucasiche (85,9% vs 8,2%) e con un elevato livello di istruzione (il 29% è almeno laureato vs il 15,7%). Questi dati, particolarmente significativi poiché ott enuti nella popolazione reale delle pazienti che ricorrono ad ART, sottolineano l’importanza di effettuare una correzione dei parametri metabolici ed endocrini tipicamente alterati nella PCOS prima dell’invio a un centro per la fertilità, sia per migliorare il benessere generale della donna sia per ottimizzare l’esito delle ART. Inoltre, considerate le possibili ripercussioni della PCOS su mamma e neonato e l’elevata prevalenza della sindrome, si dovrebbe prestare maggiore attenzione alla diagnosi precoce, esaminando anche la storia familiare della donna che sta per intraprendere la gravidanza, per poter attuare per tempo gli interventi preventivi del caso”. Funzionalità cerebrale meno efficiente nelle donne iperandrogeniche Oltre che sul piano endocrino-metabolico, la normalizzazione del quadro ormonale nelle donne affette da PCOS sembra essere importante anche per assicurare un’attività cerebrale efficiente. In particolare, sul fronte della memoria procedurale: componente cognitiva indispensabile per immagazzinare temporaneamente le informazioni, elaborarle e tradurle in processi complessi, come il linguaggio, la pianificazione, l’orientamento, la memoria visuale e semantica. Uno studio di imaging con risonanza magnetica funzionale (fRMI) condotto presso il VU University Medical Center di Amsterdam (Paesi Bassi) ha evidenziato che, benché prive di risvolti negativi rilevanti sul piano pratico, le alterazioni androgeniche caratteristiche della PCOS si associano a una maggiore attivazione corticale, indicativa di uno sforzo cerebrale maggiore per ottenere performance sovrapponibili a quelle di donne prive di PCOS. “Nello studio abbiamo confrontato i pattern di attivazione cerebrale di 14 donne con PCOS e tendenziale iperandrogenismo (p=0,009) e 20 controlli sani, durante l’esecuzione di una prova che prevedeva la visione in successione di una serie di lettere” ha spiegato Remi Soleman che ha presentato i risultati dell’analisi all’ESHRE 2013. “A intervalli predefiniti, alle partecipanti veniva chiesto di ricordare se una certa lettera era già stata vista 1, 2 o 3 passaggi prima. Dall’analisi non è emersa nessuna differenza significativa nel numero di errori compiuti dai due gruppi né nei tempi di reazione. Tuttavia, nelle immagini fRMI delle donne con PCOS è stata evidenziata una zona di attivazione cerebrale aggiuntiva a livello parietale, indicativa della necessità di reclutare maggiori risorse cerebrali per ottenere prestazioni paragonabili a quelle del gruppo di controllo. Ripetendo la valutazione dopo 16 settimane di trattamento con antiandrogeni (ciproterone acetato 25 mg/die per os oppure ciproterone acetato 2 mg/die + etinilestradiolo 35 mg/die per os), si è notato che questa zona di attivazione aggiuntiva non era più presente, portando a supporre che la normalizzazione del quadro ormonale sia in grado di migliorare l’efficienza cerebrale, con risvolti potenzialmente favorevoli sul funzionamento e sulla qualità di vita”. WOMN-1095561-0000-ELON-W-09/2015 | Data di Deposito AIFA 04/10/2013 | Data di Rilascio 15/10/2013
Scaricare