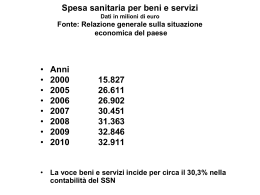
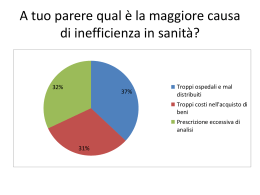
LA SANITÀ IN EUROPA E IL DIFETTO ITALIANO Dr. Carlo Pizzoni DIAPOSITIVE TRATTE DA FONTI DIVERSE LIBERAMENTE ACCESSIBILI IN RETE . 3 diversi modelli di servizi sanitari: – Pubblico – Privato – Misto ELEMENTI DI DISTINZIONE: – Strutture di offerta – finanziamento Caratteristiche comuni: • Aumento vita media e declino natalità • Sviluppo conoscenze scientifiche • Crescita intensità tecnologica • Maggiore attenzione equità • Aumento domanda • Aumento costi • Maggiore richiesta di qualità • Maggiore specializzazione TENDENZE COMUNI CRISI DI LEGITTIMAZIONE • (legata a utenti che chiedono + qualità e sistemi organizzati su offerta) CRISI FINANZIARIA • (squilibrio tra fondi a disposizione e spesa sanitaria) NECESSITA’ DI ADOTTARE RIFORME CHE CONSENTANO DI: – RIDURRE COSTI – AUMENTARE QUALITA’ – AUMENTARE EFFICIENZA – AUMENTARE COMPARTECIPAZIONE – INTRODURRE LOGICHE DI MERCATO DIVERSE TIPOLOGIE DI INTERVENTI: MIGLIORAMENTO EQUITA’ E ACCESSIBILITA’ (estensione forme copertura assicurativa) RICERCA MAGGIORE EFFICIENZA A LIVELLO MACRO (contenimento spesa sanitaria, introduzione budget globali per ospedali e MMG, aumento compartecipazione) RICERCA MAGGIORE EFFICIENZA A LIVELLO MICRO (introduzione sistemi di gestione, modifica sistemi contabili, introduzione forme di competizione) Comparazione fra SS: • Input (livello quali-quantitativo delle risorse messe a disposizione) • Sistema di finanziamento • Servizi offerti In 2000 the World Health Organisation, WHO, published its rankings of 190 of the world's healthcare systems. France was ranked in 1st place worldwide. USA al 37° posto dopo il Costa Rica! L’Italia ha fatto un deciso passo indietro in classifica alla luce della presentazione dell’indice dei consumatori 2012 EHCI (Euro Health Consumer Index). Il raffronto vede i Paesi Bassi al primo posto, seguiti da Danimarca, Islanda, Lussemburgo e Belgio. L’Italia retrocedendo alla 21 ^ posizione, si trova quindi ora ai livelli di Grecia e Cipro. L’indice EHCI è diventato uno standard di misurazione per la sanità europea. L’edizione 2012 classifica 34 sistemi sanitari nazionali europei attraverso 42 diversi indicatori, coprendo cinque aree chiave per il consumatore di sanità: 1)Informazione e diritti dei pazienti, 2)Tempi di attesa per i trattamenti, 3)Risultati, 4)Prevenzione/gamma e ambito dei servizi forniti, 5)Farmaci. L’indice viene redatto combinando i risultati di statistiche pubbliche, sondaggi tra i pazienti e ricerche indipendenti. Quali sono le ragioni alla base del downgrade italiano? L’Italia non è rimasta al passo con i progressi fatti da molti altri stati. Spesso si ignorano i diritti dei pazienti, la trasparenza e l’attenzione per l’utente. L’Italia risulta debole nella maggior parte dei settori: attesa, generosità dei sistemi, e-Health ed accesso ai farmaci. I risultati medici sono ancora nella media. Nel corso delle attuali misure di riforma dell’Italia da parte del governo, la sanità dovrebbe avere la priorità. L’Italia ha bisogno di una vera e propria svolta per evitare nuovi downgrade in futuro! Competere con altri stati in crisi, come per esempio la Grecia, per strappare qualche posizione non può certo essere considerato lusinghiero. L’indice evidenzia tre specifiche aree di particolare preoccupazione sulla scia della crisi: 1) tendenza ad attese prolungate per chirurgia con costi elevati tra gli stati maggiormente colpiti dalla crisi economica; 2) aumento della quota di pagamenti diretti per una serie di cure; 3) assenza di miglioramenti se non persino minore accesso a nuovi tipi di medicinali. Indipendentemente dall’economia, l’Europa rimane territorio di infezioni ospedaliere. DATI 2005, ATTUALMENTE L’OLANDA SPENDE CIRCA IL 15% DEL PIL PER LA SALUTE! ASPETTATIVA DI VITA U:76,52 D:81,82 MACROSTRUTTURA TRIANGOLARE DEI SS FONTI DI FINANZIAMENTO DEI SS SS: 1 ) P R E VA L E N T E M E N T E P U B B L I C I ( U. K . , I TA L I A ) 2 ) P R E VA L E N T E M E N T E P R I VAT I (USA) 3 ) M I S T I ( G E R M A N I A , O L A N DA ) SICKO Michael Moore Dopo la riforma del 2006 la sanità olandese poggia su due pilastri: un’assicurazione pubblica obbligatoria per il long term care e le disabilità, ed un’assicurazione privata per i trattamenti medici di routine (o breve termine), incluso il medico di base e le ospedalizzazioni. Nel secondo caso, quello dei trattamenti ordinari, il premio assicurativo è sostenuto per il 50 per cento dal datore di lavoro, per il 45 per cento dal lavoratore, e per il 5 per cento dallo stato. Per evitare fenomeni di rifiuto di assicurazione per patologia, lo stato ha creato un pool di rischio comune o equalizzato, ed ha imposto alle assicurazioni private di elaborare dei pacchetti assicurativi standard. Sono previste detrazioni fiscali per rendere meno oneroso l’acquisto della polizza da parte del cittadino. La spesa sanitaria olandese, con questo sistema ibrido, grava sulla fiscalità generale per solo il 14 per cento, ma la quota di Pil assorbito dalla spesa sanitaria è comunque esplosa, e nel paese si è aperto il dibattito sulla validità di un sistema sanitario del tutto pubblico (single payer) quale miglior strumento di contenimento dei costi. Il tutto senza ignorare che il pilastro di cure ordinarie grava sul costo del lavoro. Il sistema sanitario inglese (National Health Service, NHS) ha storicamente posto notevole enfasi sull’organizzazione delle cure primarie e l’assetto attuale è frutto del susseguirsi di riforme che hanno progressivamente valorizzato e responsabilizzato la figura del Medico di Medicina Generale (General Practitioner, GP) e hanno posto al centro del sistema la primary care. Elemento centrale del sistema sanitario inglese, infatti, sono i Primary Care Trust (PCT), introdotti dalla riforma Blair nel 1999. I PCT sono aziende sanitarie a carattere locale e territoriale, con una pluralità di compiti istituzionali, volte a garantire ai cittadini l’accesso a tutti i servizi sanitari necessari. I PCT gestiscono un network formato da studi medici di GP, dentisti, oculisti, farmacisti, NHS Direct e Walk-in Centres, ovvero da tutti gli operatori erogatori di cure primarie appartenenti ad una determinata area territoriale. 1998-2000 nuova riforma del SSN Il 30 novembre 1998 viene promulgata la legge n. 419 “Delega al governo per la razionalizzazione del Servizio Sanitario Nazionale e per l’adozione di un testo unico in materia di organizzazione e funzionamento del Servizio Sanitario Nazionale. Modifiche al decreto legislativo 30 dicembre 1992 n.502”, a cui fa seguito il decreto legislativo 19 giugno 1999 n. 229 (Decreto Bindi) “Norme per la razionalizzazione del Servizio Sanitario Nazionale, a norma dell’articolo 1 della legge 30 novembre 1998 n. 419”, i cui cardini sono costituiti dalla esclusività del rapporto di lavoro per i medici, dal potenziamento del ruolo del territorio, della formazione e dall’introduzione dei DRG. IL Decreto rafforza l’autonomia delle Regioni cui spetta la responsabilità primaria di gestire ed organizzare l’offerta di servizi di cura e riabilitazione. Le Regioni concorrono alla definizione del PSN e alla determinazione del fabbisogno complessivo del SSN. I Comuni hanno un ruolo più incisivo nella programmazione e nella valutazione dei servizi e del raggiungimento degli obiettivi, nonché nella valutazione dell’operato del Direttore Generale. Il sistema dei rapporti tra Regioni, Autonomie locali e ULS si completa con individuazione dei compiti di programmazione di monitoraggi oda parte del Governo che, in caso di gravi inadempienze da parte delle Regioni, prevede anche poteri sostitutivi. Efficienza delle strutture sanitarie I Direttori Generali delle Aziende sono valutati ogni anno sulle funzionalità dei servizi e obiettivi di salute raggiunti. Sia le strutture pubbliche sia le private saranno finanziate con un budget complessivo predeterminato costituito da due voci: le tariffe per ciascun ricovero ospedaliero (DRG) e i costi predefiniti per programmi assistenziali (prevenzione, malattie rare, emergenze, trapianti, integrazione tra assistenza territoriale ed ospedaliera). I Diagnosis-related groups o più semplicemente DRG sono l'equivalente in italiano dei raggruppamenti omogenei di diagnosi ossia ROD. Permette di classificare tutti i pazienti dimessi da un ospedale in gruppi omogenei per assorbimento di risorse impegnate (isorisorse). Tale aspetto permette di quantificare economicamente tale assorbimento di risorse e quindi di remunerare ciascun episodio di ricovero. Una delle finalità del sistema è quella di controllare e contenere la spesa sanitaria. Il DRG viene attribuito ad ogni paziente dimesso da una struttura ospedaliera tramite un software chiamato DRG-grouper mediante l'utilizzo di poche variabili specifiche del paziente: età, sesso, tipo di dimissione, diagnosi principale, diagnosi secondarie, procedure/interventi chirurgici. Tali variabili sono utilizzate dal software "DRG-grouper" a seguito della compilazione, da parte del medico responsabile della dimissione, della scheda di dimissione ospedaliera (SDO) presente in tutte le cartelle cliniche dei dimessi dalla struttura ospedaliera e inserita in un tracciato informatizzato. Il sistema dei DRG si basa fondamentalmente su un sistema di diagnosi (ed eventuali procedure associate), omogenee per assorbimento di risorse. Le diagnosi e le procedure/interventi chirurgici sono codificati attraverso il sistema ICD9-CM versione 2007 (traduzione italiana) che consta di 12.432 codici di diagnosi e 3.733 codici di procedure/interventi chirurgici per un totale di 16.165 codici. Il sistema è stato creato Robert B. Fetter e John D. Thompson nell'Università Yale ed introdotto dal Medicare nel 1983. Il sistema DRG viene applicato a tutte le aziende ospedaliere pubbliche e a quelle private accreditate (ovvero che possono emettere prestazioni ospedaliere per conto del SSN) italiane e ai presidi ospedalieri delle Aziende Sanitarie Locali (ASL). L A L E G G E 1 3 M AG G I O 1 9 9 9 N. 1 3 3 “ D I S P O S I Z I O N I I N M A T E R I A D I P E R E Q UA Z I O N E , RAZIONALIZZAZIONE E FEDERALISMO FISCALE”, A CUI SEGUE IL DECRETO LEGISLATIVO 18 F E B B R A I O 2 0 0 0 N. 5 6 “ D I S P O S I Z I O N I I N M AT E R I A DI FEDERALISMO FISCALE, A NORMA DELL’ARTICOLO 10 DELLA LEGGE 13 MAGGIO 1 9 9 9 N. 1 3 3 ” , D E T E R M I N A L A S O P P R E S S I O N E NELL’ARCO DI TRE ANNI DEL FONDO SANITARIO NAZIONALE, LASCIANDO ALLE REGIONI IL COMPITO DI FINANZIARE DIRETTAMENTE IL P RO P R I O S E RV I Z I O S A N I TA R I O. E ’ D I F F I C I L E P E N S A R E C H E I L S E RV I Z I O SANITARIO NAZIONALE POSSA RIMANERE TALE, S E N Z A I L C O R R I S P O N D E N T E F O N D O. SSN O SSR ? Verosimilmente, grazie alla ricerca genetica, nei prossimi anni saranno prodotti farmaci, tecnologie ed apparecchiature, in grado di guarire e alleviare malattie, specialmente croniche ed a largo spettro sociale, ed epidemie ancora oggi terribili. L’avverarsi di un tale scenario, molto probabile nei Paesi avanzati, molto dubbio negli altri, comporterà un notevolissimo impegno finanziario, incapace di tollerare sprechi e sperperi, pubblici o privati che siano. UN ALTRO ELEMENTO DI CUI TENER CONTO È R A P P R E S E N TA T O D A L L ’ E U R O PA . FINO AD OGGI, NEL DIBATTITO SULLE COMPETENZE E R E S P O N S A B I L I T À I N M A T E R I A S A N I TA R I A L A C O M U N I T À E U R O P E A N O N E S E R C I TA PA R T I C O L A R I C O M P E T E N Z E . L’UNICA ISTITUZIONE EUROPEA DI RILIEVO CON C O M P E T E N Z E R I C O N O S C I U T E D A G L I S TA T I È R A P P R E S E N TA TA D A L L ’ E M E A , L ’ U F F I C I O D I B R E V E T TA Z I O N E D E I FA R M A C I . SE IL PROCESSO D’INTEGRAZIONE EUROPEA, PROGREDIRÀ FINO AL RAGGIUNGIMENTO DELL’UNITÀ P O L I T I C A , I L G O V E R N O D E L L ’ E U R O PA U N I TA AV R À SENZ’ALTRO COMPETENZE BEN DIVERSE DA QUELLE O D I E R N E , T U T T E D A I N V E N TA R E . I L D I B A T T I T O E S I S T E N T E N E L N O S T R O PA E S E , S U L FEDERALISMO E SULLA SUSSIDIARIETÀ , ANCHE IN M A T E R I A S O C I O S A N I TA R I A , È S E N Z ’ A L T R O U T I L E O G G I A DEFINIRNE I CONTENUTI CONCRETI DI APPLICAZIONE ALLA NOSTRA REALTÀ, E DOMANI A L L ’ I N T E R A E U R O PA . Analizzando i dati relativi al numero di medici ed infermieri, la situazione dell’Italia appare piuttosto anomala nel confronto con gli altri Paesi. In Italia, infatti, si registra al contempo il numero più alto di medici (3,8 al pari della Spagna) ed il numero più basso di infermieri (7) ogni mille abitanti. A livello internazionale la Norvegia e i Paesi Bassi, presentano il maggior numero di infermieri (rispettivamente pari a 15,4 e a 14,5) e una presenza di medici tra le più elevate (3,7) ogni mille abitanti. Un aspetto che consente di cogliere le differenze tra i sistemi sanitari dei vari Paesi riguarda la dotazione di risorse infrastrutturali tra cui, ad esempio, il numero di posti letto ospedalieri, e la dotazione tecnologica, come il numero di dispositivi per la TAC e la risonanza magnetica. Il numero di posti letto ospedalieri ogni mille abitanti, varia dai 3,2 negli Stati Uniti, ai 4 in Italia, fino agli 8,5 in Germania (dati 2005). Tra i Paesi con una maggiore dotazione tecnologica in materia di TAC e risonanza magnetica si colloca l’Italia (27,7 TAC e 15 risonanze magnetiche per milione di abitanti), che può contare su una dotazione nettamente superiore rispetto agli altri Paesi analizzati per entrambe le tecnologie, inferiore solo a quella degli Stati Uniti (32,2 TAC e 26,6 risonanze magnetiche per milione di abitanti). I tempi di attesa biblici, per poter effettuare un esame diagnostico TAC o RMN in ospedale, sono quindi da imputare ad una cattiva gestione delle risorse (carenza di radiologi e tecnici, sovra-prescrizione di esami etc.) BOCCI, TONACCI “LA MANGIATOIA” Criticità del SSN 1) Spese folli 2)Corruzione 3)Assenza di un controllo diretto e real time da parte della cittadinanza e dello Stato 4)Medicina difensiva 5)Invecchiamento della popolazione NEL 2012 SPESA PER IL SSN CIRCA 110 MILIARDI DI EURO! TERZA INDUSTRIA DEL PAESE La sanità assorbe in media il 75% del bilancio regionale, in Puglia l’85%!!! Spese folli!!!! Siringa = 3 centesimi ASL in media 7 centesimi In alcuni ospedali 65 centesimi!!!!!!! + 2166 % 1 flacone di Levofloxacina = 80 centesimi In alcune A.O. 3,22 euro + 400 % Edilizia sanitaria: 132 ospedali e strutture sanitarie inutilizzate in 16 regioni (su 20)!!! Corruzione in sanità: non solo volgari mazzette, ma appalti, contratti, incarichi, consulenze, carriere etc.. CORRUZIONE LIQUIDA D I R E T T O R I G E N E R A L I N O M I N AT I DA I PRESIDENTI DELLE REGIONI: EMANAZIONI DIRETTE DELLA POLITICA! C O L L E G I O S I N DAC A L E , C O M P O S T O DA DIPENDENTI,E’ NOMINATO E RISPONDE AL DIRETTORE GENERALE, CONTROLLI A C A M P I O N E S U L L E D E L I B E R E A Z I E N DA L I . L A C O R T E D E I C O N T I PA S S A I N RASSEGNA GLI ATTI AMMINISTRATIVI Q UA N D O H A N N O G I À P R O D O T T O I L O R O EFFETTI. Il sistema dei DRG non funziona! Basti pensare al 40% dei tagli cesarei che si effettuano nel meridione, 43 cesarei su 100 non sono motivati da reali esigenze sanitarie. 85 milioni di euro all’anno sprecati!!!! La popolazione anziana aumenta, gli anziani sono i cittadini che più necessitano di cure, con l’attuale sistema ci avviciniamo ad un inesorabile default. Se crolla la terza industria del Paese (dopo quella alimentare ed edile) crolla l’Italia!!! MEDICINA DIF ENS IVA L’ECCESSO DI PRESCRIZIONI MEDICHE, ATTE AD E V I T A R E E V E N T UA L I C O N T E N Z I O S I C O N I PA Z I E N T I , PESA SULLA SPESA SANITARIA PUBBLICA PER 10 M I L I A R D I D I E U R O. L A M E D I C I N A D I F E N S I VA E Q U I VA L E A L L O 0 , 7 5 % D E L PIL (E CIOÈ CIRCA 10 MILIARDI), CHE È LA STESSA C I F R A I N C A S S A T A D A L L O S T A T O N E L 2 0 1 2 C O N L ’ I M U, I M P O S T A M U N I C I PA L E U N I F I C A T A . NELL’AMBITO DELLA COMUNITÀ EUROPEA, SOLO L’ITALIA E LA POLONIA ISTITUISCONO UN PROCESSO PENALE, INVECE CHE CIVILE, PER UN ERRORE M E D I C O. D O B B I A M O A D E G UA R C I A G L I A LT R I PA E S I D E L L A C E ! ! ! Soluzioni possibili: Nuova metodica del calcolo dei costi, suddivisa per le varie specialità. Ricentralizzazione del sistema SSN e non SSR Standardizzazione delle spese e dei trattamenti. Ricostituzione dei comitati di gestione. Arresto della corruzione con certezza della pena e confisca dei beni. Comitati tecnici per decidere, nel caso singolo, l’impiego di protesi o tecniche non standardizzate. Arresto della medicina difensiva vertenze nel civile non più nel penale. Riduzione degli ospedali per le urgenze ed aumento delle geriatrie, lungodegenze, riabilitazioni. Aumento dell’assistenza domiciliare. Ridefinizione dei rapporti con il sistema privato convenzionato con rivalutazione del pubblico. Ridefinizione dei rapporti con gli specialisti ed i generalisti convenzionati con l’ implementazione degli ospedali di comunità su tutto il territorio.
Scaricare