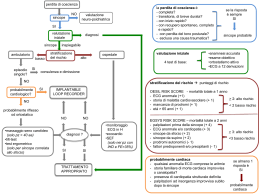
U.S. uomo 71 anni Il DT in PS i problemi…. DT: sintomo di presentazione frequente in PS (circa 5% di tutti gli accessi) 1:4 ha patologie a rischio di vita (SCA) Anamnesi non sempre univoca/dolore atipico Scarsa performance diagnostica dei test eseguibili in PS Dati USA (1998) 8 milioni pz/anno 50%: ricoverati 50%: dimessi 40%: SCA 4 %: SCA Scopo dell’incontro approccio al paziente con DT : Definizione Capire se paziente stabile/instabile Chiamata al 118 Caratteristiche cliniche (CPS) FR cardiovascolari Definizione dolore toracico Si definisce dolore toracico qualsiasi dolore, dalla base del naso all’ombelico anteriormente e dalla nuca alla XII vertebra posteriormente, che non abbia causa traumatica o chiaramente identificabile che lo sottenda. Quindi ad esempio: “epigastralgia”, ”dorsalgia” “dolore scapolare”etc… 25/01/2010 SEGNI DI ALLARME DELL’INFARTO MIOCARDICO © • dolore al centro del torace o alla mandibola, alla gola o simile al mal di stomaco • difficoltà di respirazione o senso di debolezza • nausea vomito sudorazione • durante sforzo o anche a riposo Sono campanelli di allarme…. allarme…. dolore molto intenso o ancora in corso al momento della valutazione dolore della durata di 20 minuti o più (anche nelle ultime 48 ore) dolore di nuova insorgenza, a riposo, o per minime attività dispnea severa perdita di coscienza Valutazione delle funzioni vitali coscienza, respiro, circolo A cosciente ? si no B respira ? si no C ha circolo ? sta sanguinando ? si no si no BASTANO 30 SEC. PER RISPOSTE PRECISE LA CATENA DELLA SOPRAVVIVENZA © RICONOSCIMENTO E ALLARME PRECOCI © RCP PRECOCE © © DEFIBRILLAZIONE SOCCORSO PRECOCE AVANZATO PRECOCE La Centrale Operativa - 118 • è attiva h 24 • si avvale di infermieri adeguatamente addestrati • opera attraverso protocolli decisi dal medico responsabile Chiamata al 118 Chi telefona: nome, cognome indirizzo N° telefonico di chi chiama Cosa succede rischio ambientale? trauma = dinamica non trauma N° delle persone coinvolte ABC = cosciente ? respira ? ha circolo ? sta sanguinando ? Punto di incontro con i soccorritori si no si no si no si no La Centrale Operativa - 118 Invio di: Ambulanza con Medico dell’emergenza Ambulanza con Infermiere dedicato (AIRE) Ambulanza con volontari del soccorso Ambulanza con VVFF Il dolore toracico … la clinica…. Inquadramento del DT Inquadramento clinico/anamnestico (FR e caratteristiche del dolore) Es. obiettivo ECG Troponina L’ECG è dirimente Uomo 70 anni, anamnesi negativa, dolore toracico alle 3 di notte, durato 10 minuti L’ECG è dirimente Markers di mio-necrosi OBI Struttura di PS con posti letto che consente una valutazione clinica e/o un trattamento, in un tempo compreso tra 6 e 24 h, senza ricorrere al ricovero ospedaliero. ECG negativo Troponina negativa Livello di rischio basso In ambulatorio: diagnosi differenziale Anamnesi Esame obiettivo Parametri vitali Decisione: percorso diagnostico e terapia CAUSE PIU’ FREQUENTI DI DT Ischemia miocardica da coronaropatia su base aterosclerotica Ischemia miocardica senza coronaropatia aterosclerotica Altre patologie cardiovascolari Patologie non cardiache Angina stabile Sindromi coronariche acute (SCA) IMA ST sopra (STEMI) IMA non -ST sopra (NSTEMI) AI Stenosi aortica Miocardiopatia ipertrofica Insufficienza aortica grave Ischemia da discrepanza (ipossia, anemia, tachicardia, crisi ipertensiva) Pericardite acuta Dissecazione aortica TEP Prolasso mitralico Gastroesofagee Mediastiniche Pleuropolmonari (PNX, polmoniti, pleuriti) Psicogeno (ansia, depressione, etc) Parietale (nevriti intercostali, radicoliti posteriori, affezioni muscolari, algie ossee, s. scaleno anteriore, costocondrite, H. zoster) Anamnesi FR per coronaropatia diabete ipercolesterolemia ipertensione fumo familiarità (eventi CV maggiori-morte improvvisa o IMA- nei parenti di 1° grado < 55 anni se maschi o < 50 anni se femmine) Il riscontro di familiari affetti da c. ischemica in età avanzata non è considerato FR Caratterizzare il dolore: Sede: retrosternale precordiale sottomammario Tipo: oppressivo (peso) bruciore trafittivo Irradiazione: braccio sn, braccio dx , giugulo, mandibola, interscapolare Eventi scatenanti: freddo, pasto, sforzo.. Durata: secondi, < 10 min. , > 10 minuti Sensibilità ai nitrati In recenti lavori identificate alcune caratteristiche che aumentano la probabilità di SCA ed altre che la riducono. (Swap et al. JAMA 2005:294;2623-9) IMPORTANZA DI USARE DOMANDE STANDARD (meno soggettive) PER FORMULARE UNO SCORE Chest Pain Score (Conti A. et al. Am Heart J 2002 ) CHEST PAIN SCORE (CPS) • Retrosternale, precordiale • Emitorace sin, collo mandibola epigastrio • Apex +3 +2 • Oppressivo, strappamento, morsa • Pesantezza, restringimento • Puntorio, pleuritico, pinzettante +3 Irradiazione • Braccia, spalla, posteriore, collo, mandibola +1 Sintomi associati Dispnea, nausea, sudorazione +2 Localizzazione Carattere -1 +2 -1 > 4 alta prob. di SCA (dolore tipico) < 4 bassa probabilità (dolore atipico) Esame obiettivo deve essere accurato, specie nella valutazione degli apparati: cardiovascolare (soffi, terzo tono, turgore giugulare), polmonare (rumori umidi, broncospasmo, segni di versamento pleurico), del circolo periferico (polsi, marezzature, pallore, discromie) e nella ricerca di una possibile ipertensione e ipercolesterolemia (xantelasmi). Quindi, in ambulatorio, da solo, cosa faccio…??? …distinguo paziente stabile da quello instabile Parametri vitali GCS-KELLY Frequenza respiratoria (Saturazione dell’ossigeno) Pressione arteriosa Frequenza cardiaca Temperatura cutanea Kelly (1-6) o GCS (3-15/15) FR: preoccuparsi se < 10 o > 20 o chiara dispnea o gasping (Saturazione) PA: preoccuparsi se sistolica < 90 o > 180 FC: preoccuparsi se < 40 o > 140 (sentirla al cuore, non al polso!!!) TC: se > 38.5 se < 36… + segni di perfusione cutanea Primo approccio al paziente INSTABILE STABILE ACLS rianimatore-cardiologo ECO-FAST-CRASH DT con paziente instabile Chiamo il 118 Sdraio il paziente e non lo abbandono Mantengo la calma e rassicuro Nell’attesa rivaluto i PV Uso i farmaci in mio possesso….(nitrato s.l. furosemide, morfina) Fornisco documentazione Telefono al collega del PS CAUSE PIU’ FREQUENTI DI DT Ischemia miocardica • da coronaropatia su base • aterosclerotica Ischemia miocardica senza coronaropatia aterosclerotica • • • • Altre patologie cardiovascolari • • • • • • • • • Patologie non cardiache Angina stabile Sindromi coronariche acute (SCA) 1. 2. 3. IMA ST sopra (STEMI) IMA non -ST sopra (NSTEMI) AI Stenosi aortica Miocardiopatia ipertrofica Insufficienza aortica grave Ischemia da discrepanza (ipossia, anemia, tachicardia, crisi ipertensiva) Pericardite acuta Dissecazione aortica TEP Prolasso mitralico Gastroesofagee Mediastiniche Pleuropolmonari (PNX (PNX,, polmoniti, pleuriti) Psicogeno (ansia, depressione, etc) Parietale (nevriti intercostali, radicoliti posteriori, affezioni muscolari, algie ossee, s. scaleno anteriore, costocondrite, H. zoster) DT con paziente instabile Sindromi Coronariche Acute (STEMI e NSTEMI) DISSECAZIONE AORTICA EMBOLIA POLMONARE TAMPONAMENTO CARDIACO PNX IPERTESO DISSECAZIONE AORTICA Ipertesi di sesso maschile (Marfan, Ao bicusp.) Dolore lacerante, acme/decremento; spesso dal torace si irradia al dorso, verso il basso, alle estremità più distali (segue la dissecazione). Disfagia, tosse e sintomi neurologici e ischemici di vario tipo (es. ictus, paraparesi, IMA) Ipertensione, soffi cardiaci, diminuzione-scomparsa dei polsi, gradiente PA arti dx/sn In PS: ECG/ECO/ RX torace- TC torace DISSECAZIONE AORTICA Classificazione di STANFORD Tipo A: prossimale Tipo B: distale EMBOLIA POLMONARE Storia clinica suggestiva: allettamento, recente chirurgia o trauma, cancro in atto, pregressa TVP, ogni stato trombofilico, etc Sintomi: dispnea, tachipnea e dolore toracico pleuritico (ma anche emoftoe, sincope, aritmie). Segni obiettivi variabili: dall’assenza di reperti fino a quadri di shock conclamato. SCORE DI WELLS semplificato PER LA TEP Punteggio Neoplasia maligna in trattamento nei 6 mesi precedenti Emottisi Precedenti di TVP/TEP Immobilizzazione nei 4 gg precedenti FC > 100 bpm diagnosi alternativa improbabile Segni clinici TVP 2 categorie di probabilità di TEP: 1 1 1.5 1.5 1.5 3 3 1- alta se > 4 2- bassa se < o = 4 TAMPONAMENTO CARDIACO Paziente CRITICO: dispnoico, ipoteso e con dolore/oppressione toracica EO: toni parafonici + turgore giugulare+ ipotensione (triade di Beck), tachipnea, talvolta polso paradosso (caduta della PAS durante inspirazione profonda superiore a 20 mmHg). PNEUMOTORACE (PNX) Il PNX idiopatico (o spontaneo) è classificato come primitivo: sani, giovani maschi, di alta statura secondario: p. polmonari come BPCO, asma etc DT pleuritico acuto, dispnea, più o meno intensa; se il PNX si estende il DT cala e la dispnea aumenta. EO: fvt ridotto, iperfonesi alla percussione, MV assente-ridotto, soffio anforico. In caso di PNX iperteso (intensa dispnea, cianosi, deviazione della trachea, turgore giugulare, ipotensione fino allo shock): drenaggio con ago. Paziente stabile (dolore in atto o anamnestico con PV stabili) Accertamenti ECG e visita cardiologica (urgente) se pensiamo ad angina instabile, o pericardite RX torace e/o RX costato Esami di laboratorio E tutto quanto clinicamente indicato…(EGDS, Ecografia, vis. psichiatrica…) PATOLOGIA PERICARDICA Dolore: variabile, associati dispnea, febbricola, tosse, disfagia. Tipico: il dolore aumenta con l’inspirazione, la tosse, i cambiamenti posturali la deglutizione, e si allevia con la posizione “accovacciata”. EO: tipici gli sfregamenti pericardici Cause: infezioni, neoplasie, disordini autoimmunitari, metabolici ed infiammatori, da farmaci, conseguenza di un IMA, forme idiopatiche. PAT. PLEURO-POLMONARE DT con o senza dispnea, talvolta con tosse e febbre. Diagnosi: con anamnesi dettagliata, esame obiettivo, ECG, RX torace ed esami di laboratorio DD: BPCO, asma, processi infettivi e neoplasie. Importante è la stabilità clinica del paziente PAT. PARETE TORACICA costocondrite, nevralgia intercostale (anche da H.Zoster), pleurodinia Il paziente localizza il dolore in un’area ben delimitata, il dolore è respiro-fasico e sensibile alle variazioni posturali ed anche la palpazione di solito riproduce il sintomo Terapia: FANS e applicazione topica di antinfiammatori e calore PAT.GASTRO-INTESTINALI Dopo aver escluso tutte le cause intratoraciche di dolore, si deve considerare la patogenesi gastrointestinale del sintomo. La storia, l’EO, gli esami di laboratorio possono suggerire una patologia gastroenterica (es. spasmo esofageo, ernia jatale con esofagite da reflusso, gastrite, pancreatite, colica biliare etc.). Esami radiologici/ecografici se indicati dalla clinica ALTRE CAUSE Nella diagnosi differenziale rientrano anche le patologie a carico del midollo spinale dorsale e dei nervi toracici (metastasi, mieloma multiplo, artrite, anchilosi, cifoscoliosi, osteomielite, Herpes Zoster). Da considerare invece, per la relativa frequenza nella popolazione , i disturbi d’ansia e le somatizzazioni (particolarmente nei pazienti più giovani). Domande ? La sincope nell’ambulatorio del medico di MG la sincope Etimologia: gr. syn-kopto = interrompere, tagliare Definizione: improvvisa e transitoria perdita di coscienza, di breve durata, con rapido recupero completo e spontaneo; con perdita del tono posturale (in genere causa caduta) Meccanismo fisiopatologico: ipoperfusione cerebrale globale, per definizione transitoria Pre-sincope: prodromi della sincope senza perdita di coscienza (malessere, nausea, sudorazione, ipovisus, ronzii etc.) Desueti i termini: lipotimia, pre-lipotimia, svenimento.. Sincope: cause Riflessa (neuromediata) Vaso-vagale Situazionale Seno-carotidea Nevralgia glosso-faringea e trigeminale Ortostatica Insuff. neurovegetativa primitiva e secondaria Farmaco-indotta Deplezione di volume Sindromi da furto vascolare Cardiaca aritmica strutturale Non sincope: confermare con specifici test e/o consulenze specialistiche Patologie associate ad alterazione o perdita di coscienza ( ma non di breve durata) • Disordini metabolici, inclusi ipoglicemia, ipossia, iperventilazione con ipocapnia Epilessia Intossicazione Attacco ischemico transitorio (TIA) Non sincope: confermare con specifici test e/o consulenze specialistiche Patologie simil-sincopali senza perdita di coscienza Catalessia Drop attack ‘Sincopi’ psicogene (patologie da somatizzazione) TIA di origine carotidea Transitoria perdita di coscienza: strategia diagnostica 1. È sincope o altro? 2. E’ presente cardiopatia? (cambia la prognosi) 3. Com’è la diagnosi della sincope: certa (anamnesi), sospetta (alcuni test la confermano), inspiegata? Valutazione prognostica Mortalità a 1 anno: s. cardiaca 18 – 33% (MI 24%); s. non cardiaca 0 – 12%, s. inspiegata 6% La sincope è un F. indipendente predittivo di mortalità e MI La m. cardiaca strutturata è il maggior F. predittivo di mortalità e MI Per le sincopi da altra causa incide la co-morbidità; Elementi predittivi di ricorrenza: sincope recidiva, età ≥ 45 a., oltre 6 episodi/ anno e tilt test pos.→ 50% di rischio di ulteriore recidiva a 1 anno. Comunque 35% pz. recidivano, nell’83% entro 2 anni . Valutazione iniziale anamnesi, EO, PA clino e orto, ECG Anamesi E.O.: segni cardiovascolari, neurologici, metabolici PA clino e orto: svela ipotensione ortostatica: ECG: raccomandato subito e in continuo, specie nel sospetto di sincope cardiogena Resa diagnostica: anamnesi ed EO: 45%- 80% dei casi ECG in PS: 1 – 11% Es. lab.: raramente (emocromo, elettroliti s., glicemia) Quesiti anamnestici importanti Eventi antecedenti : posizione, attività, fattori predisponenti e precipitanti Prodromi : corteo neurovegetativo, aura, dolore toracico, addominale, al collo, spalle, obnubilamento del visus Concomitanze (testimoni): Caduta, colorito, respiro, movimenti tonico- clonici, morsus, esordio dei movimenti Esito : Corteo neurovegetativo, confusione, dolori muscolari, colorito, lesioni, incontinenza, sensazioni aritmiche Precedenti : storia familiare di cardiopatie, patologie pregresse, farmaci; eventuali sincopi precedenti: caratteristiche, frequenza, numero Diagnosi certa 1- NEUROMEDIATA S. vaso-vagale: eventi precipitanti come paura, severo dolore, stress emotivo, prolungato ortostatismo sono associati a prodromi tipici S. situazionale: durante o immediatamente dopo minzione, defecazione, tosse, deglutizione 2- ORTOSTATICA ipotensione documentata + sincope o presincope PA in clino – orto Tecnica = 5’ di riposo in clino, misurazione dx. e sin., Poi ORTO: ogni min. x 3 min. o più . Test + se P.A. si riduce ≥ 20 mmHg o è ≤ 90mmHg con o senza sintomi prodromici oppure calo pressorio + sintomi (necessario controllo protratto per calo persistente); se il pz. non tollera in quel periodo l’ortostatismo si registra la PA minore. Misurare anche la FC 3-CARDIACA S. Aritmica Bradicardia sinusale < 40/min., blocchi seno-atriali ripetitivi o pause sinusali >3 sec. BAV II° Mobitz 2 o BAV III° BBdx e BBsin alternante TPSV veloce o TV malfunzionamento del PM con asistolie 3-CARDIACA S. da anomalia strutturale: Sincope da sforzo in stenosi aortica severa C. ipertrofica ostruttiva SC a bassa portata Mixoma atriale prolassante in V. sin e sincope S. Da alterato riempimento diastolico: TEP massiva Tamponamento cardiaco DD con altre perdite di coscienza TIA: segni e/o sintomi correlati a deficit focali cerebrale o visivo: vertigini, disartria, diplopia, parestesie… M. psichiatriche: disturbi somatici senza cardiopatia organica Drop attack: perdita del tono muscolare, non della coscienza Ipoglicemia: tremore, sudorazione, ansietà, rari rallentamento e perdita di coscienza DD tra epilessia e sincope PRIMA DELL'ATTACCO DURANTE L'ATTACCO EPILESSIA SINCOPE Possibile aura (rara) Possibile sensazione di freddo, pallore, nausea e conati di vomito Movimenti tonico-clonici di solito prolungati , sincroni , di forte intensità Le contrazioni coincidono con la perdita di coscienza Movimenti tonico-clonici di breve durata (<15 sec), asincroni ed afinalistici (mioclonie) Le contrazioni iniziano sempre dopo la perdita di coscienza le contrazioni possono essere monolaterali Possibili autoamatismi tipici (masticare, baciare) Possibile morsicatura della lingua DOPO L'ATTACCO Prolungata confusione mentale Pronta ripresa Possibile nausea, vomito, pallore Raccomandazioni classe I Esami. laboratorio basali : sono indicati solamente se si sospetta sincope da ipovolemia, o casi di non – sincope metabolici (es. ipoglicemia) Sospetta s. cardiaca: es. ecocardiografico, monitoraggio ECGrafico e , se non diagnostici, SEF. Raccomandazioni classe I Primi esami: Palpitazioni e sincope: monitoraggio ECGrafico e ecocardiogramma Dolore toracico tipico pre/post sincope: monitoraggio ECGrafico, ecocardiogramma, TE Pz. giovani senza sospetto di mal cardiaca e/o neurologica: tilt test; pz. anziani MSC Sincope durante movimenti del collo significativi: MSC Sincope durante e dopo sforzo: ecocardiogramma/TE Pz. con disfunzione autonomica o mal. neurologica: v. neurologica x diagnosi specifica (TC, EEG, Ecodoppler TSA) Sospette somatizzazioni: v. psichiatrica, differibile con percorso ambulatoriale. Per la maggior parte farete diagnosi voi in ambulatorio NB nei paz anziani: polifattoriale Tende a recidivare Es. laboratorio (senza urgenza) Vis. Neurologica (di solito non urgente) Vis. Cardiologica (di solito non urgente, oppure urgente …) invio in PS per aritmie-segni di shock-alterazione dei PV Sig. Franco Pensionato di 68 anni, recente diagnosi di ADK colon in chemiotrp. Diabete in trp con metformina. Vi chiama alle 11 di mattina la moglie: è svenuto, è bianco respira male… Fate chiamare il 118 , ma arrivate prima voi. PV: pa 90/60, un po’ dispnoico, kelly 1, sudato, al torace mv presente, FC 110 Glicemia 130 mg/dl Possibili cause ? Cerco segni di TVP : presenti Pre-test Wells : > 4 Chiamo l’ambulanza (accompagno il paziente) Conferma di TEP in PS Grazie FASE A: Valutazione: Scala di Kelly e Matthay (non trauma) paziente risposta al comando 1 sveglio esegue 3 ordini complessi 2 sveglio segue ordini semplici 3 sonnolento risvegliabile al comando verbale, esegue ordini semplici Protezione delle vie aeree non sicura 4 soporoso 5 in coma risvegliabile al comando doloroso, esegue ordini semplici senza alterazioni del tronco encefalico 6 in coma con alterazioni del tronco encefalico
Scaricare