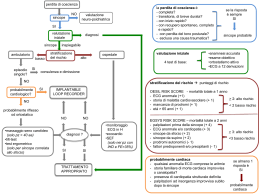
46 Capitolo 7 LA GESTIONE DELLA SINCOPE IN PRONTO SOCCORSO Fabrizio Ammirati La sincope è un sintomo di frequente riscontro nella pratica clinica. Ha un’elevata prevalenza nella popolazione generale (3,5% nelle donne e 3% negli uomini) e rappresenta l’1-3% degli accessi al DEA e il 2-6% di tutte le cause di ospedalizzazioni. In particolare, più della metà (46-62%) dei pazienti che si presentano in Pronto Soccorso (PS) per un episodio sincopale viene ricoverata per un periodo che dura in media 6-9 giorni e viene sottoposta durante la degenza in media a quattro procedure diagnostiche. Nonostante ciò, una rilevante percentuale di pazienti che va dal 19% al 56%, secondo l’approccio clinico adottato, viene dimessa senza una chiara identificazione della causa di sincope e, di conseguenza, senza indicazioni terapeutiche appropriate.1-2 Nella maggior parte dei casi la sincope è causata da un riflesso neuromediato. In questi soggetti, l’incidenza di mortalità totale è molto bassa e praticamente sovrapponibile alla popolazione generale non affetta da sincope: in questo caso la sincope ha decisamente una prognosi benigna. Nei pazienti con sincope da cause neurologiche e/o da forme indeterminate la mortalità è significativamente aumentata, mentre assume un valore prognostico decisamente rilevante nei soggetti con sincope associata a cardiopatia. La mortalità in questi casi è quasi doppia rispetto alle altre forme di sincope e può raggiungere un’incidenza annuale stimata tra il 18% e il 33% e la sincope può rappresentare un sintomo che annuncia una possibile morte improvvisa.3 Gli studi OESIL 11 (studio osservazionale sulla gestione della sincope in ospedale nella Regione Lazio) e EGSYS 12 hanno documentato che la gestione clinica ospedaliera della sincope, se non guidata da un approccio ragionato, risulta assolutamente fallimentare sia nei risultati clinici sia nel dispendio di risorse economiche. Infatti, nella ricerca di cause di sincope, l’assenza di un approccio clinico e organizzativo razionale si traduce in: • alta percentuale di ricoveri inappropriati per pazienti gestibili in ambulatorio o in day-hospital; • inadeguata scelta del reparto di ricovero con conseguente mancato riconoscimento delle cause di sincope per diversa competenza specialistica; • ingiustificata lunghezza dei ricoveri (in media 7 giorni) per assenza di protocolli diagnostici o per scarsa organizzazione interna; • scelta inappropriata e alto numero di accertamenti clinici strumentali prescritti “a pioggia” nel tentativo di identificare le cause di sincope; Palpitazioni e perdita di coscienza 47 • alta percentuale di diagnosi indeterminate alla dimissione con conseguente scarsa soddisfazione e, spesso, disorientamento del paziente. Da quanto detto, appare dunque evidente che la sincope è un problema clinico rilevante in quanto: 1. non è affatto rara nella popolazione generale e ospedalizzata; 2. grava significativamente sull’assistenza ospedaliera sia in PS sia nei reparti di ricovero; 3. necessita dell’adozione di un approccio razionale per ottimizzare il percorso clinico e le risorse materiali e umane; 4. deve essere valutata con estrema attenzione in PS al fine di identificare i pazienti più complessi e a maggior rischio di recidiva sincopale e/o di mortalità e che realmente necessitano di ricovero ospedaliero. In letteratura sono stati proposti numerosi studi con diverse strategie volte a facilitare la diagnosi e a migliorare la gestione clinica della sincope. Tali strategie sono sostanzialmente riconducibili a due tipi di approccio: 1. Approccio ragionato: caratterizzato da una valutazione iniziale in PS che orienta su un’ipotesi diagnostica in base alla quale vengono scelti gli accertamenti più appropriati. Tale approccio rappresenta un valido tentativo di razionalizzare la gestione della sincope, richiede la conoscenza delle problematiche a essa relative e facilita le decisioni cliniche. 2. Approccio basato sull’applicazione di un punteggio (score): ricavato dall’identificazione di alcuni parametri clinici e strumentali riconosciuti, a un’analisi statistica multivariata, come predittori di possibile recidiva o di mortalità. Più alto è lo score maggiore è la possibilità di recidiva sincopale o di mortalità. Tale approccio è particolarmente facile e utile se applicato in un contesto clinico non specialistico come il Pronto Soccorso, in quanto permette di identificare rapidamente e in maniera semplificata i pazienti a rischio maggiore che necessitano di ricovero. In questa presentazione, si affronteranno alcune peculiarità di entrambi gli approcci, anche se l’orientamento futuro prevede una valutazione iniziale che integri l’approccio ragionato con l’applicazione di score di rischio di recidiva o di mortalità. Approccio ragionato Valutazione iniziale L’approccio ragionato è basato sulla valutazione iniziale in PS che comprende l’anamnesi, l’esame obiettivo, la valutazione dell’elettrocardiogramma e il rilievo della pressione arteriosa in clino e ortostatismo. Già dalla 48 Capitolo 7 valutazione iniziale può scaturire la diagnosi finale. Nei rimanenti casi, la valutazione iniziale permette di formulare un’ipotesi diagnostica sulle potenziali cause di sincope che guida il percorso clinico del paziente (Fig. 7.8).4 Un paziente con una sincope vaso-vagale senza segni di cardiopatia, a basso rischio e senza traumi può essere dimesso direttamente dal PS e gestito in ambulatorio per una valutazione con Tilt test e massaggio del seno carotideo alla ricerca di una sincope neuromediata; un paziente con sincope con trauma severo e/o in presenza di cardiopatia e/o da cause cardiache o neurologiche necessita di un ricovero nel reparto di competenza per effettuare accertamenti e terapia specifica. Con tale approccio metodologico sono stati effettuati gli studi OESIL 2 4 e EGSYS 25 che hanno dimostrato la possibilità di effettuare una diagnosi definitiva in PS nel 22-50% dei casi e di ridurre sensibilmente le diagnosi indeterminate dopo il percorso diagnostico al 2-17,5%. Inoltre, con questa metodologia è stato possibile aumentare l’appropriatezza dei ricoveri, della scelta del reparto di ricovero, degli accertamenti diagnostici effettuati. Sincope Anamnesi, ECG, E.O. (questionario) Step 1 (PS) Diagnosi Ipotesi diagnostica Neuromediata Cardiaca – Tilt T, msc Step 2 Dipartimento Diagnosi Ecocardio + + – Neuro-psico – + Holter-SEF Visita neuro EEG, TAC + Diagnosi – Loop Recorder Impiantabile Figura 7.8 Percorso diagnostico applicato nello studio OESIL 2 in pazienti con sincope in PS, esempio di approccio ragionato.4 Palpitazioni e perdita di coscienza 49 Figura 7.9 Linee guida ESC per la diagnosi di sincope.6 NM = neuromediata Su tale metodologia si basa la flow-chart diagnostica proposta dalla European Society of Cardiology riportata nella Figura 7.9. L’obiettivo principale della valutazione iniziale è comunque il riconoscimento di una sincope cardiaca. Infatti, anche soltanto l’ipotesi della presenza di una causa cardiaca o di una cardiopatia sottostante obbliga al ricovero per un approfondimento diagnostico, trattandosi, in tal caso, di pazienti potenzialmente a maggiore rischio di mortalità. L’anamnesi Nella valutazione iniziale in PS l’anamnesi rappresenta un valido strumento per ottenere la diagnosi eziologica della sincope e se ben condotta può identificare la diagnosi nel 45-85% dei casi.7,8 Secondo le raccomandazioni dell’ESC,6 il medico che valuta una perdita di coscienza in PS dovrebbe porsi tre domande: 1. “Siamo in presenza di una Sincope?”: per identificare le perdite di coscienza da ipoperfusione cerebrale transitoria, in genere dovuta a cause cardiocircolatorie; 2. Si rilevano in anamnesi dati che suggeriscono la diagnosi?” 50 Capitolo 7 3. “È presente una cardiopatia?”: per orientarsi verso un’ipotesi diagnostica e un’immediata stratificazione del rischio. Un paziente a maggior rischio candidato al ricovero può, comunque, essere individuato dalla presenza dei seguenti criteri anamnestici: • Età >65 anni; • Anamnesi familiare positiva per malattie cardiovascolari o per morte improvvisa; • Anamnesi personale positiva per pregresse malattie cardiovascolari (compresa ipertensione); • Sincope senza prodromi; • Sincope preceduta da palpitazioni; • Sincope correlata allo sforzo (soprattutto se si manifesta durante sforzo); • Sincope in posizione supina; • Recente insorgenza con basso numero di ricorrenze (≤2 episodi di sincope). L’esame obiettivo Il rilievo di soffi cardiaci patologici o di segni di scompenso cardiaco (III tono, ritmo di galoppo, stasi polmonare, ecc.) identificano una sincope in presenza di cardiopatia a prognosi peggiore. Il rilievo di ipotensione durante la misurazione della pressione arteriosa in ortostatismo identifica un’ipotensione ortostatica che in genere è causa di una scarsa qualità di vita piuttosto che di una pessima prognosi. L’ECG È di facile acquisizione e di fondamentale importanza per effettuare una valutazione e una stratificazione del paziente con sincope. Un ECG alterato può, con buona attendibilità, esprimere la presenza di una cardiopatia. Tabella 7.9 Alterazioni ECG fortemente suggestive di cardiopatia sottostante e/ o di sincope aritmica • • • • • • • • • • Blocchi seno-atriali Blocchi atrio-ventricolari Blocchi bifascicolari (BBS; BBdx + EAS; BBdx + EPS; ecc.) Tachicardie ventricolari sostenute e non Segni di ipertrofia del ventricolo sinistro Alterazioni significative del tratto ST (sopra e sottoslivellamento) QT lungo Malfunzionamento del pace-maker Essere semplici da misurare e standardizzabili Contribuire ad aumentare significativamente e sostanzialmente la predittività delle funzioni di rischio Palpitazioni e perdita di coscienza 51 Tabella 7.10 Alterazioni ECG suggestive di probabile cardiopatia sottostante e/o sincope aritmica • • • • • • • • Bradicardia sinusale BBolx EAS Extrasistolia sopraventricolare e ventricolare frequente Tachiaritmie sopraventricolari Alterazioni lievi della ripolarizzazione ventricolare Alterazioni della ripolarizzazione ventricolare in V1-V2 (sospetta sindrome di Brugada) Sindrome di Wolff Parkinson White L’associazione dei criteri anamnestici sopra riportati con alterazioni dell’ECG ha un significativo valore predittivo nel riconoscere i pazienti ad alto rischio. In Tabella 7.9 vengono riportate le alterazioni fortemente suggestive di presenza di cardiopatia e/o di sincope aritmica. Non sono da trascurare, però, alterazioni elettrocardiografiche minori che, non rientrando nella norma, possono essere suggestive di cardiopatie sottostanti non chiaramente manifeste, come per esempio disturbi di conduzione intraventricolari lievi, blocchi fascicolari, alterazioni aspecifiche della ripolarizzazione di grado minore (Tab. 7.10). In sostanza, un ECG non normale deve alimentare il sospetto di una cardiopatia sottostante e indirizzare verso un approfondimento diagnostico. L’ecocardiogramma L’ecocardiografia in PS è sempre più diffusa. Viene in genere utilizzata per evidenziare alterazioni della cinesi delle pareti del ventricolo sinistro indicative di una sindrome coronarica acuta in presenza di dolore toracico ed ECG dubbio. L’ecocardiogramma in PS può trovare indicazione anche per identificare i pazienti con sincope e cardiopatia e per calcolare la frazione di eiezione. Middlekauff et al. 9 e Link et al. 10 hanno dimostrato che in pazienti con sincope e cardiopatia, una bassa FE (rispettivamente <30% e <25%) rappresenta un fattore predittivo positivo di morte improvvisa a due anni, indipendentemente da altri accertamenti, compreso lo studio elettrofisiologico. Gli studi Madit 211 e SCD-HeFT12 hanno dimostrato che i pazienti con cardiopatia ischemica o di altra eziologia con FE <35%, si giovano dell’impianto di defibrillatore (ICD) come prevenzione primaria per la morte improvvisa. La presenza di sincope in tali pazienti rappresenta un ulteriore indice prognostico positivo che dovrebbe orientare verso l’impianto profilattico di defibrillatore, anche in assenza di chiare dimostrazioni di sincope aritmica. 52 Capitolo 7 Tabella 7.11 Criteri clinici che indicano il ricovero secondo le linee guida ESC6 A scopo diagnostico: • Cardiopatia nota o sospetta • ECG anormale • Sincope da sforzo • Sincope complicata da trauma severo • Anamnesi familiare positiva per morte improvvisa • Sincope preceduta da palpitazioni • Sincope da supino • Sincope con frequenti ricorrenze A scopo terapeutico: • Sincope da causa aritmica • Sincope da ischemia miocardica • Sincope secondaria a malattie cardiopolmonari • Stroke o malattie neurologiche focali • Sincope neuromediata di tipo cardioinibitorio per impianto pace-maker Allo stato attuale, l’impianto di ICD in pazienti con sincope e cardiopatia viene considerato di classe 2a dalle linee guida (ACC/AHA).13 Le recenti linee guida dell’AIAC pongono in classe I con livello di evidenza C l’indicazione all’impianto di ICD nella prevenzione secondaria della morte improvvisa per i pazienti con sincope di origine indeterminata con associata cardiopatia strutturale e FE <35%.14 Da quanto detto appare evidente che l’ecocardiografia in PS può essere di enorme aiuto nell’inquadramento diagnostico e prognostico del paziente con sincope e, pertanto, in futuro è auspicabile un suo più frequente utilizzo per meglio identificare i pazienti con sincope a rischio. Nella Tabella 7.11 sono riportati i criteri clinici che indicano il ricovero secondo le linee guida ESC.6 Approccio basato sull’applicazione di score Nella valutazione della sincope, il valore prognostico di ciascun dato anamnestico o strumentale è noto solo parzialmente e spesso risulta insufficiente per consentire una corretta valutazione diagnostica e prognostica. Si è dunque ipotizzato che, mettendo insieme più dati, il loro valore prognostico potesse aumentare. In particolare si è cercato di identificare fra tanti parametri (anamnestici, clinici e strumentali) quelli che a un’analisi statistica multivariata mostrassero un valore predittivo significativo di mortalità. Sheldon et al. hanno usato score per la diagnosi differenziale tra la sincope e l’epilessia e tra la sincope vasovagale e la sincope aritmica da tachicardia ventricolare.15-16 Palpitazioni e perdita di coscienza 53 Martin et al. 17 hanno utilizzato uno score in grado di predire la mortalità a un anno in pazienti con sincope valutati al PS utilizzando quattro fattori identificati come predittori indipendenti di mortalità all’analisi statistica multivariata: 1. ECG abnorme 2. Aritmie ventricolari 3. Scompenso cardiaco 4. Età > 45 anni. Tali predittori sono stati integrati in uno score che da 0 a 4 indica una crescente incidenza di mortalità a un anno. L’OESIL Risk Score è un punteggio ottenuto da uno studio effettuato su pazienti che si erano recati in PS per sincope e disegnato per identificare possibili fattori che potessero risultare predittivi di mortalità.18 Dall’analisi statistica mutivariata, i fattori indipendenti predittivi di mortalità a un anno, sono i seguenti: 1. Età > a 65 anni 2. Storia clinica di malattie cardiovascolari 3. Sincope senza prodromi 4. ECG anormale. 12-month all-cause mortality 70% 60% 50% 40% 30% 20% 10% 0% Figura 7.10 Incremento di mortalità a un anno in funzione dell’aumento dell’OESIL Risk Score in pazienti con sincope riferiti al PS. 54 Capitolo 7 Anche in questo caso ogni fattore rappresenta 1 punto e ogni fattore concorre a formare uno score da 0 a 4 punti. Per 0 punti (assenza di fattori predittivi) 0% di mortalità; per 1 punto, 0,08% di mortalità; per 2 punti, 19,6% di mortalità; per 3 punti, 34,7% di mortalità; e per 4 punti (presenza di tutti i fattori), 57,1% di mortalità a un anno (vedi Tab. 7.11) Più semplicemente, meno di 2 punti di score identifica pazienti con rischio basso quasi irrilevante. Uno score superiore a 2 punti identifica pazienti ad alto rischio di mortalità a un anno (Fig. 7.10). PERDITA DI COSCIENZA • Età <65 anni* • Con prodromi* • Anamnesi negativa per malattie CV pregresse* • Non preceduta da palpitazioni • Non correlata a sforzo • Trigger identificabile • Frequente ricorrenza • Insorgenza non recente • Ecg normale* • E. O. normale Sincope Neuromediata Basso Rischio Prognosi Benigna • Non necessità ricovero • Nessun esame se unico episodio • Valutazione NM con MSC e Tilt Test se la Sincope è Ricorrente SINCOPE • Età >65 anni* • Senza prodromi* • Anamnesi positiva per malattie CV pregresse* • Preceduta da palpitazioni • Correlata a sforzo • Trigger non identificabile • Scarsa ricorrenza (<2 episodi) • Insorgenza recente • Ecg anormale* • E.O. anormale Sincope da verosimile causa cardiaca Rischio Aumentato Prognosi potenzialmente maligna • Ricovero • Ecocardiogramma per identificazione Cardiopatia Strutturale e valutazione FE Figura 7.11 Proposta operativa per la gestione e la stratificazione del rischio del paziente con sincope in PS sulla base di alcuni criteri clinici e strumentali. CV = cardiovascolari; NM = neuromediata; MSC = massaggio del seno carotideo; FE = frazione di eiezione; *Criteri contenuti nell’OESIL Risk Score Palpitazioni e perdita di coscienza 55 Allo stato attuale sono stati individuati solo score di rischio predittivi di mortalità. È auspicabile che, in un futuro prossimo, si possano individuare score che identifichino pazienti che necessitano comunque di un approfondimento diagnostico per frequenti ricorrenze di sincope anche a basso rischio ma che causano una pessima qualità di vita. La Figura 7.11 riporta una proposta operativa per la gestione e la stratificazione del rischio del paziente con sincope in PS sulla base di alcuni criteri clinici e strumentali. L’esperienza del San Filippo Neri Nella Figura 7.12 è riportato il modello di gestione dei pazienti che giungono al Pronto Soccorso dell’Ospedale San Filippo Neri di Roma. La “valutazione iniziale” al Pronto Soccorso comprende: • un’anamnesi mirata all’identificazione di caratteristiche utili a valutare e stratificare i pazienti con sincope; • l’esame obiettivo; • l’ECG; • l’applicazione dell’OESIL Risk Score. Valutazione al P.S. ECG, E.O., Anamnesi, Oesil RS • Oesil Risk Score ≥ 2 • LINEE GUIDA ESC Ricovero in Reparto di Osservazione Breve:esami non invasivi in 24-48 H Oesil Risk Score <2, no trauma ➨➨ Reparti Specialistici: procedure diagnostiche invasive e terapie specifiche Dimissione Protetta dal PS 24-48 ore Valutazione in Syncope Unit Dimissione Figura 7.12 Percorso clinico del paziente che afferisce al PS con sincope: modello adottato dall’Ospedale San Filippo Neri di Roma. 56 Capitolo 7 Se il paziente è a basso rischio e/o se l’OESIL Risk Score è <2 punti viene dimesso dal PS e riferito alla Sincope Unit dell’Ospedale che assicura una valutazione ambulatoriale al massimo entro 48 ore: una sorta di diagnosi protetta dal PS. Se il paziente è ad alto rischio e/o se l’OESIL Risk è >2, il paziente viene ricoverato presso il Reparto di Medicina d’Urgenza e sottoposto entro 2448 ore ad accertamenti di primo livello secondo l’ipotesi diagnostica (test ergometrico, ECG dinamico 24 H, ecocardiogramma, EEG, TAC cerebrale, ecc.) e successivamente, in funzione dell’esito degli accertamenti, trasferito nel reparto idoneo (cardiologia, neurologia, ecc) per accertamenti di secondo livello (coronarografia, studio elettrofisiologico, ecc.) o per le cure specifiche in base alla diagnosi ottenuta (impianto di pace-maker/ICD, angioplastica coronarica, terapia antiepilettica, ecc.). Ovviamente un trauma severo indica il ricovero indipendentemente dalla valutazione del rischio. Tale modello, a una recente valutazione, si è mostrato sicuro ed efficace nel ridurre le sincopi indeterminate, i ricoveri e gli accertamenti inappropriati, evidenziando come un corretto approccio in PS risulti strategico per una buona gestione del paziente con sincope. Conclusioni In conclusione, la valutazione iniziale del paziente con sincope in PS rappresenta un momento strategico per la gestione del percorso clinico dal momento che permette di identificare, con una buona approssimazione, pazienti con sincope a rischio di recidiva e di mortalità che devono essere ricoverati e pazienti a basso rischio che possono essere dimessi dal PS e valutati in ambulatorio. Inoltre, il riconoscimento del valore prognostico di alcuni parametri, come, ad esempio, la frazione di eiezione o come l’identificazione di score di rischio ha fornito ulteriori strumenti per un migliore orientamento clinico. Benché in alcuni casi la valutazione della sincope in PS si sia semplificata, i molteplici quadri clinici in cui la sincope può manifestarsi rendono l’approccio al paziente con sincope in PS ancora potenzialmente insidioso. BIBLIOGRAFIA 1. Ammirati F, Colivicchi F, et al. Gestione delle sincopi in ospedale. Lo studio OESIL (Osservatorio Epidemiologico della Sincope nel Lazio). J Ital Cardiology 1999;29:533-539. Palpitazioni e perdita di coscienza 57 2. Brignole M, Disertori M, et al. Management of syncope referred urgently to general hospitals whith or whithout syncope units. Europace 2003;5(3):293-8. 3. Soteriades ES, Evans JC, Larson MG, et al. Incidence and Prognosis of Syncope. New Engl J Med 2002;347(12):878-885. 4. Ammirati F, Colivicchi F, Santini M, et al. Diagnosing Syncope in clinical practice. Implementation of a simplified diagnostic algorithm in a multicentre prospective trial – the OESIL 2 Study (Osservatorio Epidemiologico della Sincope nel Lazio). Eur Heart J 2000;21:935-940. 5. Brignole M, Menozzi C, Bartoletti, et al. A new management of syncope prospective sistematic guideline-based evaluation of patients referred urgently to general hospitals. Eur Heart J 2006;27(1):76-82. 6. Brignole M, Alboni P, et al. Task Force on Syncope, European Society of Cardiology. Eur Heart J 2001;22:(15):1256-1306. 7. Grubb BP. Syncope: Mechanisms and Management. Futura Publishing Co, 1998. 8. Kapoor WN. Evaluation and outcome of patients with syncope. Medicine 1990;69:160175. 9. Middlekauff HR, Stevenson WG, Stevenson LW, Saxon LA. Syncope in advanced heart failure. High sudden death risk regardless of syncope etiology. J Am Coll Cardiol 1993;21:110-116. 10. Link MS, Kim KS, Homoud MK, et al. Long-term Outcome of Syncope Patients with structural Heart Desease and a non diagnostic electrophysiological evaluation. Am J Card 1999;83:1334-1337. 11. Moss AJ, Zareba W, Hall WJ, et al., for the Multicenter Automatic Defibrillator Implantation Trial II Investigators. Prophylactic implantation of a defibrillator in patients with miocardial infarction and reduced ejection fraction. N Engl J Med 2002;346:877-83. 12. Bardy GH, Lee Kl, Mark DB et al. Amiodarone or an implantable cardioverterdefibrillator for congestive heart failure: Sudden cardiac death in heart failure trial (SCD-HeFT). N Eng J Med 2005;352:225-237. 13. Gregoratos G, et al. ACC/AHA/NASPE 2002: Guidelines Update for Implementation of Cardiac Pacemaker and Antiarrhytmic Devices. Circulation 2002;106:11451161. 14. Lunati M, Bongiorni MG, et al. Linee Guida AIAC 2006. GIAC 2005;4(8):1-57. 15. Sheldon R, Rose S, Richtie D, et al. Historical criteria that distinguish syncope from seizures. J Am Coll Cardiol 2002:40:142-148. 16. Sheldon R, et al. The Evaluation and Treatment of Syncope: a hand-book for clinical practise. Blackwel/Futura, 2003:46-50. 17. Martin TP, Hanusa BK, Kapoor WN. Risk stratification of patients with syncope. Annals of Emerge Med 1997;29(4):459-466. 18. Ammirati F, Colivicchi F, Melina D, et al. Development and prospective validation of a risk stratification system for patients with syncope in the emergency department the OESIL risk score. Eur Heart J 2003;24:811-819.
Scaricare