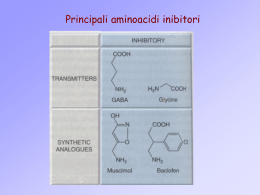
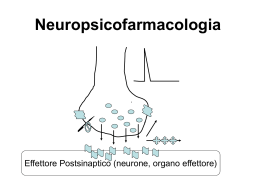
Ansiolitici, sedativi e ipnotici • Le molecole impiegate per la cura di queste sintomatologie presentano una notevole sovrapposizione delle proprietà farmacodinamiche. • Spesso le caratteristiche farmacocinetiche delle molecole le rendono più efficaci e più indicate nel trattamento di una particolare sintomatologia. • Agiscono sul sistema GABAergico centrale. • L’acido g-aminobutirrico (GABA) è il più importante neurotrasmettitore “inibitorio” del SNC (35-40% delle sinapsi sono GABAergiche). • In particolare, agiscono sui recettori GABAA L’ g-aminobutirrico (GABA) si forma dall’ac. glutammico per decarbossilazione ad opera della glutammicodecarbossilasi (GAD) Recettore per le Benzodiazepine Etanolo, anaestetici generali (?) Barbiturici Meccanismo d’azione delle BZP e di altri farmaci agonisti del recettore GABAA • Il legame delle BZP al recettore-canale del GABAA su una subunità recettoriale vicino a quella dell’agonista determina in presenza dell’agonista naturale un aumento della frequenza di apertura dei canali del Cl-. • L’aumento di permeabilità allo ione Cl- determina una iperpolarizzazione della membrana della cellula postsinaptica (diminuita eccitabilità cellulare) • L’iperpolarizzazione della membrana postsinaptica diminuisce l’eccitabilità cellulare determinando una ridotta liberazione di neurotrasmettitori (= diminuzione degli input sensoriali, dell’attivazione circuiti neuronali, etc.): a) Sedazione; b) Riduzione dell’ansia; c) Induzione del sonno; d) Attività anticonvulsivante. EFFETTI FARMACOLOGICI I principali effetti farmacologici delle BDZ sono a livelli del SNC e sono: • Riduzione dell’ansia e dell’aggressività • Sedazione ed induzione del sonno • Riduzione del tono e del coordinamento muscolare • Effetto anticonvulsivante EFFETTI INDESIDERATI Possono essere suddivisi in: • Effetti tossici che derivano da un sovradosaggio acuto • Effetti indesiderati che si manifestano durante il normale uso terapeutico • Tolleranza e dipendenza Impieghi terapeutici delle BDZ: • Negli stati di ansia • Nelle alterazioni del sonno • Nella terapia ansiolitica d’emergenza (trasporto feriti, infarto miocardico) • In anestesiologia (effetto ansiolitico prima dell’intervento, induzione dell’anestesia) • Nella terapia dello stato epilettico • Nelle sindromi acute da astinenza da alcool e altre droghe • Negli stati di ipereccitazione motoria (effetto miorilassante ad azione centrale) • Nelle malattie psicosomatiche (disaccoppiamento psicovegetativo) Benzodiazepine Sono classificabili in tre gruppi: 1. Sostanze di per sé inattive, che vengono trasformate nell’organismo in metaboliti attivi (es. clordiazepossido; Librium). Non sono indicate per l’induzione del sonno (non hanno effetto rapido), ma sono indicate per una terapia a lungo termine, durante la quale si ottengono concentrazioni costanti di farmaco nel plasma. 2. Sostanze farmacologicamente attive che vengono lentamente trasformate in metaboliti anch’essi attivi (es. diazepam; Valium). Hanno rapido inizio d’azione (dopo somministrazione e.v. l’effetto inizia immediatamente), ma vengono trasformati in metaboliti attivi che si possono accumulare. Utilizzate per l’induzione di effetti acuti (preanestesia, sedazione di stati eccitativi) Benzodiazepine 3. Sostanze attive ma inattivate biologicamente durante una fase metabolica (es. oxazepam; Limbial). Hanno rapido inizio d’azione, ma vengono demolite rapidamente e quindi la loro tendenza all’accumulo è scarsa. Adatte a provocare effetti acuti e non di lunga durata, quali l’induzione del sonno (es. triazolam; Halcion – brotizolam; Lendormin) e, con somministrazione parenterale, l’induzione di anestesia generale (es. midazolam; Midazolam Mayne) Benzodiazepine A lunga durata d’azione • Diazepam (Valium, Ansiolin, Noan): ha emivita lunga (t1/2 30 ore). Data la sua rapidità di azione è considerato il farmaco di scelta nel trattamento delle emergenze di diversi tipi di convulsioni come gli attacchi epilettici acuti, le convulsioni neonatali e quelle di natura febbrile nell’età pediatrica. Può essere somministrato anche per e.v. • Flurazepam (Dalmane o Dalmadorm, Felison): Ha emivita di 40-100 ore. Presenta problemi di accumulo nei trattamenti prolungati con la comparsa di effetti residui sgradevoli (hangover). E’ un ipnotico long-acting quindi efficace nell’insonnia intermedia e di risveglio. Benzodiazepine A durata d’azione intermedia • Flunitrazepam (Roipnol): ha emivita di 15-30 ore con metaboliti attivi che hanno emivita simile al composto di origine. Viene impiegato come ipnoinducente e in anestesiologia. E’ indicato nelle insonnie intermedie e di risveglio precoce. Necessita di ricettazione particolare in quento utilizzato come farmaco d’abuso da tossicodipendenti e alcolisti • Clonazepam (Rivotril): Ha emivita di 24-48 ore. Impiegato nella terapia dell’epilessia, soprattutto nelle assenze e nel mioclono infantile. Benzodiazepine A breve durata d’azione • Oxazepam (Limbial): ha emivita di 5-15 ore. Coniugato con acido glicuronico, forma metaboliti inattivi che sono eliminati con le urine. E’ la BDZ di scelta per il trattamento dell’ansia nell’anziano per l’assenza di fenomeni di accumulo. • Lorazepam (Tavor): Ha emivita di 10-16 ore. Coniugato con acido glicuronico, forma metaboliti inattivi che sono eliminati con le urine. E’ la BDZ di scelta per il trattamento dell’ansia nell’anziano per l’assenza di fenomeni di accumulo e in pazienti con epatopatie. E’ il farmaco più diffuso in Italia. • Alprazolam (Xanax): E’ indicata nei disturbi d’ansia associata a depressione e nel disturbo di attacco di panico Benzodiazepine A durata d’azione ultrabreve Triazolam (Halcion): è un potente ipnotico caratterizzato da rapidità di azione e brevissima emivita (2,5 ore). E’ indicato nelle insonnie di addormentamento e dove si vogliano evitare fenomeni di sedazione protratta in quanto il farmaco non tende ad accumularsi. Dosi elevate di triazolam possono indurre gravi alterazioni della memoria e stati confusionali. Benzodiazepine • Ansiolitiche: alprazolam (Xanax), bromazepam (Lexotan), diazepam (Valium, Ansiolin), lorazepam (Tavor), oxazepam (Limbial), clordiazepossido (Librium) • Sedative: diazepam (Valium) • Ipnotiche: flunitrazepam (Roipnol), lorazepam (Tavor), nitrazepam (Mogadon), temazepam (Normison), brotizolam (Lendormin) • Antiepilettiche: clonazepam (Rivotril), diazepam (Valium) Tutte le BZP sono ben assorbite dal tratto G.I. e superano facilmente la barriera ematoencefalica; la biodisponibilità per somministrazione i.m. è scarsa o assente. Effetti collaterali delle BDZ • • • • • • • • • • • • Sonnolenza (“hangover”), eccessiva sedazione, astenia Riduzione dell’attenzione Stati confusionali (specialmente anziani) Disturbi della memoria (amnesia anterograda, diminuzione della capacità di apprendere nuove informazioni), mentre non influenzano il richiamo di informazioni già consolidate Riduzione dei riflessi psicomotori (particolari cautele devono essere prese da soggetti che svolgono attività lavorative che richiedono prontezza di riflessi) Riduzione del tono muscolare, con incoordinazione motoria e atassia Potenziamento degli effetti sedativi di altre molecole deprimenti SNC (etanolo, anestetici, antistaminici) Tolleranza agli effetti ipnotici, effetto “rebound” all’interruzione della terapia Dipendenza fisica (sindrome d’astinenza) e psichica con una sintomatologia ansiogena e depressiva all’interruzione del trattamento. Aumento dell’appetito Effetti paradossi: sintomi di rabbia e ostilità precedentemente controllati dall’ansia Non utilizzare durante il parto Controindicazioni: Miastenia grave Epatopatie Nefropatie Controindicata l’associazione con bevande alcoliche Tolleranza da BZP • Tolleranza degli effetti ipnotici, effetto “rebound” all’interruzione della terapia • Minor tolleranza agli effetti ansiolitici • Tolleranza sembra sia associata a modificazioni dell’espressione genica delle subunità recettoriali del recettore GABAA • Alcolisti sviluppano tolleranza di tipo farmacocinetico alle benzodiazepine perché l’etanolo induce il CYTP450 che metabolizza le BDZ • Tolleranza richiede aumento di dosaggio Dipendenza da BZP • Dipendenza fisica e psichica con una sintomatologia ansiogena e depressiva all’interruzione del trattamento. • La crisi d’astinenza si manifesta con l’insorgenza di uno stato di notevole iperattività motoria, paura, depressione, aumento del tono della muscolatura scheletrica, aumento della pressione e dei livelli di catecolamine plasmatiche, vomito, tremori e convulsioni. Sintomi peculiari sono alcuni disturbi sensoriali quali ipersensibilità ai suoni e alla luce intensa, disturbi dell’equilibrio e sensazioni di sapore metallico. • La comparsa dei sintomi si manifesta a tempi diversi a seconda dell’emivita dalla BDZ • Interruzione del trattamento a scalare Trattamento farmacologico dell’insonnia Trattamento dell’insonnia 1. Modificazione dello stile di vita 2. Benzodiazepine 3. Altre molecole attive sul sito recettoriale delle BDZ sul recettore GABAA (zolpidem Ambien, Stilnoct e Stilnox, zopiclone, Zimovane and Zopinox). Queste molecole hanno un t1/2 di 26 h. Gli effetti collaterali possono essere sonnolenza e confusione. Inducono tolleranza, dipendenza con sindrome di astinenza all’interruzione Trattamento farmacologico dell’insonnia • Le benzodiazepine riducono la latenza e prolungano la durata del sonno, ma riducono il sonno REM e il sonno profondo, con un aumento del tempo in fase 2. Hanno un indice terapeutico favorevole (tranne che in associazione con etanolo) e sono quindi molecole molto usate. • Zolpidem e zopiclone sembra indurre un sonno più “fisiologico” senza alterazione del tempo trascorso nei vari stadi del sonno. Possono indurre dipendenza Un buon ipnotico dovrebbe: • Avere durata d’azione dalle 2-3 ore (per induzione del sonno) fino alle 6-8 ore (per il mantenimento del sonno) • Dovrebbe solo favorire o mantenere il sonno, senza provocare alterazioni psichiche • Dovrebbe essere ben tollerato anche con somministrazione prolungata • Non sviluppare dipendenza • Avere margine terapeutico acuto molto ampio per evitare il problema che possa essere utilizzato con da potenziali suicidi. ….il trattamento farmacologico ideale dell’insonnia dovrebbe indurre un sonno di “buona qualità” per tempi congrui, con induzione rapida ed assenza di “hangover” al risveglio o il giorno dopo l’assunzione e non indurre tolleranza o dipendenza Trattamento farmacologico dell’ansia Gli ansiolitici (o tranquillanti minori) possono migliorare gli stati di ansia e angoscia, e ridurre l’effetto di emozioni negative. Le sostanze di questo gruppo agiscono negli stati di depressione ansiosa; a dosi più elevate hanno effetto sedativo, miotonolitico, anticonvulsivante ed infine anestetico generale. Il margine terapeutico è ampio ed è disponibile un antidoto specifico (flumazenile, Anexale®). Trattamento farmacologico dell’ansia • Le benzodiazepine sono il trattamento di elezione nel trattamento dell’ansia moderata. In alternativa, il buspirone (Buspar, con un onset di 2-4 settimane), farmaco attivo sulla neurotrasmissione serotoninergica. • Quando l’ansia coesiste con la depressione, il trattamento antidepressivo costituisce una buona alternativa. • La psicoterapia rappresenta un ottimo trattamento nell’ansia lieve. Flumazenile • Compete con le BDZ per il sito recettoriale sul recettore GABAA • Emivita di circa 1 ora • Attenua o neutralizza l’effetto delle BDZ. Dosi di 0,3-0,6 mg e.v. attenuano l’effetto di dosi anestetiche di diazepam. Per risolvere problemi di avvelenamento da BDZ possono occorrere fino a 5 g di flumazenile. Nel caso di intossicazione da BDZ a lunga durata d’azione occorre ripetere la somministrazione di flumazenile a causa della sua breve emivita Farmaci antiepilettici Farmaci antiepilettici • L’epilessia è una patologia del Sistema Nervoso Centrale caratterizzata da convulsioni spontanee ricorrenti. • Crisi epilettica: occasionale, improvvisa ipersincrona scarica di un gruppo di neuroni corticali e/o sotto-corticali (focus) che scatenano una disritmia generalizzata o localizzata, probabilmente dovuta a uno sbilanciamento tra input inibitori o eccitatori. • Durante un attacco epilettico alcuni neuroni iniziano ad emettere scariche massive sincronizzate e questa attività sincronizzata produce le caratteristiche “punte” o i complessi “onda-punta” dell’EEG. • L’origine è complessa: in alcuni soggetti è conseguente a traumi o emorragie cerebrali, ma in molti casi l’origine ha implicazioni genetiche. Table 360-5: Drugs and Other Substances that Can Cause Seizures • Antimicrobials/antivirals β-lactam and related compounds Quinolones Acyclovir Isoniazid Ganciclovir • Anesthetics and Analgesics Meperidine Tramadol Local anesthetics • Immunomodulatory drugs Cyclosporine OKT3 (monoclonal antibodies to T cells) Tacrolimus (FK-506) Interferons • Psychotropics Antidepressants Antipsychotics Lithium • Radiographic contrast agents • Theophylline • Sedative-hypnotic drug withdrawal Alcohol Barbiturates Benzodiazepines • Drugs of abuse Amphetamine Cocaine Phencyclidine Methylphenidate • Flumazenil (BZP addicted patients) (Harrison’s) Classificazione degli attacchi epilettici Tipo di attacco convulsivo a) Parziale (focale) Caratteristiche Sintomi motori, somatosensori, psichici, con (o in assenza di) parziale perdita della coscienza b) Generalizzato Tonico-cloniche (“grande male”) Con perdita della coscienza, prima rigidità e spasmo degli estensori, blocco respiratorio, violenti tremori e contrazione Assenza (“Piccolo male”) Perdita improvvisa della coscienza con pochi disturbi motori (tipica del bambino) Mioclonica Brevi contrazioni muscolari senza perdita di coscienza Atonica Perdita di coscienza e del tono muscoloscheletrico Spasmi infantili Scosse miocloniche di breve durata e ricorrenti; generalmente si associano a ritardo mentale Crisi convulsive subentranti senza completo recupero della coscienza tra le crisi Male epilettico Farmaci antiepilettici I farmaci antiepilettici possono agire: a) impediscono la propagazione della scarica epilettica diminuendo l'eccitabilità di tutti i neuroni e proteggendoli dalla invasione disritmica; b) riducono la sua generazione agendo sui neuroni patologici modulando i meccanismi di scarica (effetto legato al potenziale di riposo) ed impedendone la scarica parossistica. In genere i farmaci antiepilettici agiscono a) operando sui sistemi di trasporto di ioni e sui meccanismi che regolano la frequenza di scarica del neurone e b) modulando l’efficienza della neurotrasmissione amplificando i segnali inibitori. Siti di interazione di farmaci antiepilettici a livello della neurotrasmissione GABAergica. Farmaci antiepilettici Farmaci attivi sul sistema GABAergico: a) Sul recettore del GABAA: barbiturici, benzodiazepine, gabapentina, topiramato; b) Sul metabolismo e ricaptazione del GABA: valproato (?), vigabatrin, tiagabina. Altri siti possibili di interazione di farmaci antiepilettici Farmaci antiepilettici Farmaci che interagiscono con canali cationici: a) Blocco uso-dipendente del canale del Na+: carbamazepina, fenitoina, valproato, difenilidantoina, lamotrigina, topiramato; b) Correnti al Ca2+ (canali T): etosuccimide Antiepilettici: EFFETTI COLLATERALI • Sonnolenza e atassia • Cefalea e brividi • Teratogenesi (carbamazepina, valproato, etosuccimide) Xenobiotici interferenti con i CYP450 • Induttori Fenobarbital Rifampicina Carbamazepina Desametasone Fenitoina Lindano, DDT Benzo(a)pirene, diossina Alcool etilico, additivi alimentari • Inibitori Cimetidina Isoniazide Desimipramina Metadone
Scaricare