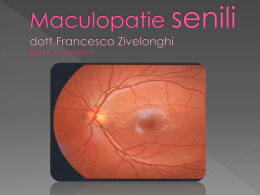
occhio e visione La retina e i suoi problemi La retina e i suoi problemi • Degenerazione maculare senile • Retinopatia diabetica e patologie vascolari • Distacco della retina La retina è una delicata struttura che riveste quasi tutta la parete interna dell’occhio. Essa può essere affetta da diversi tipi di problemi che si ripercuotono sulla vista. Questi possono interessare: • la retina centrale: cioè la parte responsabile della visione centrale e della percezione dei colori (degenerazione maculare senile) • la retina in generale: è per lo più colpita da malattie vascolari o degenerative come quadro localizzato di un problema più generale (diabete, ipertensione arteriosa, sclerosi vascolare, etc…) • la retina periferica: questa struttura delicata è vulnerabile; può essere soggetta a rotture e fori; essi a loro volta possono essere causa di distacco di retina che richiede il pronto intervento del chirurgo oculista. Scopo di questo opuscolo è quello di aiutare i pazienti a identificare i sintomi che precedono l’instaurarsi della malattia, di spiegare quali sono gli esami necessari per identificarla e di esporre le possibilità di terapia. Lucio Buratto Il consenso informato Il consenso informato è un atto di informazione che consente al paziente di ricevere importanti notizie; va letto con molta cura e molta attenzione e poi va firmato. Autorizza il chirurgo ad eseguire l’intervento in programma; con la firma, il paziente conferma di aver letto e compreso quanto in esso scritto. 2 Degenerazione maculare senile È una malattia che colpisce la retina, per l’esattezza la sua parte più importante per la visione cioè quella centrale, chiamata macula. Grazie alla macula è consentita la visione distinta, la lettura dei caratteri più piccoli, la percezione dei colori. Questa regione può andare incontro a vari processi: traumatici, infiammatori e degenerativi anche in giovane età (si pensi ad esempio alla miopia elevata, dove l’acuità visiva è talvolta ridotta proprio in funzione dell’interessamento maculare); ma più frequentemente la regione maculare viene colpita dai processi di invecchiamento della retina e dei tessuti vicini, ecco perché viene comunemente chiamata degenerazione maculare senile o degenerazione maculare legata all’età. La degenerazione maculare, che di solito compare a partire dalla sesta decade della vita, costituisce una delle cause più frequenti di cecità legale nel mondo occidentale. L’affezione infatti colpisce il 18-20% della popolazione anziana, con prevalenza per il sesso femminile. Tra i colpiti dalla malattia il rischio che sia interessato anche il secondo occhio è del 5-15%. Perché si verifica Con i processi di invecchiamento si riduce l’apporto di sangue e di elementi nutritivi, si alterano cioè i delicati meccanismi che sovrintendono alla nutrizione delle cellule retiniche usurate con il risultato che avviene un accumulo di “scorie” al di sotto della macula di entrambi gli occhi; esse alterano la funzionalità delle cellule deputate alla visione. I disturbi ed il calo dell’acuità visiva sono in funzione della conseguente scomparsa (atrofia) di queste cellule. Può anche capitare però che si formino al di sotto della macula indebolita, vasi sanguigni anomali, i qua3 li moltiplicandosi, alterano la struttura della retina dando origine ad emorragie. Quando i vasi anomali, chiamati neovasi, interessano la macula il calo visivo è grave. I sintomi La sintomatologia iniziale è costituita da una visione distorta degli oggetti (metamorfopsie), seguita dalla riduzione graduale e progressiva della visione centrale. La lesione a livello della macula determina la riduzione grave della funzione visiva centrale cioè della visione nitida degli oggetti e dei colori creando disturbi soprattutto alla lettura ed al lavoro per vicino. La visione periferica viene invece conservata per cui il paziente non corre il rischio di divenire cieco. Rappresentazione di una pagina stampata così come viene vista da un occhio sano. Rappresentazione di come viene vista una pagina stampata da un occhio affetto da degenerazione maculare senile: la visione centrale è compromessa rendendo impossibile la lettura, mentre è conservata la visione periferica. Come si esegue la diagnosi Oltre all’esame dell’acuità visiva e del fondo oculare nella diagnosi della degenerazione maculare è fondamentale l’esame con la angiografia retinica. Questo mezzo diagnostico, mediante iniezione di un colorante (fluoresceina o indocianina) nella vena del 4 braccio, permette di studiare con fotografie la circolazione sanguigna della retina e soprattutto evidenziare quei vasi retinici anomali (neovasi) che distruggono la macula. Attualmente la fluorescina e l’indocianina sono i due coloranti usati per l’esecuzione dell’esame angiografico retinico. La fluorescina (fluorangiografia retinica) è quella utilizzata da più tempo e permette la rilevazione di anomalie retiniche in generale, e, soprattutto, nella parte retinica più superficiale. L’indocianina (angiografia ad indocianina) di recente utilizzo permette la rilevazione di patologie retiniche più profonde ed, in generale, di patologie al loro stadio più precoce. Rappresentazione fluorangiografica di una maculopatia in una fase molto avanzata, rappresentata dalla zona centrale chiara. Saper riconoscere precocemente un vaso anomalo è di importanza vitale per l’acuità visiva del paziente poiché, come si è ricordato, tali neovasi si accrescono e possono raggiungere la porzione centrale della retina, danneggiandola gravemente. Pertanto questi vasi anomali vanno distrutti o “cicatrizzati” con un trattamento laser tempestivo, prima che sia interessata la macula, quando il calo visivo sarebbe irreparabile. 5 Il reticolo di Amsler è utile per l’autodiagnosi di patologie maculari e per seguirne l’evoluzione. Il reticolo è costituito da linee regolari che disegnano quadretti tutti uguali. Nel disegno è simulata la visione del reticolo da parte di occhio affetto da maculopatia: è evidente la deformazione del disegno, così come viene percepita da un malato di maculopatia. La diagnosi può essere effettuata anche con una tecnica diagnostica molto recente chiamata tomografia ottica a radiazione coerente (OCT). Questa tecnica, utilizzando un raggio luminoso, mediante sezioni tomografiche (strati), permette l’analisi delle strutture retiniche. Questo esame riveste un ruolo complementare agli esami angiografici nello studio di numerose patologie della retina.(Vedere più avanti maggiori dettagli su questo esame) La terapia La degenerazione maculare senile è sicuramente una malattia multifattoriale che comprende numerosi fattori di rischio accertati o presunti tali. La predisposizione genetica, l’esposizione alla luce solare, l’ipertensione e le malattie cardiovascolari, l’aterosclerosi soprattutto, l’elevata assunzione di acidi grassi saturi e colesterolo e il fumo sono gli elementi più importanti tra i fattori di rischio. Molti meccanismi sono alla base di questa malattia, 6 primo tra tutti il danno ossidativo. Numerosi studi epidemiologici basati su questionari e rilevazioni cliniche hanno evidenziato il ruolo protettivo contro questo danno di alcuni antiossidanti, vitamine (A e E), oligoelementi (sono sostanze che servono all’organismo in dosi piccolissime: zinco, selenio, rame, magnesio, iodio, ferro, manganese) e dei pigmenti (luteina zeaxantina); quindi una terapia della degenerazione maculare senile deve comprendere componenti nutrizionali coinvolti nei meccanismi di protezione, principalmente sostanze ad azione antiossidante. Nella degenerazione maculare senile di tipo atrofico non esiste una vera e propria profilassi farmacologica e il trattamento chirurgico e parachirurgico (laser) non è indicato per contrastare l’evoluzione della malattia. Nella terapia della degenerazione maculare senile di tipo neovascolare gli obiettivi fondamentali da perseguire sono la riduzione o la scomparsa della formazione di vasi neoformati sotto la retina centrale e la conseguente riduzione dell’edema e delle emorragie dell’area maculare. Questi effetti non sono sempre accompagnati da un miglioramento della vista, ma possono contribuire a conservare un residuo visivo, specialmente per quanto riguarda la visione periferica. L’area centrale colpita dalla malattia, area maculare, se non trattata può allargarsi in una sorta di espansione a “macchia d’olio”; per mettere argine a questo peggioramento si usa il trattamento laser, che evita anche che le strutture vicine vengano coinvolte. Quindi, lo scotoma (area di mancata visione) creato dalla lesione può essere limitato all’area centrale, senza coinvolgere le aree più periferiche, conservando così la visione al di là dell’area colpita (periferia). Nella degenerazione maculare senile di tipo neovascolare esistono due trattamenti che hanno dimostrato una reale efficacia: - terapia laser - iniezioni intravitreali. 7 Terapia laser per la maculopatia neovascolare La terapia laser nella degenerazione maculare neovascolare sfrutta l’energia del laser diretta verso la lesione retinica (neovaso), che provoca una regressione o distruzione del neovaso stesso. Questa distruzione deve essere il più possibile selettiva e colpire la retina malata con il massimo effetto, senza alterare le strutture sane vicine; proprio per questo motivo, si è giunti all’accoppiamento tra energia laser e molecole fotosensibili, che reagiscono cioè selettivamente a un determinato tipo di laser; queste molecole hanno la capacità di legarsi alle strutture malate della retina (neovaso) e quindi permetterne la distruzione selettiva. La terapia attualmente utilizzata è la cosiddetta terapia fotodinamica con verteporfina. In alcuni casi, il trattamento laser può portare a un recupero della vista, anche solo parziale. Nella maggioranza dei casi, invece, il laser serve per stabilizzare il quadro clinico e a prevenire un ulteriore calo visivo, senza peraltro modificare significativamente la vista. In questi casi, ha quindi la finalità di impedire la possibile evoluzione negativa della malattia. Quando il processo di neovascolarizzazione e di degenerazione è in fase iniziale, il trattamento laser riesce a distruggere le aree malate , conservando il tessuto sano circostante. L’integrità del tessuto riesce ancora a mantenere la sua funzionalità e quindi la capacità visiva è conservata. Quando il processo di degenerazione è in fase più avanzata, il trattamento laser non riesce a salvare in tempo le aree vicine, che quindi soffrono, causando una parziale diminuzione della capacità visiva; in questo caso, il laser ha la funzione di stabilizzare il quadro clinico. Il laser, in ultima analisi, distrugge in maniera programmata, con il minor danno possibile alle strutture retiniche, ciò che altrimenti la malattia distruggerebbe in maniera abnorme e diffusa. I risultati ottenuti su pazienti affetti da maculopatia di tipo neovascolare, trattati con la terapia fotodinamica 8 con verteporfina, dimostrano, a distanza di un anno, che la riduzione dell’acuità visiva può essere rallentata e in alcuni casi bloccata. Gli studi effettuati dimostrano anche che i vasi anomali trattati possono talora riformarsi e, pertanto, dopo il trattamento il paziente dovrà ripetutamente sottoporsi a controlli angiografici e/o controlli con esame OCT. Se i neovasi si saranno riformati, il paziente può essere sottoposto a un nuovo trattamento. Iniezioni intravitreali Questa terapia sfrutta l’azione dei farmaci che, iniettati all’interno del bulbo oculare, ed esattamente nel vitreo (quella sostanza gelatinosa che riempie la cavità dell’occhio), interagiscono con il processo di neovascolarizzazione. Essi prendono il nome di farmaci anti-angiogenetici, cioè farmaci che inibiscono la formazione dei neovasi anomali responsabili della degenerazione maculare,legando e favorendo l’eliminazione dei fattori di crescita tissutali che vengono rilasciati nel vitreo dalle cellule retiniche danneggiate o sofferenti. Attualmente i più utilizzati sono il pagaptanib, il ranibizumab, il bevacizumab, il triamcinolone acetonide e il desametasone. Alcuni di questi farmaci, prima di approdare alla terapia oftalmologica, hanno avuto e hanno tuttora efficacia nella terapia di altre malattie, quali alcuni tumori sistemici. La proliferazione di un tessuto umano è legato strettamente al ruolo dei vasi sanguigni, con il loro apporto di ossigeno. Interagendo e influenzando la crescita di questi vasi, e in particolare dei vasi anomali, si riesce perciò a ottenere anche importanti effetti terapeutici. Questi farmaci, oltre a inibire lo sviluppo dei vasi anomali, esercitano anche un’azione riguardo alla permeabilità dei vasi (edema ed emorragie). La loro somministrazione mediante iniezione intravitreale raggiunge velocemente una concentrazione elevata a livello retinico che permane nei compartimenti oculari per un tempo mediamente di circa tre giorni. 9 Altre forme terapeutiche - La terapia con laser e con iniezioni intravitreali ha, in questi ultimi anni, occupato quasi l’intero spazio terapeutico nei confronti della degenerazione maculare senile . In realtà esistono anche altre forme terapeutiche, alcune meno utilizzate, altre di ridotta efficacia, altre ancora che fanno la storia della terapia della degenerazione maculare. Possiamo distinguere i principali trattamenti in: 1) trattamenti laser: - la fotocoagulazione laser classica - la termoterapia transpupillare 2) la chirurgia maculare. La fotocoagulazione laser classica La fotocoagulazione laser classica utilizza l’azione diretta del laser per la distruzione del processo neovascolare della degenerazione maculare senile. Questa procedura, a differenza della terapia laser fotodinamica, non utilizza alcuna sostanza iniettata per la distruzione selettiva della neovascolarizzazione retinica. Il laser viene indirizzato direttamente sulle lesioni neovascolari. E’ praticata, proprio per la sua minore selettività, quando la localizzazione del neovaso non è al centro della regione maculare, poiché il laser esita sempre in una cicatrice atrofica; l’utilizzo del laser per lesioni centrali alla macula determinerebbe una completa chiusura dei vasi anomali, ma anche una riduzione drammatica dell’acutezza visiva a causa della conseguente atrofia dei fotorecettori retinici. I laser utilizzati per questa tecnica sono il laser a Diodi ed il laser ad Argon. La termoterapia transpupillare La termoterapia transpupillare è una modalità di trattamento della neovascolarizzazione retinica ottenuta mediante fotocoagulazione con laser a diodi (luce in10 frarossa) diretta senza l’utilizzo di alcun farmaco, fotosensibile iniettato. Questa terapia sfrutta, per la distruzione del neovaso, l’incremento della temperatura del tessuto malato colpito dal laser. L’ipertermia moderata induce la trombosi del neovaso retinico. La chirurgia maculare La chirurgia maculare consiste nella rimozione chirurgica del tessuto patologico. Questa chirurgia viene chiamata vitreo retinica perché avviene sul contenuto gelatinoso all’interno dell’occhio chiamato vitreo e sulla retina dove risiede la patologia maculare. È una chirurgia che prevede un piccolo taglio della congiuntiva e della sclera, cioè degli involucri esterni dell’occhio per poter accedere alle strutture interne (vitreo e retina). L’anestesia può essere solo topica cioè con l’instillazione di poche gocce di collirio anestetico sulla superficie oculare o mediante iniezione vicino al bulbo. Può essere anche praticata una sedazione generale per via endovenosa. La scelta del tipo di anestesia dipende dalla durata e dalla complessità che il quadro della patologia retinica presenta. Le tecniche più moderne prevedono delle incisioni così piccole che non richiedono poi la necessità di punti di sutura per chiudere la “porta di entrata”. Una volta entrati nell’occhio si procede ad un taglio del vitreo (vitrectomia) per poi procedere chirurgicamente sulla macula. Vengono praticati tre piccoli fori che permettono l’inserimento dei microstrumenti necessari all’intervento: una fibra ottica per poter illuminare l’interno del bulbo, una cannula per infondere liquido nell’occhio (mantenimento della giusta pressione) ed infine il mezzo chirurgico per il taglio (vitrectomo). È come se si procedesse con una chirurgia endoscopica di qualsiasi altro organo. Il concetto di questa chirurgia maculare è il tentativo 11 di rimuovere la parte malata compromessa dal processo degenerativo, cercando di non ledere, per quanto possibile, il tessuto sano vicino. Questa chirurgia vitreo retinica permette di eseguire interventi di vitrectomia per le patologie vitreali (opacità, degenerazioni vitreali, emorragie), il peeling di membrane retiniche (degenerazioni che interessano il vitreo e la retina come il cellophane maculare, il foro maculare) la manipolazione del tessuto retinico (maculopatia neovascolare, fotocoagulazione laser endobulbare). Trattamenti futuri Negli ultimi vent’anni il trapianto di cellule retiniche è stato studiato attentamente per un eventuale trattamento della degenerazione maculare senile. Il trapianto retinico ha lo scopo di mantenere e/o ripristinare la funzione visiva in pazienti affetti da malattie degenerative della retina. Da parte della ricerca vi è stato quindi il tentativo di ricostruire una retina neurale e funzionale sana tramite la sostituzione dei fotorecettori (cellule visive) e delle strutture retiniche importanti per la vita e la sopravvivenza delle cellule visive, quali l’epitelio pigmentato retinico. Fino a ora gli incoraggianti risultati anatomici non hanno dato origine a risultati funzionali altrettanto positivi. Il trapianto di cellule visive e di epitelio pigmentato retinico è riuscito in parte a ricostruire le lesioni retiniche, senza offrire risultati positivi in termini di acquisto della capacità visiva. Sono recentissime le ricerche che sfruttano porzioni di retina sintetica, sottoforma di piccole porzioni elettroniche (microchip) inserite chirurgicamente nella porzione posteriore dell’occhio, che trasmettono a un elaboratore per l’interpretazione delle immagini anche solo in scale in grigio (luci e ombre). Non sono ancora tecniche entrate nella pratica clinica, proprio per la loro complessità e rimangono per ora a 12 livello sperimentale. Sono stati eseguiti interventi che sicuramente aprono una via nuova nella restituzione della visione, anche se non così sviluppata e completa come quella naturale. Retinopatia diabetica Il diabete mellito è una malattia che colpisce soprattutto il sistema circolatorio sanguigno con prevalenza per i piccoli vasi. Un organo ricco di questi piccoli vasi è proprio l’occhio e precisamente la retina cioè la membrana visiva ed infatti il diabete comporta con frequenza danni all’organo della vista. Il rischio di retinopatia diabetica aumenta con la durata del diabete perché il danno a livello retinico può essere considerato come espressione di una alterazione cronica. Anche la gravità del diabete facilita l’insorgenza precoce dei danni della retina. La prevalenza di questa malattia e le probabilità di cecità sono quindi correlate alla durata e allo stato di compenso della malattia diabetica. La retinopatia diabetica è una delle principali cause di cecità nei paesi più sviluppati; secondo dati statistici sarebbe responsabile dell’11% dei casi di cecità riconosciuta legalmente tra tutti i gruppi di età, e del 19% tra quelli d’età compresa tra i 20 e i 64 anni. Dei circa 2 milioni di persone affette da diabete in Italia, si calcola che il 25% sia affetto da retinopatia; dopo i 15 anni di malattia, la frequenza tende a salire al 75-80%. Meccanismo di insorgenza della retinopatia La retinopatia diabetica provoca uno stato di sofferenza del circolo sanguigno retinico che degenera in una condizione di ipossia retinica (rallentato e ridotto apporto d’ossigeno alla retina). Come in altri distretti del corpo umano quando un tessuto non riceve più sangue e quindi ossigeno, dege13 nera. A livello retinico i vasi sanguigni diventano più deboli, modificano la loro morfologia, danno origine ad edema (liquido nella retina) ed emorragie ripetute che a lungo termine alterano il tessuto retinico. Questo stadio della retinopatia diabetica si definisce non proliferante. Se queste alterazioni di tipo ischemico cioè da mancanza di irrorazione sanguigna sono accentuate o durano a lungo si può instaurare un processo per cui a livello retinico si formano dei vasi sanguigni anomali per sopperire alla mancanza di ossigeno; la struttura di questi nuovi vasi, anomali, è però molto debole per cui vanno incontro a ripetuti processi emorragici. Disegno rappresentante un fondo oculare normale: si possono notare la macula(M), la papilla ottica (P), i vasi retinici che emergono da essa. Questi vasi anomali o neovasi proliferano e distruggono il tessuto retinico dando origine a processi fibrotici (cicatriziali) con possibile rottura e distacco retinico (retinopatia proliferante). Oltre all’esame del fondo oculare la fluorangiografia è la metodica più adatta per l’esatta valutazione della malattia; evidenzia, infatti, le iniziali alterazioni del microcircolo retinico, accerta la presenza di aree di ischemia e fornisce quindi indicazioni indispensabili al trattamento laser. La fotocoaugulazione della retina con il laser è indicata nella retinopatia diabetica per bloccare le alterazioni vascolari, distruggere cioè i vasi anomali e le aree retiniche ischemiche che 14 altrimenti potrebbero degenerare in emorragie ripetute con conseguente perdita della visione. Solo in casi selezionati, quando la componente dell’alterazione retinica è soprattutto l’edema, è possibile una terapia di sostanze antiedema (corticosteroidi) che vengono somministrate mediante iniezioni all’interno del bulbo oculare. I più recenti studi hanno evidenziato che anche nei pazienti affetti da retinopatia diabetica si ha un elevato rilascio di fattori di crescita delle cellule vascolari che favoriscono la formazione di neovasi patologici, perciò anche nella retinopatia diabetica pre-proliferante e proliferante si utilizza l’iniezione di ranibizumab. Questo farmaco inibisce l’azione dei fattori di crescita vascolare riducendo la proliferazione di vasi nuovi che possono danneggiare il tessuto retinico. Il disegno raffigura il fundus di un occhio affetto da retinopatia diabetica non proliferante: sono evidenti numerose emorragie rappresentate dalle macchie rosso scuro e alcuni essudati di colore giallastro. Il disegno raffigura, nell’ambito della retinopatia diabetica non proliferante, una particolare disposizione degli essudati, ad anello attorno alla parte centrale della retina. 15 Prevenzione Il soggetto diabetico oltre che mantenere un buon stato generale ed un buon compenso metabolico (controllo glicemico, dieta, terapia generale etc.) deve sottoporsi periodicamente ad un’analisi del fondo oculare ed eventualmente ad un esame fluorangiografico per poter tempestivamente rimediare alle alterazioni retiniche sopravvenute. Problemi vascolari della retina L’occhio è un organo ricco di vasi sanguigni e come tale viene colpito da disturbi concernenti il sistema circolatorio. Alcune patologie come l’ipertensione arteriosa, le malattie delle cellule del sangue, l’arteriosclerosi, il diabete e le vasculopatie in genere possono coinvolgere le porzioni più vascolarizzate dell’occhio come la coroide e la retina. Vediamo le patologie più frequenti. Occlusione dell’arteria centrale della retina L’ostruzione dell’arteria centrale della retina, completa o parziale, permanente o temporanea può essere dovuta a spasmi vascolari o a trombosi cioè a particolari condizioni che portano ad un restringimento od occlusione del vaso sanguigno con conseguente riduzione o arresto nell’apporto di ossigeno alla retina che quindi, nell’area interessata, subisce la distruzione delle cellule addette alla visione. L’età media più colpita è quella intorno ai 60 anni; nel 10% dei casi però può comparire in soggetti sotto ai 30 anni; l’occlusione è più comune negli uomini rispetto alle donne. Quando l’occlusione è completa l’intera retina è compromessa; se è parcellare l’interessamento retinico sarà limitato all’area irrorata dal vaso sanguigno interessato. Funzionalmente si ha cecità improvvisa, preceduta a volte da annebbiamenti transitori nelle forme comple16 te mentre in quelle parcellari il deficit visivo è strettamente corrispondente all’area retinica priva di sangue. La fluorangiografia retinica permette di localizzare meglio l’area dove non giunge il sangue, la sede dell’occlusione e il rallentamento del circolo retinico. La terapia, a base di sostanze anticoagulanti, deve essere tempestiva per ristabilire al più presto la circolazione, ma ancor oggi l’esito di questa grave patologia è la cecità. Occlusione della vena centrale della retina A livello della retina l’ostruzione venosa può interessare la vena centrale o una sua branca; essa si verifica, di solito, in soggetti anziani arteriosclerotici e ipertesi. L’occlusione di una sola branca della vena centrale della retina è 2 o 3 volte più frequente dell’occlusione completa della vena centrale; si ritiene insorga nel 5% dei pazienti anziani, ma molte occlusioni sfuggono all’osservazione perché asintomatiche. Più frequentemente insorge verso i 60 anni e non mostra predilezione per il sesso maschile o femminile; le cause predisponenti, oltre all’ipertensione e all’arteriosclerosi, sono il diabete e le malattie dislipidemiche. La fotografia mostra l’immagine fluorangiografica degli esiti di una occlusione della vena centrale della retina, con numerose emorragie, rappresentate dalle macchie nere, e con altre alterazioni caratteristiche. 17 La patologia è caratterizzata da un’improvvisa diminuzione dell’acuità visiva. Funzionalmente nell’occlusione della vena centrale della retina l’acutezza visiva si riduce improvvisamente e spesso in modo grave, mentre nell’occlusione di branca parziale il danno funzionale è in relazione alla sede in cui è avvenuta l’occlusione. L’evoluzione può essere verso la guarigione o verso la riduzione permanente delle funzioni visive per accumulo di liquido a livello della retina e per la comparsa di nuovi vasi retinici anomali (neovasi) che danno origine ad emorragie retiniche. La terapia medica, a base di sostanze antiaggreganti e anticoagulanti, è spesso inefficace. La fluorangiografia retinica ha lo scopo di evidenziare l’estensione del distretto retinico interessato dagli effetti di ipoossigenazione e congestione conseguenti all’occlusione venosa. Nel caso si evidenzino con la fluorangiografia retinica aree ischemiche è utile programmare un trattamento laser al fine di eliminare le aree malate cioè prive di circolazione sanguigna a favore delle aree non colpite che possono avere a loro disposizione un maggior apporto ematico e quindi nutritivo. Il laser tratta le zone che hanno avuto un accumulo di liquido a livello retinico asciugandole con un effetto riscaldante e distrugge i nuovi vasi retinici anomali (neovasi) che possono dare origine ad emorragie ricorrenti pericolose per la funzionalità visiva. I più recenti studi hanno dimostrato una buona efficacia svolta dalle iniezioni intravitreali di desametasone per la prognosi visiva del paziente colpito da occlusione venosa. Il desametasone per svolgere a lungo la sua azione antinfiammatoria deve essere legato ad un apposito veicolo biodegradabile che ne regola il lento rilascio, permettendo al farmaco di mantenere stabile nel tempo la sua azione antiflogistica. L’azione del desametasone si esercita pressoché immediatamente dopo l’iniezione consentendo in alcuni casi ad un marcato recupero visivo talvolta anche in tempi ra18 pidissimi. Il limite dell’utilizzo dei farmaci a base di cortisone è rappresentato principalmente dal rischio di ipertono oculare che può essere elevato nei pazienti con particolare predisposizione e ipersensibilità verso i farmaci corticosteroidi. Distacco di retina Sulla superficie profonda dell’occhio, internamente, è situata la retina che è la membrana visiva dell’occhio; essa “fotografa” tutto quello che avviene all’esterno. Affinché la visione sia normale occorre che la retina sia integra, ben aderente alla parete posteriore. Ciò è possibile grazie ai legami che la retina possiede posteriormente con la parete dell’occhio e grazie al sostegno anteriore di una sostanza gelatinosa presente nell’occhio, chiamata vitreo. Quindi i rapporti che la retina ha con le strutture adiacenti cioè parete posteriore dell’occhio e vitreo sono di fondamentale importanza per la sua integrità e quindi per una visione corretta. Nel distacco di retina questa membrana visiva perde la sua posizione originale, si stacca dalla parete posteriore dell’occhio compromettendo la visione. Il distacco può essere parziale, cioè coinvolgere solo alcuni settori della retina, o totale. Disegno raffigurante un distacco di retina: la parte biancastra con pieghe rappresenta la retina sollevata mentre la parte di colore rosso rappresenta la retina aderente. 19 Perché si verifica Le condizioni in cui il distacco di retina avviene con più frequenza sono sostanzialmente tre. • La miopia: nell’occhio miope la retina è più sottile ed i legami prima descritti sono più deboli. Nell’occhio miope il vitreo ha delle caratteristiche differenti rispetto a quelle dell’occhio normale: esso è più fluido, ha una densità meno uniforme con rapporti modificati nei confronti della parete retinica adiacente. Questo predispone alla formazione di fori o di rotture retiniche che compaiono soprattutto nella retina periferica conseguenti appunto ad alterazioni degenerative. Attraverso queste rotture si infiltra il liquido di provenienza vitreale e progressivamente si verifica il distacco. • I traumi alla testa ma soprattutto al bulbo oculare possono ledere indirettamente o direttamente la retina. La lesione retinica provocata dal trauma può portare al distacco della retina. • Il diabete o le malattie vascolari della retina in genere possono portare al distacco di retina. Lo stato di sofferenza del microcircolo retinico causato da queste due malattie provoca delle alterazioni strutturali del foglietto retinico e del vitreo che portano a lesioni retiniche. • Alcuni interventi chirurgici oculari (cataratta, glaucoma etc...) possono predisporre al distacco di retina. Anche gli interventi laser Yag per le opacità secondarie legate ad interventi di cataratta possono favorire il distacco. In parecchi casi il distacco compare senza una ragione specifica. I sintomi I sintomi sono direttamente dipendenti dalla zona ed estensione della retina colpita. Nel caso in cui esiste un piccolo foro o una piccola lesione retinica il paziente può anche non aver nessun sintomo. È solo l’osservazione da parte dell’oculista che ne rileva l’esistenza. 20 Paesaggio visto da un occhio sano Rappresentazione delle cosiddette “mosche volanti”, particolarmente evidenti su sfondi chiari, in condizioni di forte illuminazione. Se la lesione è più importante possono comparire delle “mosche volanti” o macchie scure (miodesopsie) davanti all’occhio soprattutto in ambienti molto luminosi od osservando una parete chiara come sfondo. Frequenti sono i lampi luminosi (fosfeni) soprattutto quando il paziente si trova in ambiente poco luminoso o al buio e quando muove l’occhio. Le sensazioni di “fuliggine” od annebbiamento o velo fluttuante sono fortemente sospette. La comparsa di tende scure grigie o nere nei diversi settori del campo visivo corrispondono alle aree di retina staccate che non sono più in grado di percepire la luce. Di solito queste aree oscure compaiono inizialmente perifericamente nei settori laterali del campo visivo ma possono estendersi e coinvolgere la retina centrale che è la 21 Rappresentazione di un distacco di retina con la comparsa di “tenda nera” che “scende” dall’alto e dai settori laterali. porzione più importante per una vista corretta; se ciò avviene l’acuità visiva viene sensibilmente ridotta. Se il distacco è completo la visione è completamente assente. La diagnosi Oltre all’esame dell’acuità visiva è necessario osservare il fondo oculare dopo aver dilatato bene la pupilla. Esistono diversi metodi di esplorazione del fondo oculare tutti egualmente validi per la diagnosi. In questo modo viene localizzato il foro, la rottura, i rapporti della retina con le strutture adiacenti e l’estensione del distacco. Gli esami più utilizzati sono: • l’oftalmoscopia indiretta: un metodo di osservazione tridimensionale della retina che con una fonte luminosa lontana dall’occhio ed una lente ingrandente permette l’esplorazione totale della retina • l’esame alla lampada a fessura con l’ausilio di una lente a contatto sulla superficie oculare consente di esaminare con precisione tutta la retina • l’ecografia oculare: questo esame si utilizza solo quando non sia possibile l’esplorazione tradizionale (presenza di cataratta, opacità corneali etc...). 22 La terapia Essa è direttamente dipendente alla gravità ed estensione del distacco. Quando la retina non è ancora staccata ma presenta fori o rotture retiniche sufficientemente localizzate il trattamento può essere fatto con il laser. L’azione del laser si chiama “foto coagulazione”; in pratica con una luce particolare che trasporta energia è possibile cicatrizzare la lesione. In questo caso alla zona colpita si mettono dei “rinforzi” per delimitare la rottura. Questo intervento si esegue in anestesia locale (qualche goccia di anestetico nell’occhio) non richiede il ricovero e ha durata di pochi minuti; inoltre non è necessaria nessuna terapia dopo l’intervento. Quando invece la retina si è proprio staccata il laser non basta più. I casi lievi possono essere trattati con la criocoagulazione, cioè mediante sonde che sfruttano la bassa temperatura per cicatrizzare la zona retinica lesa; in tal caso dopo un’anestesia locale (iniezione di anestetico) la sonda a bassa temperatura viene appoggiata direttamente sull’occhio in corrispondenza della rottura o del piccolo distacco. Il freddo provoca una reazione della retina e dei tessuti vicini causando una cicatrizzazione dell’area interessata e quindi l’accollamento. Questo intervento è effettuato in day hospital. Dopo l’intervento ci si limita a somministrare farmaci antinfiammatori e antidolorifici. Quando la retina è staccata estesamente solo il vero e proprio intervento chirurgico può permetterne il riaccollamento. Talvolta è sufficiente l’anestesia locale ma spesso è necessaria l’anestesia generale. L’operazione può essere effettuata intervenendo dall’esterno o dall’interno dell’occhio. In ambedue i casi è necessario in primo luogo chiudere e cicatrizzare il foro o la rottura che ha provocato il distacco in modo da ristabilire l’integrità della retina; ciò può essere fatto con la criocoagulazione o con il laser; poi si procede al vero e proprio riaccollamento. 23 Nell’intervento dall’esterno dopo aver trattato la rottura di solito, mediante una siringa apposita, si aspira il liquido depositato sotto la retina per facilitare il riaccollamento ma questo di solito non è sufficiente per ottenere la guarigione; perciò il riaccollamento retinico va aiutato dall’esterno utilizzando speciali ed appositi rinforzi sulla superficie esterna detti “cerchiaggi” ed “indentazioni” che avvicinano la parte dell’occhio alla retina. Nei casi in cui non sia possibile distendere e riattaccare la retina dall’esterno, il chirurgo procede dall’interno dell’occhio; utilizza delle sostanze da iniettare all’interno (soluzione salina, aria, olio si silicone) che spingono la retina verso la parte esterna dell’occhio. Queste sostanze prendono il posto del vitreo che viene preventivamente rimosso (vitrectomia). Conclusioni Come in ogni malattia anche nel distacco di retina è importante una diagnosi precoce per evitare danni gravi. Infatti il recupero visivo post-operatorio di interventi per distacco di retina è direttamente proporzionale alla gravità ed alla durata della lesione. Se le lesioni sono periferiche, il distacco localizzato e l’insorgenza recente, il recupero visivo è totale o pressoché totale. Se il distacco viceversa ha interessato le parti più importanti della retina dal punto di vista funzionale (macula o retina centrale) e soprattutto se si tratta di un distacco di lunga data il recupero funzionale è decisamente ridotto o anche quasi nullo. La tempestività nel trattamento delle lesioni è di fondamentale importanza. Una lesione retinica lasciata a sé per molti giorni rischia di degenerare e compromettere il recupero. 24 Fluorangiografia retinica L’esame fluorangiografico retinico è un esame clinico di grande utilità nello studio del fondo oculare. Esso infatti permette di studiare nei minimi dettagli la circolazione sanguigna della retina e della coroide che è una sorta di “spugna” vascolare posta al di sotto della retina stessa. Questo esame assume un particolare valore nelle alterazioni retiniche della macula (=la porzione centrale della retina più importante per la visione), nelle alterazioni dei vasi sanguigni retinici, nelle trombosi, nei tumori e nella retinopatia diabetica. Si effettua mediante introduzione in una vena del braccio di una sostanza colorante, una soluzione al 10% di fluoresceina, che dopo 8-10 secondi dall’iniezione raggiunge la circolazione retinica; in tal modo i particolari dei vasi sanguigni e delle strutture retiniche possono venire osservati attraverso un oftalmoscopio oppure fotografati usando un’apparecchiatura dotata di filtri particolari. L’esame ha una durata media di circa 15 minuti. Recentemente è stato scoperto un nuovo sistema di indagine che utilizza al posto della fluoresceina un’altra sostanza chiamata indocianina verde che sfrutta lo stesso principio ma sembra che evidenzi ancora più precocemente le anomalie retiniche. L’esame fluorangiografico retinico è di fondamentale importanza perché solo così le alterazioni della retina evidenziate possono essere trattate con il laser, una particolare forma di energia luminosa selettiva per le aree malate. La fotografia mostra l’immagine fluorangiografica di un occhio normale; si noti che i vasi sanguigni sono messi in particolare evidenza. 25 La fotografia mostra l’immagine fluorangiografica di una retinopatia diabetica con emorragie, rappresentate da macchie nere, e con altre alterazioni caratteristiche. Tomografia ottica a radiazione coerente (OCT) L’OCT è una tecnica recente di diagnosi per immagini che permette l’analisi delle strutture retiniche mediante sezioni tomografiche (strati) ad alta risoluzione della retina. Mentre la fluorangiografia e l’angiografia con verde indocianina permettono di visualizzare i vasi sanguigni, l’OCT permette di visualizzare gli strati della retina. Permette la diagnosi ed il follow up di numerose affezioni retiniche. Le modalità di azione dell’OCT sono similari a quelli dell’esame con ultrasuoni (ecografia) con notevoli vantaggi riguardo la risoluzione che è molto più elevata. Non c’è bisogno di sonde a contatto con le strutture dell’occhio ma, utilizzando un raggio luminoso, ogni sezione ottica è fatta rapidamente ottenendo una mappa retinica in pochi secondi. Questo esame è utile nella diagnosi delle patologie maculari, nella retinopatia diabetica e nel glaucoma. 26 RETINA NORMALE Viene riportato un esempio di retina normale con esame OCT EDEMA MACULARE CISTOIDE Viene riportato un esempio di retina patologica con esame OCT Laser Il laser da “Light Amplification by Simulated Emission of Radiation” ha assunto in questi ultimi anni una grande importanza in oculistica. Gli effetti della luce sulle strutture oculari, in parte noti fin dall’antichità, vengono sfruttati a scopo terapeutico. Il laser è quindi una forma di energia luminosa particolare molto selettiva che interagisce con il tessuto biologico sprigionando calore; l’aumento progressivo della temperatura determina una fotocoagulazione (= coagulazione determinata dalla luce) del tessuto malato cioè una distruzione o cicatrizzazione. Per le varie patologie dell’occhio esistono diversi tipi di laser (Argon, Krypton, Rubino, Yag, Dye, Eccimeri, Diodi, Olmio, Femtosecondi) ognuno specifico e selettivo per le diverse strutture oculari. Con l’energia di questi laser l’oculista è in grado, a seconda dei casi, di 27 tagliare, rimuovere, distruggere una piccolissima parte di tessuto dell’occhio con una precisione infinitesimale. Vediamo brevemente i laser più utilizzati. I laser ad Argon e Krypton, sono largamente utilizzati per le patologie retiniche come la retinopatia diabetica, le patologie vascolari quali la trombosi ma anche per il trattamento delle rotture retiniche e dei distacchi localizzati. Vengono utilizzati anche per le patologie quali il glaucoma. Hanno caratteristiche tecniche differenti che vengono sfruttate in maniera differente a seconda delle situazioni cliniche in cui vengono utilizzati e della particolare esperienza del singolo oculista. Lo Yag laser si utilizza soprattutto nella parte anteriore dell’occhio per interventi sull’iride e sulla sclera (glaucoma), sulla capsula del cristallino per opacità secondarie all’intervento di cataratta (capsulotomia). Il laser ad eccimeri ha la sua maggior utilizzazione negli interventi refrattivi soprattutto per il trattamento della miopia, nonché per l’ipermetropia e l’astigmatismo; consente risultati veramente ottimi con la rimozione pressoché certa degli occhiali ed un’ottima qualità visiva; inoltre, il trattamento è a bassissimo rischio. Il laser a femtosecondi è uno dei laser più recenti che utilizza i raggi infrarossi. È utilizzato nella chirurgia del segmento anteriore dell’occhio in particolare della cornea (chirurgia rifrattiva, trapianto di cornea lamellare e perforante) ed ora anche nella chirurgia della cataratta. 28 I SERVIZI DEL CENTRO AMBROSIANO OFTALMICO La struttura è specializzata nella chirurgia dell’occhio; in particolare nel trattamento delle seguenti patologie: • Cataratta: la chirurgia ha lo scopo di rimuovere la “lente opaca” all’interno dell’occhio e di inserire al suo posto un cristallino artificiale per ristabilire la perduta chiarezza di visione (Facoemulsificazione con impianto di cristallino artificiale pieghevole).Dal 2012 tale intervento si avvale anche del laser a Femtosecondi. • Miopia: nei difetti lievi e medi, il trattamento consiste in una innovativa procedura che usa il Laser ad Eccimeri di quinta generazione e il Laser a Femtosecondi per correggere in modo “personalizzato” il difetto rifrattivo, riducendo o eliminando anche eventuali imperfezioni naturalmente presenti nell’occhio. Nella miopia elevata il difetto viene corretto mediante inserimento di cristallino artificiale. • Astigmatismo: attraverso procedure o laser è possibile eliminare o ridurre l’astigmatismo, liberare il paziente dall’occhiale e migliorare il suo comfort visivo (Lasik e PRK). • Ipermetropia: il trattamento laser di questo difetto di vista può ridurre o eliminare la dipendenza dall’occhiale; esso comporta anche un miglioramento della visione da vicino (Lasik e PRK). • Presbiopia: attraverso procedure laser è possibile fornire una buona visione da vicino ed eliminare la dipendenza dall’occhiale non solo per vicino ma anche per lontano. • Trapianti: lamellari per il trattamento delle varie patologie corneali. • Crosslinking: per la terapia del cheratocono • Glaucoma: la chirurgia si propone di ridurre la pressione oculare (aumentata nel glaucoma) con lo scopo di preservare la visione messa in pericolo dall’evolvere della malattia (interventi laser e chirurgici). 29 STRUMENTAZIONI IN DOTAZIONE Dieci studi di visita e diagnosi e due sale operatorie con: • cinque diversi tipi di laser per il trattamento di diverse patologie dell’occhio: - Un Laser ad Eccimeri di quinta generazione: per il trattamento della miopia, di astigmatismo, di ipermetropia e presbiopia. Il laser è dotato di eye tracker longitudinale- trasversale attivo e rotatorio e di riconoscimento dell’iride, due sistemi che consentono al laser di seguire l’occhio se questo o il paziente si muove durante il trattamento. I laser inoltre sono dotati di sistema di “Customized ablation” per eseguire i trattamenti laser “personalizzati”, cioè eseguiti in base alle specifiche e personali condizioni dell’occhio. - Un Laser a Femtosecondi per la Lasik (invece di usare strumenti chirurgici come il microcheratomo) e per fare i trapianti lamellari della cornea. - Un Laser a Femtosecondi per la chirurgia della cataratta; la CAMO è stato il primo centro europeo ad avere questo laser. - Un Laser Yag: per la terapia delle opacità secondarie conseguenti ad intervento di cataratta; si usa anche per certe forme di glaucoma. - Un Laser a Diodi: per il trattamento delle diverse patologie retiniche e la terapia di alcune forme di glaucoma. • Tre diversi modelli di microscopi chirurgici per microchirurgia oculare. • Quattro differenti tipi di facoemulsificatori per la terapia chirurgica della cataratta (Facoemulsificatori ad ultrasuoni e a getto d’acqua cioè Aqualase). • Tre diversi modelli di microcheratomo per la correzione della miopia elevata. • Ampia gamma di strumenti per chirurgia oculare. 30 Per la diagnosi delle malattie dell’occhio • tre topografi corneali computerizzati • due aberrometri • tre pachimetri • un OCT del segmento anteriore (Visante) • un OCT della retina • due pupillometri • un perimetro automatico computerizzato • due tonometri ad aria • due ecografi • tre eco-biometri • due autorefrattometri computerizzati • un sistema computerizzato di immagazzinamento delle immagini • un fluorangiografo • ed altre numerose attrezzature. 31 NOTE 32 33 34 DELLA STESSA COLLANA occhio e visione occhio e visione La miopia L’ipermetropia L’astigmatismo: correzione con il laser ad eccimeri La cataratta La cataratta La miopia occhio e visione occhio e visione Il cristallino artificiale per la correzione di forti difetti di miopia, ipermetropia ed astigmatismo Il glaucoma Il cristallino artificiale Il glaucoma occhio e visione occhio e visione Il trapianto di cornea La presbiopia La presbiopia 35 Il trapianto di cornea CHIRURGIA PER: LASER AD ECCIMERI ED A FEMTOSECONDI PER: Miopia Astigmatismo Ipermetropia DIAGNOSTICA: Aberrometria OCT segmento anteriore Topografia corneale computerizzata Ecografia Biometria Fluorangiografia Perimetria computerizzata © 2012 CAMO Spa Piazza Repubblica, 21 – 20124 Milano Tel. 02 6361191 – Fax 02 6598875 e-mail: [email protected] http://www.camospa.it Tutti i diritti sono riservati. È vietata ogni riproduzione totale e parziale. IL PRESENTE FASCICOLO È AD ESCLUSIVO USO DEI PAZIENTI IN CURA PRESSO CAMO Spa Cataratta Miopia Astigmatismo Ipermetropia Presbiopia Glaucoma
Scarica