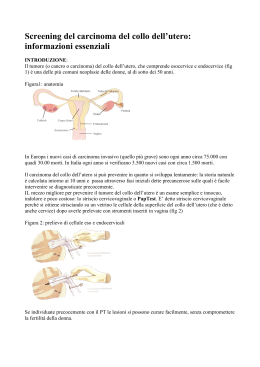
1 “I N B U O N A S A L U T E “ La salute, in generale, non è una condizione acquisita per sempre; la si può creare, mantenere, perdere e ritrovare; dipende in gran parte dall’attenzione che la donna ha nei confronti della propria salute, dalle scelte attive e consapevoli che compie e dai Servizi offerti a sostegno dei suoi bisogni. Il PAP-TEST è un esame semplice e gratuito che ci aiuta a mantenerci in “ BUONA SALUTE ” PROGRAMMA DI PREVENZIONE DEL TUMORE DEL COLLO DELL’UTERO PROMOSSO DALL’ A. S. L. n°3 DI NUORO FINANZIATO DALLA REGIONE AUTONOMA DELLA SARDEGNA ASSESSORATO ALLA SANITA’ Dossier per gli Operatori 2 Introduzione Il 90% circa dei carcinomi del collo dell'utero è di tipo squamoso e origina a livello della giunzione squamo-colonnare cervicale. E' ormai accertato che nella sua storia naturale il carcinoma invasivo, prima di rendersi sintomatico, è preceduto da una lunga fase preclinica della durata di molti anni (da 8 a 15) in cui sono oggi riconoscibili lesioni epiteliali precancerose di basso ed alto grado. Diversi studi di follow-up hanno dimostrato che tanto maggiore è il grado delle lesioni precancerose, tanto più aumenta il rischio di progressione verso neoplasie di tipo invasivo. E' noto anche che la carcinogenesi cervicale è in relazione all'attività sessuale con un rischio più elevato in rapporto al grado di promiscuità sessuale e al precoce inizio dell'attività sessuale stessa. Il carcinoma della cervice uterina in Italia Nel nostro Paese l'incidenza del cervico-carcinoma e i tassi di mortalità non sono rilevabili dai dati ufficiali ISTAT in quanto i rilevamenti eseguiti sulle certificazioni ufficiali si riferiscono complessivamente ai dati sulle neoplasie del corpo e del collo dell'utero. Se ne evince comunque, anche in accordo con i dati forniti dai registri tumori attualmente operanti nel Paese, una progressiva riduzione, nel corso degli ultimi anni, dei tassi di mortalità così come dei tassi di incidenza. La mortalità e l'incidenza La mortalità specifica per il tumore, pur non risparmiando nessuna classe d'età, diventa significativa già nelle classi d'età 25-34 e 35-44 anni, cresce progressivamente nelle classi più avanzate, raggiunge il suo apice intorno ai 65 anni per poi decrescere molto lentamente. Prendendo in considerazione, poi, i dati di incidenza, si registrano in Italia circa 3700 nuovi casi all'anno (12 donne su 100.000), mentre, dai Registri Tumori attivi nel nostro Paese proviene un dato estremamente importante: il 65% delle donne colpite da tumore del collo dell'utero, a cinque anni dall'intervento terapetitico, sono ancora in vita Il Pap -Test: uno Screening efficace La storia naturale della neoplasia è quindi tale da essere diagnosticabile nella fase preinvasiva tramite l'esame citologico di screening con successiva colposcopia e biopsie mirate consentendo trattamenti conservativi che ne impediscono la progressione verso la forma invasiva. Il mezzo tuttora migliore per prevenirlo è un esame semplice, innocuo, indolore e poco costosolo striscio cervico-vaginale o Pap test, messo a punto da George Papanicolaou nel 1943. E' detto striscio cervico-vaginale perché si ottiene strisciando su un vetrino le cellule della superficie dei collo dell'utero (che è detto anche cervìce) dopo averle prelevate con strumenti inseriti in vagina (Spatola di Ayre e spazzolino conico Cytobrush) per poterle, dopo adeguata colorazione, esaminare al microscopio ottico. Certamente almeno parte della riduzione della mortalità, registrata negli ultimi anni, è da attribuire direttamente all'attività di diagnosi precoce svolta ormai da molti decenni. E' ormai ampiamente dimostrata l'efficacia dei programmi di screening ben organizzati tramite l'esaine colpocitologico (Pap-test) nel ridurre morbilità e mortalità del cancro cervicale. CAUSE E FATTORI DI RISCHIO DEL CARCINOMA DEL COLLO DELL'UTERO La causa dei cancro della cervice uterina è rappresentata da agenti trasmessi per via sessuale, soprattutto dal virus denominato HPV (Virus dei Papilloma Umano), che provoca anche i condilomi genitali (vedi glossario alla fine). I cosiddetti tipi 16 e 18 dei virus HPV sono quelli che più facilmente possono dar luogo al tumore. Va detto però che la stragrande maggioranza dei virus HPV sono eliminati spontaneamente dalla donna. I seguenti fattori, spesso presenti contemporaneamente, possono favorire lo sviluppo dei carcinoma della cervice uterina: • Inizio precoce dell'attività sessuale • Partner sessuali multipli • Rapporti sessuali con partner che hanno a loro volta più partner sessuali • Malattie sessualmente trasmesse • Prima gravidanza in giovane età ed elevato numero di parti • Uso prolungato della pillola contraccettiva; i contraccettivi di barriera, profilattico e diaframma, sono invece protettivi ° Stato sociale disagiato e condizioni di povertà, che comportano un difficile accesso a controlli ginecologici ° Fumo di sigarette, in particolare se superiore alle 20 al giorno • Stato di depressione dei sistema immunitario, che si ha esempio nella infezione da HIV, quella che dà origine all'AlDS, nelle pazienti che fanno chemioterapia o radioterapia, nelle pazienti trapiantate ed in quelle in dialisi renale Considerata l'efficacia dei Pap test nella prevenzione dei carcinoma dei collo dell'utero è tuttavia possibile affermare che il fattore di rischio più rilevante è: NON AVER FATTO UN PAP TEST PER UN LUNGO PERIODO DI TEMPO (PIU'DI 5 ANNI) E SOPRATTUTTO NON AVERE MAI FATTO UN PAP TEST PAP TEST: IL PRELIEVO Prima dell'effettuazione di un prelievo per il Pap test viene normalmente effettuata una intervista preliminare. Viene quindi compilato un modulo di richiesta: all'interno debbono essere contenuti i dati anagrafici, quelli relativi ad eventuali sintomi ginecologici, la data dell'ultima mestruazione, il numero dei vetrino ed il nome e/o codice dei prelevatore. I prelievi sono in realtà due, con una spatola (di Ayre) dalla superficie esterna dei collo dell'utero (esocervice) e con uno speciale spazzolino conico (cytobrush) dall'interno dei canale cervicale (endocervice) Perché il prelievo sia eseguitoin condizioni ottimali è importante che vengano seguite le seguenti regole: 1) nelle donne in età fertile (13 - 48 anni circa) il prelievo cervicale deve essere effettuato • almeno 5 giorni dopo la fine dei ciclo mestruale • non più di 5 giorni prima la prevista data di inizio dei ciclo successivo • almeno 2 giorni dopo l'ultimo rapporto sessuale completo 2) nelle donne in menopausa e post-menopausa: almeno 2 giorni dopo l'ultimo rapporto sessuale completo 3) in ambedue i casi si deve tener presente che nei 5 giorni prima dei prelievo: • non devono essere utilizzati diaframmi, ovuli, candelette, creme vaginaii, • non devono essere state effettuate irrigazioni intravaginali e ecografie con sonda intravaginale 2 Non vi sono particolari controindicazioni per il prelievo per il Pap test durante la gravidanza. La visita ginecologica per accertare la presenza di eventuali anormalità degli organi genitali femminili andrebbe effettuata dopo il prelievo. Va detto però che la visita ginecologica per lo più non viene effettuata nei programmi di screening organizzati. RISULTATI I risultati dei Pap test dovrebbero essere disponibili entro 2 settimane dal prelievo, al massimo 4. Se il Pap test è negativo e non sono presenti i fattori di rischio elencati precedentemente, l'esame può essere ripetuto dopo 3 anni, altrimenti anche prima. Se l'esame dei Pap test rivela la presenza di una lesione precancerosa o di carcinoma in situ, la donna deve essere richiamata. Per la SIL (lesione intraepiteliale squamosa) di basso grado (L-SIL) e per le lesioni ancora più lievi, alcuni medici suggeriscono di aspettare purché si sorvegli attentamente l'evoluzione delle lesioni ripetendo il Pap test almeno ogni sei mesi; la maggior parte dei medici consiglia di ricorrere subito alla colposcopia, eventualmente seguita dalla biopsia. ESAMI DI APPROFONDIMENTO Ctologia cervico-vaginale in stratto sottile La colposcopia è una procedura diagnostica non cruenta effettuata mediate un colposcopio, ovvero uno strumento ottico che ingrandisce fino a 30 volte la cervice uterina e permette così di localizzare le aree anomale e di guidare eventuali biopsie. La biopsia consiste nel prelievo di un piccolo frammento di tessuto dal collo dell'utero che viene poi inviato all'esame istologico. TERAPIA La terapia è efficace in quasi il 100% dei casi. Se la biopsia non rivela niente di più grave di una lesione intraepiteliale squamosa di basso grado (L-S1L), interamente visibile al colposcopio, la donna può ripetere il Pap test dopo 6 mesi o un anno o essere sottoposta a terapia per l'eliminazione della lesione. La terapia si effettua in ambito ambulatoriale o in day hospital. Se invece la L-SIL si estende anche all'interno dei canale cervicale è opportuno eseguire ulteriori accertamenti per definire meglio l'entità della lesione non valutabile coi colposcopio. Se nella biopsia o fin dall'inizio, cioè all'esame citologico, si osserva una lesione di alto grado (H-SIL) o un carcinoma in situ si effettua di solito una conizzazione, mediante l'ansa diatermica o il laser. La conizzazione consiste nell'asportazione di un piccolo cono di tessuto dal collo dell'utero che preserva la possibilità della donna di avere figli. L'isterectomia (asportazione dell'utero) per le lesioni precancerose non è normalmente necessaria; la si dovrebbe effettuare solo quando, molto raramente, la colposcopia e la biopsia mettono in evidenza un carcinoma già invasivo non individuato dal Pap test. ALCUNI FATTI RASSICURANTI • Generalmente non più di 1 Pap test su 50 è anormale • Un Pap test anormale per lo più contiene lesioni lievi 3 • Se il Pap test rivela una lesione precancerosa, si può ricorrere a terapie che hanno come risultato la guarigione in quasi il 100% dei casi • La terapia, come detto, è nella maggior parte dei casi, semplice e indolore. • La donna può avere rapporti sessuali dopo poche settimane dalla terapia Informazione e partecipazione La partecipazione delle donne è un requisito fondamentale per il successo di un programma di screening. A tal proposito, nella nostra A.S.L. si è operata la scelta di promuovere una campagna pubblicitaria anche attraverso i mass-media, in maniera da stimolare e favorire più elevati livelli di consapevolezza nei confronti della pratica preventiva e più in particolare circa le modalità, gli scopi, i benefici, i limiti ed i controlli di qualità dello screening. Le campagne pubblicitarie però, come è noto, hanno effetto per un breve periodo di tempo; il messaggio deve essere ripetuto ad intervalli regolari allo scopo di un suo rinforzo all'interno delle popolazioni bersaglio. Però, affinchè vengano rimosse le barriere alla partecipazione, è assolutamente necessario poter contare sul coinvolgimento attivo e convinto degli operatori sociosanitari con particolare riferimento a coloro che, nella loro pratica operativa sono a più diretto contatto con le persone e nello specifico con le donne. Ruolo del Medico di Medicina Generale L'informazione e l'educazione sanitaria risultano di fondamentale importanza nell'ambito di un programma di screening organizzato. In tale ambito il MMG può svolgere funzioni particolarmente delicate. Contando sull'esperienza, sulla conoscenza diretta della persona, sulla fiducia di cui gode e sulla sua capacità comunicativa, il Medico di famiglia è l'operatore sanitario più adeguato per favorire e stimolare attivamente, quando arriva la lettera a casa della donna, l'accesso al programma di screening, e trasmettere informazioni corrette, soprattutto quando essa mostra scarso interesse per la pratica preventiva proposta oppure quando la sua resistenza è da attribuire a fattori quali la paura dell'esame o all'imbarazzo che, per alcune donne, il test può comportare. Grande importanza riveste l'opera di “counselling”, in tutte le fasi del programma ed in particolare in quelle situazioni in cui la prima diagnosi consiglia la ripetizione dell'esame o accerta la presenza di lesioni precancerose. 'Conclusioni Il Pap-test continua ad essere lo strumento più efficace per l'individuazione delle forme precliniche e dello stato non invasivo delle neoplasie che colpiscono la cervice uterina. La sua proposizione, all'interno di un programma destinato a tutte le donne d'età compresa tra i 25 e i 64 anni d'età, è in grado di assicurare una riduzione significativa della mortalità a patto che l'esame venga esteso ad una popolazione non inferiore all'85% del gruppo bersaglio e ripetuto sistematicamente con frequenza triennale. . Per raggiungere tale obiettivo di Sanità Pubblica è attivo nella nostra A.S.L.uno screening di popolazione cui sono chiamati a collaborare, per la buona riuscita dell'operazione, tutti i soggetti - operatori sanitari, medici di famiglia, mass media - che direttamente o indirettamente possono fornire il contributo della propria competenza professionale . GLOSSARIO DEI TERMINI E DELLE ABBREVIAZIONI Ansa diatermica: è uno strumento costituito da un sottile filamento metallico collegato ad un elettrobisturi, con funzione di taglio e coagulazione, utilizzato per l'asportazione di tessuto patologico dalla cervice uterina. 4 A.N.T.Z. (Zona di trasformazione anormale): termine usato nella classificazione colposcopica per descrivere i quadri colposcopici patologici. Può essere suddivisa in ANTZ G1 (grado 1) e ANTZ G2 (grado 2). A.G.C. (Anomalie delle cellule ghiandolari), (precedentemente chiamate A.G.U.S) anomalie citologiche riscontrabili su Pap test relativamente alle cellule ghiandolari che non mostrano però caratteristiche francamente neoplastiche. Sono consigliati ulteriori accertamenti. A.S.C. (Anomalie delle cellule squamose), (precedentemente chiamate A.S.C.U.S): cellule che all'esame microscopico mostrano delle anomalie, più o meno significative, rispetto alle cellule normali. Opportuni il controllo citologico e/o la colposcopia con eventuale biopsia mirata per un accertamento diagnostico istologico. Atrofia: condizione che si può trovare a carico della cervice e delle pareti vaginali tipicamente in post-menopausa: a causa della carenza ormonale gli strati epiteliali superficiali sono più sottili e fragili, e i vasi più superficiali tendono con facilità al sanguinamento. Bethesda (sistema): sistema attualmente in uso per la classificazione citologica dei Pap test; prende il nome dal National Cancer Institute di Bethesda (U.S.A.). Biopsia: frammento di tessuto prelevato da un corpo vivente. Nello screening dei cancro della cervice uterina, la biopsia può essere effettuata sotto controllo colposcopico e viene detta "biopsia mirata". La biopsia viene successivamente sottoposta ad esame istologico. Borderline o di incerto significato: termine usato per descrivere uno striscio che contiene cellule epiteliali che non possono essere facilmente diagnosticate come normali o neoplastiche. Le donne con strisci borderline o di incerto significato vengono normalmente tenute sotto osservazione. Carcinoma in situ: lesione tumorale localizzata solo nello spessore delF epitelio (detto quindi anche carcinoma intraepiteliale) senza infiltrazione della membrana basale sottostante. Cervice: la parte più bassa dell'utero. E' divisa in esocervice ed endocervice. Cervicite: situazione di tipo infiammatorio che è possibile riscontrare (talora solo a livello istologico) sul collo dell'utero. CIN: abbreviazione per neopiasia intraepiteliale cervicale utilizzata per la classificazione delle lesioni precancerose. Si divide in 3 gradi in ordine crescente di gravità (CINII, CIN2, CIN3). Cisti di Naboth: piccole cisti ghiandolari riscontrabili spesso sul collo dell' utero causate da processi infiammatori. Non hanno significato patologico. Citologia: disciplina che esamina anziché i tessuti, i campioni cellulari prelevati da sedi diverse dei nostro corpo. Coilocita: cellula squamosa che presenta alterazioni (ampio spazio chiaro intorno al nucleo) considerate indicative di infezione da HPV. Colpite: quadro colposcopico relativo ad uno stato infiammatorio. Colposcopia: esame effettuato con il colposcopio, uno strumento ottico con cui si osserva a forte ingrandimento la cervice uterina e consente con l'utilizzo di acido acetico e soluzione di Lugoi di evidenziare le aree anormali della cervice e guidare eventuali biopsie. Condilorni acuminati (o creste di gallo) e condilorni piatti: lesioni causate dai Virus dei Papilloma Umano (HPV) tipi 6 e 11, possono essere localizzate a livello dei basso tratto genitale (collo dell'utero, vagina, vulva e perineo). I condilorni acuminati in forma di lesioni verrucose, spesso multiple sono per lo più esterni (vulva e perineo), sono trasmissibili sessualmente ma non connessi con il cancro cervicale: richiedono talora un accertamento istologico e la loro rimozione. Sul collo dell'utero i condilomi solitamente hanno un aspetto piatto (condilomi piatti) e possono essere identificati con la colposcopia. 5 Conizzazione: intervento chirurgico che consiste nell'asportazione di una parte dei collo dell' utero in forma di cono (da cui il termine di conizzazione) in caso di lesione SIL di alto grado o carcinoma in situ- tale intervento può essere eseguito con diverse tecniche, con bistà classico, con ansa diatermica o con laser. Contraccettivi: metodi per prevenire la gravidanza. Possono essere orali (pillola) o meccanici cioè dispositivi di barriera dei processo riproduttivo (es. diaframma o preservativo). Controllo esterno di qualità: scambio di preparati tra laboratori e confronto delle diagnosi tra di loro e con le diagnosi di riferimento. Controllo interno di qualità: insieme di accorgimenti messi in atto ali' interno dei laboratorio per valutare e mantenere il più possibile elevata l'accuratezza dei referti. Cytobrush: dispositivo a forma di piccolo spazzolino conico che viene utilizzato per eseguire il prelievo di cellule dall' interno dei canale cervicale. Diagnosi falsa negativa: le diagnosi false negative si verificano quando il citologo non individua le cellule cancerose o precancerose presenti nello striscio. Diagnosi falsa positiva: le diagnosi false positive si verificano quando il citologo diagnostica come cellule anormali delle cellule epiteliali normali. Displasia: è displastico un tessuto che presenta anomalie precancerose di vario grado nella sua struttura. D.T.C. (Diatermocoagulazione): un mezzo fisico (elettrobisturi) eseguibile spesso a livello ambulatoriale, che consiste nella distruzione di una zona di tessuto anormale. Va eseguita sotto guida colposcopica e deve essere profonda. Ectopia: presenza di epitelio cilindrico sull'esocervice (dove di solito vi è epitelio squamoso). Si ritiene di origine congenita. Ectropion: è la presenza di epitelio cilindrico sulla cervice come conseguenza di gravidanze e parto. Endocervice: parte interna dei collo dell'utero, ovvero canale cervicale. Epitelio cilindrico: rivestimento epiteliale che in condizioni di normalità riveste l'endocervice. Epitelio squarnoso: rivestimento epiteliale che in condizioni di normalità riveste l'esocervice. Esocervice: parte esterna dei collo dell' utero, visibile attraverso la vagina con I' aiuto dello speculum vaginale. Sinonimo di portio. Fattore di rischio: condizione che accresce la possibilità di sviluppare una malattia. G.S.C. (Giunzione squamo-cilindrica o squamo-colonnare): punto di passaggio tra l'epitelio squamoso dei collo dell'utero e l'epitelio cilindrico dei canale cervicale. HPV (Human Papilloma Virus): i virus dei papilloma umano che colpiscono la donna e l'uomo. Alcuni HPV causano i condilomi, altri le lesioni precancerose. Isterectomia: intervento chirurgico di asportazione dell'utero. Laser: la parola deriva dalle iniziali dei seguenti termini: L (light) A (amplification) S (stimulated) E (emission) R (radiation). Strumento utilizzato nella terapia della patologia dei tratto genitale inferiore (cervice, vagina, vulva). Lesione intraiepiteliale squamosa di alto grado (H-SIL): è questa una diagnosi citologica introdotta dal Sistema Bethesda (1989) per descrivere negli strisci cervicali le alterazioni cellulari coerenti con displasia moderata e severa, CIN 2, CIN 3 e carcinoma in situ nella cervice. 6 Lesione intraepiteliale squamosa di basso grado (L-SIL): è questa una diagnosi citologica introdotta dal Sistema Bethesda (1989) per descrivere negli strisci cervicali le alterazioni cellulari coerenti con displasia lieve, alterazioni da HPV e CIN1. Menopausa: cessazione delle mestruazioni. Di solito si verifica naturalmente tra i 45 ed i 55 anni di età. La menopausa può comparire anche prima dei periodo previsto in seguito a rimozione chirurgica delle ovaie. Metaplasia: un processo fisiologico e benigno mediante il quale l'epitelio cilindrico viene trasformato in epitelio squamoso nella zona di trasformazione. Non ha significato patologico. Microcolposcopia: tecnica che si basa sull' utilizzo di uno strumento endoscopico che, appoggiato sull'esocervice uterina, può consentire sia una visione panoramica che una visione a contatto fino a 150 ingrandimenti (simile ali' ingrandimento ottenibile con un microscopio ottico). N.T.Z. (Zona di trasformazione normale) O.U.E. (Orifizio uterino esterno): punto anatomico che delimita il canale cervicale verso l'esterno, cioè verso la vagina. O.U.I. (Orifizio uterino interno): punto anatomico che delimita il canale cervicale verso l'interno, cioè verso la cavità uterina. Pap test o test di Papanicolaou: prelievo di cellule dalla cervice uterina da sottoporre all'esame al microscopio. Messo a punto nel 1943, negli USA, dal medico greco George Papanicolaou viene effettuato allo scopo di rilevare la presenza di lesioni cancerose o precancerose (o di condizioni non cancerose, come ad esempio infezioni o infiammazioni). E' detto anche striscio. Paracheratosi: termine cito-istologico, per lo più di significato benigno. Polipo: formazione benigna talora presente a livello dei collo dell' utero; spesso può essere presente in assenza di sintomi e talvolta può essere causa di perdite ematiche al di fuori dei periodo mestruale. Popolazione bersaglio: gruppo di persone che condivide una o più caratteristiche (es. età) che lo rendono indicato a ricevere un particolare esame o intervento. Precancerosa: condizione che potrebbe precedere lo sviluppo dei cancro Screening (programma di): una serie di prestazioni diagnostiche e terapeutiche che la Sanità pubblica offre gratuitamente e sistematicamente ad un popolazione apparentemente sana a fini di diagnosi precoce di una malattia. SIL: abbreviazione di lesione intraepiteliale squamosa utilizzata nel sistema di classificazione Bethesda. Viene distinta in lesione intraepiteliale squamosa di basso grado (L-SIL) e lesione intraepiteliale squamosa di alto grado (H-SIL). Spatola di Ayre: Piccola spatola che viene utilizzata per prelevare le cellule dell' esocervice strisciandola sul collo dell' utero. Speculum: strumento metallico sterilizzabile (o in materiale plastico monouso) che viene utilizzato per divaricare le pareti vaginali e quindi mettere in evidenza il collo dell' utero (per visita, pap-test, colposcopia, ecc.). Striscio adeguato: uno striscio è adeguato quando contiene le cellule esfoliate dalle zone a rischio dei collo dell'utero (esocervice, endocervice, giunzione squamo-colonnare) in buone condizioni di allestimento tecnico. Striscio inadeguato: uno striscio è inadeguato quando non contiene le cellule delle aree a rischio dei collo dell'utero oppure quando contiene un eccesso di sangue o cellule infiammatorie che non ne consentono l'esame al microscopio. 7 Striscio positivo: uno striscio "positivo" è uno striscio contenente cellule morfologicamente anormali (indicative di lesioni precancerose o cancerose). Tumore: massa anomala di tessuto derivata dalla moltiplicazione incontrollata delle cellule. I tumori si dividono in benigni e maligni (cancro). Utero: spesso organo a forma di pera situato nella cavità addominaie della donna. L'utero contiene e nutre il feto in via di sviluppo durante la gravidanza. Vagina: parte dell'apparato genitale femminile che si estende dalla vulva alla cervice. A riposo, la vagina è lunga 5 centimetri, ma si può allungare notevolmente durante il rapporto sessuale e il parto. Zona di trasformazione (TZ): è questo il nome dato all'area di epitelio ghiandolare che va incontro a trasformazione metapiastica ad epitelio squamoso. BIBLIOGRAFIA AustockerJ, Davey C., Jansen C. Improving the Quality of Information, sent to Wornan about Cervical Screening: Evidence based criteria for the Contents of Letters and Leaflets, NHS Publication Cervical Screening Programme, Publication N. 5, Sheffield, UK 1997. Branca M, Coleman D, Marsan C: Le procedure dei Pap test. Pharmit - Edizioni scientifiche, Roma, 2002, pag. 3-20. Società Italiana di Colposcopia e Patologia Cervico-Vaginale (SICPCV). Linee-guida per la gestione delle Pazienti con Pap test anormale. La Colposcopia in Italia: Dicembre 2002 Anno XIX n'l. Linee Guida della Commissione Oncologica nazionale: Prevenzione e Cura delle malattie oncologiche. In Gazzetta Ufficiale N. 127 (Suppi. Ord.), Giugno 1996 e in Gazzetta Ufficiale N. 100 (Suppl. Ord.), 2 Maggio 2001. Montanari G, Cervical carcinoma screening in Italy: current situation and future pians. Tumori, 87: S4, 2001. Morosini P.L. Valutazione di uno screening. In: Griglie di Valutazione in Sanità. Torino, Centro Scientifico Editore, 2000. N.B.: per la elaborazione del presente opuscolo, ci si é avalsi delle pubblicazioni in materia prodotte da: -Istituto Superiore della Sanità -Lega Italiana contro i Tumori -Centro di Prevenzione Oncologica dell’Azienda n° 8 di Cagliari -Regione dell’Umbria nell’ambito del Programma Regionale di Prevenzione dei Tumori Femminili A cura del Consultorio Familiare di NUORO 8
Scaricare