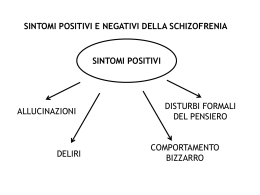
1 La schizofrenia è caratterizzata da "sintomi positivi", come allucinazioni e deliri; da "sintomi negativi" come appiattimento o ottundimento affettivo, alogia, abulia-apatia, anedoniaasocialità; sintomi cognitivi come alterazioni a livello di memoria di lavoro, velocità di elaborazione e problem solving; disorganizzazione, che include disturbi del pensiero formale e linguaggio inappropriato, comportamenti bizzarri e catatonia, affettività inappropriata, ma anche episodi di agitazione e aggressività; in aggiunta molte persone affette da schizofrenia vanno incontro a depressione e ansia durante il corso della loro malattia. 2 Le basi biologiche della schizofrenia non sono ancora del tutto chiare. L’ipotesi patogenetica più accreditata presuppone una disfunzione della neurotrasmissione dopaminergica. Tuttavia, quest’ipotesi presenta dei limiti, per cui nel tempo sono state formulate altre ipotesi che riguardano alterazioni in altri sistemi neurotrasmettitoriali, tra cui il sistema serotoninergico e quello glutammatergico. 3 La dopamina (DA) è un importante neurotrasmettitore. I recettori per la DA modulano la neurotrasmissione dopaminergica. Esiste un gran numero di recettori dopaminergici, tra cui almeno 5 sottotipi farmacologici, organizzati in due famiglie (recettori D1-simili e D2-simili), in base al loro profilo di accoppiamento all’effettore. La sottofamiglia D1 è composta dai sottotipi D1 e D5, i quali si accoppiano alla proteina Gs per stimolare la produzione di cAMP cellulare. La sottofamiglia D2 comprende i recettori D2, D3 e D4, i quali si accoppiano a proteine Gi/o riducendo la produzione di cAMP. 4 Il sistema dopaminergico è organizzato in quattro vie principali: nigrostriatale (proietta dalla substantia nigra ai gangli della base; fa parte del sistema nervoso extrapiramidale e regola il movimento), mesolimbica (proietta dall’area ventrotegmentale mesencefalica al nucleus accumbens; è associata principalmente alla gratificazione), mesocorticale (importante per funzioni cognitive superiori tra cui motivazione, emozioni e controllo degli impulsi), e tuberoinfundibulare (questi neuroni partono dal nucleo arcuato dell'ipotalamo e terminano all'eminenza mediana, dove rilasciano la DA nella pituitaria anteriore inibendo il rilascio di prolattina). 5 L'eziologia dei sintomi positivi sembra essere collegata all’eccessiva neurotrasmissione dopaminergica nella via mesolimbica. 6 L’eziologia dei sintomi cognitivi e negativi è stata associata ad una ipoattività dopaminergica nella via mesocorticale. 7 Tutti i farmaci antipsicotici hanno in comune l’antagonismo (o il parziale agonismo nel caso dell’aripiprazolo) del recettore D2 della DA. Le azioni terapeutiche dei farmaci antipsicotici sono dovute ad un blocco dei recettori D2 specificamente nella via dopaminergica mesolimbica. Tale blocco ha l’effetto di ridurre l’iperattività di questa via. 8 9 Si ipotizza che il blocco dei recettori D2 postsinaptici a livello della via mesolimbica sia responsabile della capacità degli antipsicotici di ridurre o bloccare i sintomi positivi. 10 Il blocco dei recettori D2 a livello della via mesocorticale può determinare ottundimento emotivo che simula i sintomi negativi della schizofrenia. Se un paziente ha già questi sintomi prima del trattamento, la somministrazione di farmaci che agiscono principalmente come antagonisti D2 può far peggiorare i sintomi negativi. 11 Il blocco dei recettori D2 a livello della via nigrostriatale può determinare la comparsa di disturbi del movimento apparentemente molto simili a quelli del morbo di Parkinson (per questo motivo tali disturbi nel loro insieme vengono definiti parkinsonismo iatrogeno). Dal momento che la via nigrostriatale fa parte del cosiddetto sistema extrapiramidale, tali reazioni avverse prendono anche il nome di sintomi extrapiramidali (EPS). Il parkinsonismo si verifica quando l’occupazione dei D2 dello striato supera il 78% e spesso risponde ad una riduzione della dose dell’antipsicotico. Clinicamente si assiste ad un generale rallentamento ed impoverimento dei movimenti volontari (bradicinesia) con facies amimica e ridotti movimenti delle braccia durante la deambulazione, rigidità e tremore a riposo che coinvolge specialmente le estremità superiori. 12 La discinesia tardiva è una condizione di aumentata attività dopaminergica nigrostriatale come risultato di una up-regulation dei recettori D2 postsinaptici a causa del loro blocco persistente. E’ caratterizzata da movimenti involontari, stereotipati (simili a un tic), ripetitivi, non dolorosi, dei muscoli facciali, delle palpebre (ammiccamento), della bocca (smorfie), della lingua, degli arti e del tronco. 13 Poiché i neuroni dopaminergici hanno la funzione di inibire la produzione di prolattina, il blocco dei recettori D2 in questa via causa un aumento della produzione di prolattina, con conseguente ipertrofia della ghiandola mammaria e galattorrea (secrezione di latte). Sopprimendo la secrezione di gonadotropine e di steroidi sessuali, l’iperprolattinemia può indurre amenorrea nella donna e disfunzione sessuale o infertilità nell’uomo. 14 Oltre a bloccare i recettori D2 in tutte e quattro le vie dopaminergiche, gli antipsicotici tipici hanno altre proprietà farmacodinamiche. 15 Tra gli antipsicotici tipici, le fenotiazine a bassa potenza (per esempio la clorpromazina) hanno un’affinità muscarinica elevata. L’antagonismo muscarinico è responsabile degli effetti anticolinergici tra cui stipsi, ritenzione urinaria, xerostomia (secchezza delle fauci), visione offuscata, sonnolenza e disfunzioni cognitive. 16 L’antagonismo α1 adrenergico è associato al rischio di ipotensione ortostatica (potenzialmente problematica soprattutto in pazienti anziani con scarso tono vasomotorio). 17 L’antagonismo centrale dei recettori H1 è associato a sedazione e incremento ponderale per stimolazione dell’appetito. Fra gli antipsicotici tipici, la clorpromazina è il farmaco con maggiore effetto sedativo. La sedazione può essere utile nel trattamento della psicosi acuta, ma l’eccessiva sedazione può essere scarsamente tollerata e interferire con la valutazione del paziente. 18 19 Da un punto di vista farmacologico, gli antipsicotici atipici possono essere definiti come antagonisti di serotonina e dopamina. La maggior parte delle loro proprietà cliniche «atipiche» sono dovute allo sfruttamento dei diversi modi attraverso i quali la serotonina e la dopamina interagiscono all'interno delle 4 vie dopaminergiche. Il primo farmaco di questo gruppo, la clozapina, era considerato un antipsicotico «atipico» perché era efficace a dosi che causavano EPS in modo trascurabile. Inoltre, ha mostrato una maggiore efficacia nel ridurre i sintomi negativi della schizofrenia. Tuttavia, la clozapina e gli altri farmaci introdotti successivamente in commercio come antipsicotici atipici, possono comunque determinare reazioni avverse importanti, soprattutto a livello metabolico. 20 La maggior parte dei farmaci antipsicotici atipici è costituita da antagonisti a bassa affinità per il recettore D2 e antagonisti ad alta affinità per il recettore della serotonina 5-HT2A. Attraverso l’interazione con questo recettore, la serotonina inibisce il rilascio di dopamina dai terminali assonali dopaminergici nelle diverse vie. A livello della via nigrostriatale, la serotonina inibisce il rilascio di dopamina sia a livello dei corpi cellulari che dei terminali assonali dopaminergici: i neuroni serotoninergici dal rafe del tronco cerebrale innervano i neuroni dopaminergici della sostanza nera e proiettano ai gangli della base; in queste aree la serotonina interagisce con i 5-HT2A postsinaptici siti sul neurone dopaminergico inibendo il rilascio della DA; il blocco dei 5-HT2A (dato da un antipsicotico atipico) promuove il rilascio di DA, che può così competere con l’antipsicotico stesso per il legame con il recettore D2. Il risultato finale è una riduzione del rischio di sintomi extrapiramidali e discinesia tardiva. A livello della via mesocorticale, poiché c’è una maggiore concentrazione di recettori 5-HT2A rispetto ai recettori D2, l’azione di antagonismo 5-HT2A provoca un aumento netto dell’attività della DA, determinando un miglioramento dei sintomi negativi della schizofrenia. Infine, a livello delle cellule ipofisarie lattotrope, la DA inibisce il rilascio di prolattina stimolando i recettori D2, mentre la serotonina ne promuove il rilascio stimolando i recettori 5-HT2A; tuttavia, non tutti gli antipsicotici atipici riducono la secrezione di prolattina nella stessa misura e alcuni non la riducono affatto (per esempio il risperidone). A livello della via mesolimbica, i recettori D2 sono più abbondanti dei recettori 5HT2A, per cui prevale il blocco dei recettori D2, che contrasta l’iperfunzionalità dopaminergica responsabile dei sintomi positivi. 21 Oltre all’antagonismo D2 e 5-HT2A, alcuni farmaci di questa classe interagiscono con molti altri sottotipi di recettori dei sistemi di serotonina e DA (recettori 5-HT1A, 5HT1D, 5-HT2C, 5-HT3, 5-HT6 e 5-HT7 e recettori D1, D3, D4 e D5). In particolare, l'attività di agonista parziale a livello dei recettori 5-HT1A di clozapina, ziprasidone e aripiprazolo può spiegare i loro effetti ansiolitici. Inoltre, alcuni di questi farmaci esercitano un’azione di antagonismo sui recettori antimuscarinici, istaminergici e adrenergici. Lo ziprasidone esercita anche effetti come inibitore della ricaptazione di serotonina e noradrenalina. A differenza degli altri antipsicotici, l'aripiprazolo è un agonista parziale a livello dei recettori D2: questo spiega la sua capacità di stimolare i recettori D2 in zone del cervello dove ci sono limitati livelli di DA (ad esempio, la corteccia prefrontale) o diminuire l'attività dopaminergica quando le concentrazioni di DA sono elevate (ad esempio, a livello della corteccia mesolimbica). 22 Mentre le problematiche relative agli EPS sono state ridotte con l'introduzione dei farmaci antipsicotici atipici nella pratica clinica, è aumentato il rischio di incremento ponderale, alterazioni dell’omeostasi glucidica (fino all’insorgenza di diabete mellito di tipo 2) e dislipidemie (in particolare ipertrigliceridemia). L’azione di blocco dei recettori serotoninergici 5-HT2C e istaminergici H1, è associata ad aumentata assunzione di cibo e incremento ponderale. A sua volta, l’incremento ponderale predispone all’insorgenza o al peggioramento di condizioni quali diabete mellito, ipertensione e iperlipidemia. 23 Clozapina e olanzapina sono associate ad un maggiore incremento ponderale, quetiapina e risperidone ad un rischio intermedio, ziprasidone e aripiprazolo a minime variazioni nel peso corporeo. Gli antagonisti 5-HT2C determinano un aumento dell'assunzione di cibo. Clozapina e olanzapina, oltre ad essere i farmaci che più frequentemente determinano incremento ponderale, sono anche quelli con maggiore affinità relativa per il recettore 5-HT2C. Anche la noradrenalina gioca un ruolo importante sulla regolazione dell’assunzione di cibo a livello ipotalamico. La somministrazione dell’agonista α1-adrenergico fenilpropanolamina riduce l'assunzione di cibo; si ritiene pertanto l’antagonismo α1 possano contribuire all’incremento ponderale determinato da alcuni antipsicotici. Anche la DA gioca un ruolo importante a livello ipotalamico e in altre regioni cerebrali nel regolare l'assunzione di cibo. I recettori istaminergici H1 sono particolarmente implicati nell’aumento di peso indotto da antipsicotici: l'istamina può diminuire l'assunzione di cibo, effetto bloccato dall’antagonismo H1. Altri meccanismi potenzialmente coinvolti includono l’iperprolattinemia, l’antagonismo D2 blocco nel sistema di ricompensa e gli effetti sedativi degli antipsicotici. 24 La clozapina è stata il primo antipsicotico atipico ad essere sviluppato ma, in seguito al verificarsi di casi di agranulocitosi (riduzione del numero di globuli bianchi circolanti, specificamente dei granulociti neutrofili, che può portare in alcuni casi anche alla morte), è stata ritirata dal commercio. Successivamente, dopo che alcuni studi avevano dimostrato che la clozapina era efficace nel trattamento della schizofrenia resistente ad altri antipsicotici, è stata reintrodotta nel mercato con questa indicazione. E’ però necessario effettuare un monitoraggio dell’esame emocromocitometrico con formula leucocitaria (prima dell’inizio del trattamento, una volta alla settimana per i primi sei mesi, successivamente una volta al mese). La tossicità immunomediata e un’alterazione dei meccanismi ossidativi rappresentano i meccanismi più verosimilmente implicati nella patogenesi dell’agrunolocitosi da clozapina. 25 E’ ormai nota da tempo l’associazione tra terapia antipsicotica e rischio cardiovascolare. 26 Diversi studi confermano la teoria secondo cui per la maggior parte dei farmaci, il meccanismo alla base del prolungamento del tratto QT è correlato al blocco dei canali al potassio deputati alla ripolarizzazione cardiaca. Il prolungamento del tratto QT si associa ad un aumentato rischio di insorgenza di una particolare tachiaritmia ventricolare polimorfa nota come torsione di punta. Sebbene la torsione di punta sia generalmente una condizione in grado di autolimitarsi e determinare, da un punto di vista emodinamico, pochi sintomi, è da considerarsi potenzialmente pericolosa per la vita a causa della sua tendenza a recidivare ed evolvere in fibrillazione ventricolare. Pertanto un adeguato monitoraggio dovrebbe essere implementato, soprattutto nella fase iniziale, ogniqualvolta venga introdotto un farmaco potenzialmente responsabile di un prolungamento dell’intervallo QT. 27
Scaricare