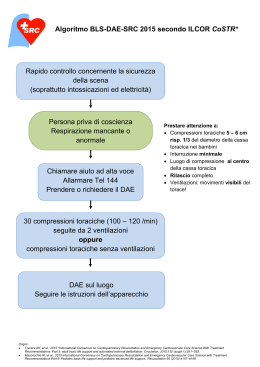
CORSI DI FORMAZIONE E AGGIORNAMENTO CON ACCREDITAMENTO ECM/CPD DELLA REGIONE LOMBARDIA Corsi di aggiornamento per il personale Medico con esercitazioni pratiche: IL TRATTAMENTO DELL’ACC INTRAOSPEDALIERO LINEE GUIDA PER L’EMERGENZA CARDIOCIRCOLATORIA aggiornamento 2011 - AHA / ERC 2010 Materiale didattico riservato esclusivamente ad istruttori e partecipanti ai corsi organizzati presso l’Ospedale di Circolo e Fondazione Macchi di Varese - Vietata per legge la riproduzione in fotocopia e in qualsiasi altra forma - PRESENTAZIONE L’arresto cardiocircolatorio (ACC) improvviso intraospedaliero non è l’ACC che pone termine alla vita di malati per i quali ogni tentativo di rianimazione sarebbe futile e dannoso (persone affette da malattie conosciute e gravi, croniche e debilitanti, o nello stadio terminale di una malattia incurabile), ma è un evento eccezionale ed inaspettato, cui va posto assolutamente rimedio, che si può verificare sia nelle aree di diagnosi e cura (area critica di PS, SO e TI, reparti di degenza, ambulatori e servizi), sia al di fuori di esse ma comunque all’interno dell’area ospedaliera. Vittime ne possono essere non soltanto i pazienti ricoverati o ambulatoriali, ma chiunque in ospedale lavora o è anche solo di passaggio. Per aver un’idea della dimensione del problema nell’Ospedale di Circolo di Varese: durante il 2006 sono stati 20 gli ACC intraospedalieri per i quali è stato richiesto l’intervento del Team anestesiologico d’emergenza; si tratta di una stima parziale, anche perché gli eventi sono stati registrati durante i turni di guardia notturna e festiva, ed è verosimile che l’incidenza annua di ACC da sottoporre a trattamento rianimativo sia in realtà di gran lunga maggiore. Il soccorso dev’essere prestato dal personale sanitario dell’ospedale (il SSUEm 118 è deputato istituzionalmente ad intervenire solo in caso di emergenza extraospedaliera) e la risposta all’ACC intraospedaliero dev’essere adeguata, in termini di tempistica e qualità degli interventi rianimatori: il BLS (con o senza presidi) va iniziato immediatamente ed entro 3 minuti bisogna riconoscere all’ECG il ritmo di presentazione (defibrillabile o non) per procedere di conseguenza (linee guida European Resuscitation Council, 2005/2010). E’ intuitivo che in alcune aree dell’ospedale tutto ciò può essere facilmente realizzato se il personale sanitario con competenze ACLS è prontamente disponibile, mentre in altre aree si rende necessaria una distribuzione strategica degli strumenti necessari per il primo soccorso (BLS con presidi e BLSD) ed un adeguato addestramento degli operatori. Il trasferimento della maggior parte delle attività delle UU.OO. nel nuovo monoblocco dell’Ospedale di Circolo costituisce un’opportunità preziosa per implementare un processo di organizzazione della risposta all’ACC intraospedaliero finalizzato a garantire una risposta immediata e qualificata di tutto il personale medico ed infermieristico durante il tempo necessario per l’arrivo del Team anestesiologico d’emergenza. Il primo passo in questa direzione è stato compiuto con la dislocazione razionale della strumentazione per l’emergenza nell’area ospedaliera, in particolare con l’acquisizione di defibrillatori semiautomatici collocati in modo strategico, assieme ai monitor/defibrillatori multifunzione già in dotazione, per coprire le aree maggiormente a rischio e prosegue tuttora con la diffusione di tale strumentazione in tutti i Presidi dell’Azienda. Il secondo passo è costituito dalla formazione del personale, che si articolerà in tre fasi successive: 1) Formazione/aggiornamento dei Dirigenti Medici dell’Azienda Ospedaliera sulle procedure da attuare in differenti scenari di ACC intraospedaliero, in base alle più recenti linee guida, e sull’utilizzazione delle nuove apparecchiature disponibili. Questa fase è già iniziata con la formazione del Personale Medico dal 2008 e proseguirà per tutto il 2010 con le medesime modalità ed esercitazioni pratiche sugli scenari descritti nelle pagine di questa dispensa. 2) Accreditamento BLSD degli Infermieri dell’Ospedale di Circolo ad opera del SITRA, iniziato nel 2008. 3) Retraining periodico del personale medico ed infermieristico dell’Ospedale di Circolo. Il terzo passo, in parallelo ai precedenti, è l’organizzazione di un adeguato sistema di registrazione degli eventi e controllo di qualità su strumenti e procedure, con, in prospettiva, l’adattamento del modello organizzativo ai reali fabbisogni e la sua estensione agli altri Ospedali dell’Azienda varesina. Maggio 2011 Opuscolo stampato a cura dell’U.O. Formazione del Personale Responsabile: Dr.ssa Maria Teresa Aletti Per informazioni: U.O. Formazione del Personale tel. 033227457 – 2457 - 2980 – 2982 2 FORMAZIONE DEL PERSONALE: CORSI DI AGGIORNAMENTO CON ESERCITAZIONI PRATICHE DI BLS-BLSD-ACLS PER I MEDICI DELLE UU.OO. DEI PRESIDI DELL’AZIENDA OSPEDALIERA “OSPEDALE DI CIRCOLO DI VARESE – Fondazione Macchi” Destinatari e obiettivi A) TUTTO IL PERSONALE MEDICO dell’Azienda Ospedaliera: aggiornare le conoscenze e standardizzare le procedure per garantire una risposta immediata e adeguata in presenza di un ACC improvviso che si verifichi: 1) in un’area dell’ospedale esterna rispetto a quelle di diagnosi e cura (ad es: in Villa Tamagno) dove il medico dev’essere in grado di sostenere le funzioni vitali della vittima, in attesa del Team d’emergenza, senza poter disporre di alcun presidio strumentale o farmacologico ( BLS); 2) in un’area provvista di presidi minimi per l’emergenza (ad es: la sala d’attesa del laboratorio d’analisi) dove il medico dev’essere in grado di sostenere le funzioni vitali della vittima, in attesa del Team d’emergenza, utilizzando cannule orofaringee, aspiratore, ossigeno, pallone e maschera ( BLS con presidi); 3) in un’area di diagnosi e cura provvista di carrello per l’emergenza e di DAE (ad es: un reparto di degenza in area non critica) dove il medico dev’essere in grado non solo di sostenere le funzioni vitali della vittima, in attesa del Team d’emergenza, ma anche di tentare di ripristinare il battito cardiaco con la defibrillazione precoce, qualora sia indicata ( BLSD). Organizzazione PRIMA FASE A) TUTTO IL PERSONALE MEDICO delle UU.OO. dell’Azienda Ospedaliera: 4 (quattro) ore di esercitazioni pratiche a piccoli gruppi (da 5 a 10 partecipanti con 1-2 istruttori) sugli scenari di ACC n° 1, 2 e 3 descritti nelle pagine successive. La sede delle esercitazioni è presso l’Aula Raffaello, Padiglione Centrale ex Urologia. Le date e gli orari di svolgimento delle esercitazioni vengono scadenzati e inseriti dall’U.O. Formazione del Personale; (iscrizione di 5 Medici appartenenti alla stessa U.O. o ad UU.OO affini per collocazione e tipologia e disponibilità per ogni esercitazione di 2 istruttori, degli spazi e dei materiali necessari). La partecipazione ai corsi è gratuita e permette di acquisire crediti CPD/ECM regionali. Organizzazione SECONDA FASE B) TUTTO IL PERSONALE MEDICO delle UU.OO. dell’Azienda Ospedaliera che ha seguito il corso base nei 3 anni precedenti: 2 (due) ore di re-training con esercitazioni pratiche a piccoli gruppi (da 5 a 10 partecipanti con 1-2 istruttori) sugli scenari di ACC n° 1, 2 e 3 descritti nelle pagine successive La sede delle esercitazioni è presso l’Aula Raffaello, Padiglione Centrale ex Urologia. Le date e gli orari di svolgimento delle esercitazioni vengono scadenzati e inseriti dall’U.O. Formazione del Personale; (iscrizione di 5 Medici appartenenti alla stessa U.O. o ad UU.OO affini per collocazione e tipologia e disponibilità per ogni esercitazione di 2 istruttori, degli spazi e dei materiali necessari). La partecipazione ai corsi è gratuita e NON permette di acquisire crediti CPD/ECM regionali. 3 ACC INTRAOSPEDALIERO - 1° scenario SEQUENZA D’AZIONE PER IL BLS DELL’ADULTO DA PARTE DI MEDICI ED INFERMIERI SENZA PRESIDI PER L’EMERGENZA (emergenze in aree esterne ai reparti di diagnosi e cura) 1 - Accertarsi che non vi siano pericoli incombenti per se stessi e per la vittima. 2 - Avvicinarsi alla vittima, scuoterla e chiamarla per capire se è cosciente. 3A - LA VITTIMA RISPONDE: • lasciare la vittima nella posizione in cui si trova, a meno di un pericolo incombente; • valutare le sue condizioni e, se necessario, richiedere aiuto o mandare qualcuno in cerca d’aiuto; • rassicurare la vittima e rivalutarne le condizioni con regolarità. 3B - LA VITTIMA NON RISPONDE: • gridare chiedendo ai presenti di allertare il Team d’emergenza; Se si è in prossimità di un telefono dell’ospedale bisogna chiamare i seguenti numeri: • • • • • Ospedale Ospedale Ospedale Ospedale di F. di di Circolo 61682 (team anestesiologico per l’emergenza); del Ponte 62000 Cittiglio 62153 Luino 62005 altrimenti bisogna telefonare al 112 (Numero Unico Emergenza) , che devierà la chiamata all SSUEm 118 allertando il Team d’emergenza e il servizio ambulanze. • se non lo è già, mettere la vittima a terra ed in posizione supina, in modo da poter effettuare i passi successivi del BLS; • liberare le vie aeree da eventuali ostruzioni visibili, aprendo rapidamente la bocca della vittima per la rimozione di corpi estranei, come protesi dentarie fuori sede, e ruotando lateralmente la testa per favorire la fuoriuscita di liquidi in caso di inondamento del cavo orale; • aprire le vie aeree della vittima con la manovra d’iperestensione della testa e sollevamento del mento. 4 - Verificare per non più di 10 secondi se respira adeguatamente (GAS: Guarda – Ascolta – Senti), facendo attenzione a non confondere il gasping con la respirazione normale, e contemporaneamente valutare il circolo in base sia a segni di circolazione (MOTORE: MOvimenti, TOsse, REspiro) sia alla valutazione del polso carotideo. 5A - LA VITTIMA RESPIRA IN MODO ADEGUATO: • accertarsi che qualcuno abbia provveduto ad allertare il Team d’emergenza; • se non è controindicato (sospetta lesione vertebrale) mettere la vittima nella posizione laterale di sicurezza e controllare che continui a respirare. 4 5B - LA VITTIMA NON RESPIRA, MA LA CIRCOLAZIONE È PRESENTE (si muove, c’è il polso carotideo): • accertarsi che qualcuno abbia provveduto ad allertare il Team d’emergenza; • somministrare 8-10 ventilazioni per min, cioè una ogni 6-8 sec, col metodo bocca-abocca a meno che la ventilazione bocca-a-bocca sia temuta od impraticabile (in tal caso è lecito astenersi); • ricontrollare periodicamente se la circolazione continua ad essere presente. 5C - LA VITTIMA NON RESPIRA E NON HA SEGNI DI CIRCOLAZIONE: • accertarsi che qualcuno abbia provveduto ad allertare il Team d’emergenza; • iniziare la RCP con le compressioni del torace: - stando in ginocchio a fianco della vittima, appoggiare la base del palmo di una mano sullo sterno in corrispondenza del centro del torace, sovrapporvi l’altra e mettersi in posizione corretta con le mani, le braccia ed il corpo; - effettuare le compressioni toraciche al ritmo di minimo 100 compressioni al minuto, cercando di ottenere ad ogni compressione un abbassamento dello sterno di almeno 5 cm (per l’adulto e il bambino, 4 cm nei lattanti) ed un tempo di rilasciamento uguale a quello di compressione. 6A - Limitarsi alla RCP con le sole compressioni toraciche nel caso in cui la ventilazione bocca-a-bocca sia temuta od impraticabile: • effettuare solo le compressioni toraciche alla frequenza di minimo 100 cp/min. 6B - Oppure associare alle compressioni toraciche la ventilazione di soccorso: • dopo 30 compressioni (18 sec circa), spostarsi alla testa della vittima, e, mantenendo l’estensione della testa ed il sollevamento della mandibola, chiudere le narici pinzandole con il pollice e l’indice della mano posta sulla fronte, inspirare normalmente e quindi erogare una ventilazione di soccorso con il metodo bocca-a-bocca, insufflando l’aria in circa un secondo e controllando che il torace della vittima si sollevi, quindi staccare le labbra da quelle della vittima e controllare che il torace si svuoti durante l’espirazione; • effettuare nuovamente una normale inspirazione ed erogare una seconda ventilazione bocca-a-bocca, in modo da garantire due ventilazioni efficaci, quindi riposizionare le mani sullo sterno senza perdere tempo ed effettuare altre 30 compressioni toraciche; • continuare alternando le compressioni toraciche e le ventilazioni di soccorso con un rapporto di 30:2; • se le ventilazione non risultano efficaci, bisogna evitare perdite di tempo e proseguire immediatamente con le compressioni toraciche valutando se ripetere o meno le ventilazioni; • se sono presenti 2 o più soccorritori, si alternano nelle compressioni toraciche, con un cambio rapido per evitare un eccessivo affaticamento; la posizione consigliata nella RCP a 2 è quella in cui i soccorritori si mettono uno davanti all’altro; il soccorritore addetto alle compressioni ne scandisce la sequenza (“10-20-27-28-29-30!”) e l’addetto alla ventilazione scandisce il numero dei cicli; dopo 5 cicli di compressioni e ventilazioni (“Quinto!”); dopo 2 minuti; il soccorritore addetto alle compressioni è stanco deve cambiare posizione, termina la serie di 30 compressioni e si sposta al capo della vittima per ventilarla, così il collega ha tutto il tempo di prendere posizione a sua volta per le compressioni toraciche. 7 - Continuare la RCP senza interruzione fino a che: • arriva il Team d’emergenza; • la vittima dà segni di ripresa della circolazione spontanea (inizia a respirare o si muove). 5 ACC INTRAOSPEDALIERO - 2° scenario SEQUENZA D’AZIONE PER IL BLS DELL’ADULTO DA PARTE DI MEDICI ED INFERMIERI MUNITI DEI PIU’ ELEMENTARI PRESIDI PER L’EMERGENZA (in aree di diagnosi e cura con carrello per l’emergenza senza DAE) 1- Accertarsi che non vi siano pericoli incombenti per se stessi e per la vittima (la sicurezza della scena non dovrebbe costituire un problema in questi casi, ma comunque va sempre presa in considerazione). 2 - Avvicinarsi alla vittima, scuoterla e chiamarla per capire se è cosciente. 3 - LA VITTIMA NON RISPONDE: • attivare immediatamente l’allarme chiedendo di allertare il Team d’emergenza telefonando al numero passante • • • 61682 62000 62153 62005 per per per per l’Ospedale l’Ospedale l’Ospedale l’Ospedale di F. di di Circolo del Ponte Cittiglio Luino • e di portare rapidamente il carrello per le emergenze, se non è già sul luogo dell’evento; • valutare rapidamente se la posizione della vittima è adatta per effettuare i passi successivi del BLS e provvedere di conseguenza (regolazione del letto in posizione RCP o supinazione a terra); • autoproteggersi indossando i guanti, se immediatamente disponibili (*); • liberare le vie aeree da eventuali ostruzioni visibili, aprendo rapidamente la bocca della vittima per la rimozione di corpi estranei, come protesi dentarie fuori sede, e ruotando lateralmente la testa per favorire la fuoriuscita di liquidi in caso di inondamento del cavo orale; per quest’ultima evenienza, servirsi di un aspiratore portatile se è immediatamente disponibile (*); • aprire le vie aeree della vittima con la manovra d’iperestensione della testa e sollevamento del mento e posizionare una cannula orofaringea (tecnica di posizionamento descritta in allegato a pag. 23), se immediatamente disponibile (*). (*) NB: questi passi possono essere perfezionati successivamente dopo l’arrivo del carrello d’emergenza sulla scena; è importante non perdere tempo nel completare la valutazione iniziale. 4 - Verificare per non più di 10 secondi se respira adeguatamente (GAS: Guarda – Ascolta – Senti), facendo attenzione a non confondere il gasping con la respirazione normale, e contemporaneamente valutare il circolo in base sia a segni di circolazione (MOTORE: MOvimenti, TOsse, REspiro) sia alla valutazione del polso carotideo. 5A - LA VITTIMA RESPIRA IN MODO ADEGUATO: • accertarsi che qualcuno abbia provveduto ad allertare il Team d’emergenza ed a portare il carrello con i presidi; • se non è controindicato, mettere la vittima nella posizione laterale di sicurezza; • iniziare o ripristinare l’ossigenoterapia con maschera Venturi 12 lt, se possibile munita di reservoir, ed ossigeno al 100% (30% in caso di BPCO) e controllare che la vittima continui a respirare. 6 5B - LA VITTIMA NON RESPIRA, MA LA CIRCOLAZIONE È PRESENTE (si muove, c’è il polso carotideo): • accertarsi che qualcuno abbia provveduto ad allertare il Team d’emergenza ed a portare il carrello con i presidi; • utilizzare i presidi per l’emergenza che ormai dovrebbero essere arrivati sulla scena in modo da posizionare la cannula orofaringea (se non si è già provveduto a farlo) e somministrare 10-12 ventilazioni per min, cioè una ogni 5-6 s, servendosi di AMBU e maschera facciale o va-e-vieni e maschera facciale collegati ad una fonte di ossigeno; la percentuale di ossigeno dev’essere 100% in tutti i casi; può essere considerata anche la ventilazione attraverso maschera tascabile (tecniche di ventilazione con pallone e maschera o con maschera tascabile descritte in allegato a pag. 23); • ricontrollare periodicamente se la circolazione continua ad essere presente. 5C - LA VITTIMA NON RESPIRA E NON HA SEGNI DI CIRCOLAZIONE: • accertarsi che qualcuno abbia provveduto ad allertare il Team d’emergenza; • iniziare la RCP con 30 compressioni del torace alternate a 2 ventilazioni: - in questo scenario è prevedibile che il soccorso venga prestato da due soccorritori addestrati, di cui quello che effettua la valutazione delle funzioni vitali alla testa della vittima assume il ruolo di team leader e, non appena rilevata l’assenza di circolazione, ordina al collega di iniziare le compressioni toraciche; - quest’ultimo effettua 30 compressioni toraciche al ritmo di minimo 100/min, cercando di ottenere ad ogni compressione un abbassamento dello sterno di almeno 5 cm ed un tempo di rilasciamento uguale a quello di compressione, e ne scandisce la sequenza (“10-20-27-28-2930!”); - appena il soccorritore addetto al massaggio cardiaco esterno ha terminato le 30 compressioni, il team leader effettua due ventilazioni in maschera e scandisce il numero dei cicli di compressioni e ventilazioni completati; dopo 5 cicli di compressioni e ventilazioni (“Quinto!”), se il team è ben sincronizzato, sono passati circa due minuti e si effettua il cambio; - se il soccorritore addetto alle compressioni è stanco e chiede di cambiare posizione, termina la serie di 30 compressioni e si sposta al capo della vittima per ventilarla, così il collega ha tutto il tempo di prendere posizione a sua volta per le compressioni toraciche senza inutili ritardi; - la RCP a due è ben coordinata e senza tempi morti se, non appena finita una serie di 30 compressioni, il soccorritore alla testa della vittima è già pronto ad insufflare, e se la compressione del torace viene ripresa non appena termina la seconda insufflazione e inizia l’espirazione; • continuare la RCP senza interruzione fino a che: - arriva il Team d’emergenza; - la vittima dà segni di ripresa della circolazione spontanea (inizia a respirare o si muove). 7 ACC INTRAOSPEDALIERO - 3° scenario SEQUENZA D’AZIONE PER IL BLSD DELL’ADULTO DA PARTE DEI MEDICI (E DEGLI INFERMIERI ACCREDITATI BLSD) (in aree di diagnosi e cura con defibrillatore semiautomatico) Manda a prendere il carrello per l’emergenza e il DAE. Allerta il team d’emergenza 1- Accertarsi che non vi siano pericoli incombenti per se stessi e per la vittima (la sicurezza della scena non dovrebbe costituire un problema in questi casi, ma comunque va sempre presa in considerazione). 2 - Avvicinarsi alla vittima, scuoterla e chiamarla per capire se è cosciente. 3 - LA VITTIMA NON RISPONDE: • attivare immediatamente l’allarme telefonando al numero passante 61682 • 62000 • 62153 • 62005 • per per per per l’Ospedale l’Ospedale l’Ospedale l’Ospedale di F. di di Circolo del Ponte Cittiglio Luino e di portare rapidamente il carrello per le emergenze con il DAE, se non è già sul luogo dell’evento; 8 • valutare rapidamente se la posizione della vittima è adatta per effettuare i passi successivi del BLS e provvedere di conseguenza (regolazione del letto in posizione RCP o supinazione a terra);• autoproteggersi indossando i guanti, se immediatamente disponibili (*); • liberare le vie aeree da eventuali ostruzioni visibili, aprendo rapidamente la bocca della vittima per la rimozione di corpi estranei, come protesi dentarie fuori sede, e ruotando lateralmente la testa per favorire la fuoriuscita di liquidi in caso di inondamento del cavo orale; per quest’ultima evenienza, servirsi di un aspiratore portatile se è immediatamente disponibile (*); • aprire le vie aeree della vittima con la manovra d’iperestensione della testa e sollevamento del mento e posizionare una cannula orofaringea (tecnica di posizionamento descritta in allegato a pag. 23), se immediatamente disponibile (*). (*) NB: questi passi possono essere perfezionati dopo l’arrivo del carrello d’emergenza sulla scena; è importante non perdere tempo nel completare la valutazione iniziale. 4 - Verificare per non più di 10 secondi se respira adeguatamente (GAS: Guarda – Ascolta – Senti), facendo attenzione a non confondere il gasping con la respirazione normale, e contemporaneamente valutare il circolo in base sia a segni di circolazione (MOTORE: MOvimenti, TOsse, REspiro) sia alla valutazione del polso carotideo. 5 A - LA VITTIMA RESPIRA IN MODO ADEGUATO: • accertarsi che qualcuno abbia provveduto ad allertare il Team d’emergenza ed a portare il carrello con i presidi; • se non è controindicato, mettere la vittima nella posizione laterale di sicurezza; • iniziare o ripristinare l’ossigenoterapia con maschera Venturi 12 lt, se possibile munita di reservoir, ed ossigeno al 100% (30% in caso di BPCO) e controllare che la vittima continui a respirare. 5B - LA VITTIMA NON RESPIRA, MA LA CIRCOLAZIONE È PRESENTE (si muove, c’è il polso carotideo): • accertarsi che qualcuno abbia provveduto ad allertare il Team d’emergenza ed a portare il carrello con i presidi; • utilizzare i presidi per l’emergenza che ormai dovrebbero essere arrivati sulla scena in modo da posizionare la cannula orofaringea (se non si è già provveduto a farlo) e somministrare 10-12 ventilazioni per min, cioè una ogni 5-6 s, servendosi di AMBU e maschera facciale o va-e-vieni e maschera facciale collegati ad una fonte di ossigeno; la percentuale di ossigeno dev’essere 100% in tutti i casi; può essere considerata anche la ventilazione attraverso maschera tascabile (tecniche di ventilazione con pallone e maschera o con maschera tascabile descritte in allegato a pag. 23); • ricontrollare periodicamente se la circolazione continua ad essere presente. 5C - LA VITTIMA NON RESPIRA E NON HA SEGNI DI CIRCOLAZIONE: • accertarsi che qualcuno abbia provveduto ad allertare il Team d’emergenza, confermando l’arresto cardiaco e l’utilizzazione del DAE; • iniziare la RCP con 30 compressioni del torace alternate a 2 ventilazioni fino all’arrivo del carrello con il DAE: - in questo scenario è prevedibile che il soccorso venga prestato da due soccorritori addestrati, uno dei quali provvede alla valutazione delle funzioni vitali ed alla rianimazione cardiopolmonare del paziente, e l’altro si preoccupa di attivare nel minor tempo possibile l’applicazione del DAE; 9 • non appena arriva il DAE, SENZA interrompe la RCP già in corso: - si posiziona il DAE alla sinistra della testa del paziente e lo si accende, - se necessario si asciuga il petto del paziente o si radono rapidamente i peli in eccesso, - si estraggono le piastre adesive dal contenitore per applicarle, controllando che non vadano a sovrapporsi a cerotti, catenine, elettrodi, pacemaker o ICD, piercing: una piastra (sternale) sul margine sternale superiore destro sotto la clavicola e l’altra (apicale) sulla linea ascellare media e a sinistra del capezzolo (circa a livello di V6), lateralmente alla mammella nella donna [altre posizioni accettabili sono: entrambi gli elettrodi sulla parete laterale del torace, uno a destra e l’altro a sinistra (biascellare); la piastra apicale nella posizione standard e l’altra sulla zona soprascapolare destra o sinistra; un elettrodo sulla parere anteriore, sul precordio, e l’altro nell’area sottoscapolare sinistra]; per l’applicazione delle piastre adesive CPR-D•padz al DAE ZOLL, si veda la nota a fondo pagina; - il DAE avverte che inizia l’analisi del ritmo; INTERROMPERE il MCE ed il soccorritore addetto al DAE assume il ruolo di team leader, mantiene un dito sul pulsante di scarica del DAE e con lo sguardo controlla attentamente il paziente e la scena impartendo le necessarie disposizioni affinché nessuno dei soccorritori o degli astanti tocchi il paziente o il letto; • se al termine dell’analisi il DAE avverte che “LO SHOCK E’ INDICATO”, immediatamente il team leader fa allontanare l’ossigeno, recita la filastrocca di sicurezza controllando che lui stesso, gli altri soccorritori e tutti gli astanti non siano esposti alla corrente elettrica, e quando il DAE avverte che è pronto per erogare la scarica preme il pulsante di shock; - dopo aver erogato lo shock, immediatamente si effettua la RCP 30:2 con 5 cicli per 2 min, da interrompere solo se il paziente mostra chiari segni di ripresa (MOvimenti, Tosse, REspiro) o arriva il team d’emergenza intraospedaliero; - al termine dei 2 min, il DAE riprende l’analisi (la RCP dev’essere interrotta durante l’analisi anche se i 5 cicli non sono stati completati); se il DAE riscontra nuovamente un ritmo defibrillabile, allora si ripete la procedura shock RCP per 2 min analisi; per evitare un eccessivo affaticamento nell’effettuazione del massaggio cardiaco, è opportuno che durante la fase di analisi i soccorritori si scambino di ruolo e posizione; • se al termine dell’analisi il DAE avverte che “LO SHOCK NON E’ INDICATO”, si prosegue con i 2 min di RCP fino all’analisi successiva, e si va avanti così fino a che il paziente non mostri chiari segni di ripresa (MOvimenti, Tosse, REspiro) o arrivi il team d’emergenza intraospedaliero. NOTA: Utilizzazione delle piastre adesive CPR-D•padz e del DAE ZOLL. I nuovi DAE ZOLL disponibili presso l’Azienda Ospedaliera sono equipaggiati con particolari elettrodi (visibili nella fig. in basso e a destra sulla copertina di questa dispensa) progettati per ottenere un miglior controllo della RCP. Essi incorporano un sensore, interposto fra le mani del soccorritore e lo sterno della vittima, in grado di rilevare la frequenza e la profondità delle compressioni toraciche. Per applicarli correttamente: 1° - posizionare il sensore esattamente sulla metà inferiore dello sterno; 2° - sfilare la protezione e far aderire la piastra sternale; 3°- sfilare la protezione e far aderire la piastra apicale (se il torace è molto ampio e la piastra apicale non raggiunge la linea ascellare media, essa può essere separata con una trazione manuale sull’apposita linea di strappo per essere fatta aderire più lateralmente). 10 Durante la RCP, il sensore rileva la frequenza e la profondità delle compressioni toraciche e invia questi dati al DAE ZOLL, sul cui display viene visualizzato un indicatore a barra: la profondità delle compressioni è corretta quando la barra si estende verso il basso tra le due linee inferiori, che rappresentano 3.8-5 cm. Se la profondità è costantemente inferiore a 3.8 cm, l’unità emette il messaggio verbale “Maggiore compressione”. Se il soccorritore risponde portando la profondità di compressione a superare i 3.8 cm, l’unità emette il messaggio verbale e di testo “Compressioni adeguate”. Inoltre, il DAE guida l’operatore nell’esecuzione delle compressioni toraciche con un metronomo: appena vengono rilevate le prime compressioni toraciche, il metronomo emette dei segnali acustici e ne regola la frequenza in base alla frequenza delle compressioni del soccorritore. Quando quest’ultima è superiore a 80/min, il metronomo emette un segnale acustico 100 volte al minuto. Quando invece la frequenza delle compressioni del soccorritore è inferiore a 80/min, il metronomo adatta la frequenza dei propri segnali acustici per aiutare il soccorritore ad aumentare le compressioni toraciche alla frequenza raccomandata di minimo 100 cp/min. NOTA BENE: Registrazione degli eventi e salvataggio dei dati. Le voci ambientali entro un raggio di 5 m, l’ECG, gli shock elettrici, la frequenza e la profondità delle compressioni toraciche: TUTTI questi dati vengono registrati in un chip del DAE dal momento della sua accensione. Poi possono essere scaricati su PC mediante una connessione IR. Poiché tutti questi dati vengono cancellati dalla memoria del DAE al momento di uno suo successivo utilizzo, è FONDAMENTALE che alla fine di ciascuna utilizzazione il DAE venga sostituito con il DAE di riserva presente nel monoblocco, per diventare a sua volta DAE di riserva non appena scaricati i dati. 11 ACC INTRAOSPEDALIERO - 4° scenario SEQUENZA D’AZIONE PER IL TRATTAMENTO AVANZATO DELL’ADULTO DA PARTE DI MEDICI ESPERTI IN ACLS (muniti di monitor defibrillatore multifunzione - oppure DAE con ECG - e presidi) 12 SEQUENZA D’AZIONE PER IL TRATTAMENTO AVANZATO DELL’ADULTO DA PARTE DI MEDICI ESPERTI IN ACLS (muniti di monitor defibrillatore multifunzione - oppure DAE con ECG - e presidi) QUATTRO POSSIBILITA’ D’INTERVENTO: A) UTILIZZAZIONE DEL MONITOR-DEFIBRILLATORE MULTIFUNZIONE (MDM) pagg. 15-21 Quando il monitor defibrillatore multifunzione è prontamente disponibile o è l’unico tipo di defibrillatore disponibile. B) UTILIZZAZIONE DEL MDM DOPO BLSD pag. 22 Quando il monitor defibrillatore multifunzione viene utilizzato dopo che il personale dell’area di diagnosi e cura ha già iniziato il BLSD con DAE. C) UTILIZZAZIONE DEL DAE CON ECG PER L’ACLS pag. 22 Quando il medico esperto in ACLS ha a disposizione solo il DAE munito di display su cui è visualizzabile la forma d’onda. D) PUGNO PRECORDIALE pag. 22 Solo su pazienti monitorizzati (FV o TV senza polso) se il defibrillatore non è immediatamente disponibile. 13 A) UTILIZZAZIONE DEL MULTIFUNZIONE (MDM) MONITOR-DEFIBRILLATORE Nota Bene: - I monitor/defibrillatori multifunzione moderni consentono di scegliere fra la modalità manuale (modo M) oppure semiautomatica (modo DAE), e la corrente erogata per la terapia elettrica è di tipo alternato (corrente bifasica; in genere 200 J per defibrillare un adulto). - Tuttavia è ancora possibile che gli operatori debbano utilizzare MDM con solo “modo M” e che erogano corrente continua (corrente monofasica: sempre 360 J per defibrillare un adulto). 1 - Accendere il MDM selezionando “defibrillazione” (modo M o DAE): la modalità NON far interrompere la RCP (presumendo che sia già in corso) mentre si applicano le piastre manuali preparate col gel conduttore oppure gli elettrodi adesivi, controllando che non vadano a sovrapporsi a peli in eccesso, cerotti, catenine, elettrodi, pacemaker o ICD, piercing: una (sternale) sul margine sternale superiore destro sotto la clavicola e l’altra (apicale) sulla linea ascellare media e a sinistra del capezzolo (circa a livello di V6), lateralmente alla mammella nella donna [altre posizioni accettabili sono: entrambi gli elettrodi sulla parete laterale del torace, uno a destra e l’altro a sinistra (biascellare); la piastra apicale nella posizione standard e l’altra sulla zona soprascapolare destra o sinistra; un elettrodo sulla parere anteriore, sul precordio, e l’altro nell’area sottoscapolare sinistra]. 2- Analisi del ritmo (in modo M o DAE): INTERROMPERE la RCP, ANALISI DEL RITMO IN CORSO: - “Shock “Shock “Shock “Shock indicato” e FV/TV sul monitor punto 3 (pag. 16) non indicato” e asistolia sul monitor punto 4 (pag. 18) non indicato” e FV fine sul monitor punto 5 (pag. 20) non indicato” e ritmo organizzato punto 6 (pag. 21) 14 3 - “SHOCK INDICATO” E FV/TV SUL MONITOR 3A - In modo M selezioniamo il livello di energia (200 J bifasica o 360 J monofasica) e dopo aver premuto il tasto di carica del condensatore aspettiamo l’avviso acustico e luminoso di carica completata; in modo DAE aspettiamo l’avvertimento di “pronto per la scarica”. 3B - Sospendiamo MCE, autoprotezione con filastrocca di sicurezza ed allontanamento dell’ossigeno eroghiamo lo shock elettrico iniziamo immediatamente la RCP 30:2 senza controllare sul monitor l’effetto prodotto dalla scarica. 3C - La RCP deve durare 2 minuti (circa 5 cicli 30:2 oppure 100 compressioni e 10-12 ventilazioni al minuto se il paziente è già intubato) e va interrotta per ricontrollare i parametri vitali solo se il paziente inizia a muoversi, tossisce, riprende a respirare spontaneamente. 3D - Durante questi primi 2 minuti di RCP (o comunque appena possibile) bisogna organizzarsi per: - verificare il funzionamento dell’accesso venoso in essere o incannulare una vena periferica evitando di interrompere la RCP o limitando l’interruzione al tempo strettamente necessario; - far preparare le siringhe con i farmaci che potrebbero essere necessari; - effettuare eventualmente l’intubazione orotracheale, evitando di interrompere la RCP o limitando l’interruzione al tempo strettamente necessario e comunque per non più di 30 secondi. 3E - Al termine dei primi 2 minuti di RCP si ripete l’analisi del ritmo (modo M o DAE): - “Shock indicato” e FV/TV sul monitor continua con 3F - “Shock non indicato” e asistolia sul monitor vai al punto 4 - “Shock non indicato” e FV fine sul monitor vai al punto 5 - “Shock non indicato” e ritmo organizzato sul monitor vai al punto 6 3F - Si ripetono le procedure sopra descritte ai punti 3A, 3B, 3C per somministrare una seconda scarica per poi ricominciare immediatamente 2 minuti di RCP, tenendo presente che prima di un’eventuale terza scarica dev’essere garantito l’accesso venoso, la preparazione dell’adrenalina e, se non è già stata effettuata, l’intubazione tracheale per effettuare la RCP asincrona (100 compressioni e 10-12 ventilazioni al minuto). 3G - Al termine della RCP per 2 minuti (o più, se sono state necessarie brevi interruzioni per la vena o l’intubazione tracheale) si ripete l’analisi del ritmo (modo M o DAE): - “Shock indicato” e FV/TV sul monitor continua con 3H - “Shock non indicato” e asistolia sul monitor vai al punto 4 - “Shock non indicato” e FV fine sul monitor vai al punto 5 - “Shock non indicato” e ritmo organizzato sul monitor vai al punto 6 3H - Prima di erogare la terza scarica, si fa somministrare da un assistente 1 mg di adrenalina ev, seguito da 20 ml di fisiologica in bolo (siringa o flebo) – in modo DAE si hanno circa 30 s a disposizione per completare l’iniezione prima di erogare la scarica, altrimenti ricomincia l’analisi del ritmo – e quindi si ripetono le procedure sopraddescritte ai punti 3A, 3B, 3C per somministrare la terza scarica e poi ricominciare immediatamente 2 minuti di RCP, con un terzo assistente incaricato di tener sollevato a 90° per 10-20 secondi il braccio attraverso la cui vena sia stata iniettata l’adrenalina. 15 3I - Al termine della RCP per 2 minuti si ripete l’analisi del ritmo (modo M o DAE): - “Shock indicato” e FV/TV sul monitor continua con 3L - “Shock non indicato” e asistolia sul monitor vai al punto 4 - “Shock non indicato” e FV fine sul monitor vai al punto 5 - “Shock non indicato” e ritmo organizzato sul monitor vai al punto 6 3L - Prima di erogare la quarta scarica, si fa somministrare da un assistente 300 mg di amiodarone diluiti in glucosata 5% ev, seguito da 20 ml di fisiologica in bolo (siringa o flebo) – in modo DAE si hanno circa 30 s a disposizione per completare l’iniezione prima di erogare la scarica, altrimenti ricomincia l’analisi del ritmo – e quindi si ripetono le procedure sopraddescritte ai punti 3A, 3B, 3C per somministrare la quarta scarica e poi ricominciare immediatamente 2 minuti di RCP, con un terzo assistente incaricato di tener sollevato a 90° per 10-20 secondi il braccio attraverso la cui vena sia stato iniettato l’amiodarone. 3M - Al termine della RCP per 2 minuti si ripete l’analisi del ritmo (modo M o DAE): - “Shock indicato” e FV/TV sul monitor continua con 3N - “Shock non indicato” e asistolia sul monitor vai al punto 4 - “Shock non indicato” e FV fine sul monitor vai al punto 5 - “Shock non indicato” e ritmo organizzato sul monitor vai al punto 6 3N - Prima di erogare la quinta scarica ed eventuali scariche successive, si fa somministrare da un assistente 1 mg di adrenalina ev, seguito da 20 ml di fisiologica in bolo (siringa o flebo) – in modo DAE si hanno circa 30 s a disposizione per completare l’iniezione prima di erogare la scarica, altrimenti ricomincia l’analisi del ritmo – e quindi si ripetono le procedure sopraddescritte ai punti 3A, 3B, 3C per erogare lo shock e poi ricominciare immediatamente 2 minuti di RCP, con un terzo assistente incaricato di tener sollevato a 90° per 10-20 secondi il braccio attraverso la cui vena sia stata iniettata l’adrenalina. L’adrenalina può essere somministrata prima di ogni shock successivo al quinto, oppure ogni due shock. La sequenza adrenalina (ogni 3/5 minuti - 1 o 2 analisi/scariche) shock RCP analisi del ritmo deve proseguire ad oltranza fintantoché continua ad esserci un ritmo defibrillabile da trattare. Nei casi di FV/TV refrattaria o ricorrente può essere somministrata un’altra dose di amiodarone: 150 mg in bolo ev, seguito da un’infusione di 900 mg nelle 24 h. In caso di FV refrattaria, se vi è il sospetto di ipomagnesiemia trova indicazione la somministrazione di magnesio solfato: 2 g in bolo ev (4 ml della soluzione al 50%). Se la FV/TV continua a persistere nonostante la terapia elettrica e farmacologica, a questo punto può anche essere escluso il malfunzionamento dell’apparecchiatura (cambiando la posizione delle piastre - da antero-anteriore ad antero-posteriore - e sostituendo le piastre od il defibrillatore stesso). 16 4 - “SHOCK NON INDICATO” E ASISTOLIA SUL MONITOR 4A - Se sul monitor si osserva una linea piatta, verificare se si tratta di un’asistolia reale controllando che le impostazioni della definizione o della sensibilità del monitor non siano state escluse e che gli elettrodi siano posizionati e collegati correttamente. Se sul monitor si osserva un ECG con ritmo agonico o asistolia con sole onde P passare direttamente al punto successivo. 4B - Iniziare o continuare immediatamente la RCP per due minuti (30:2 o 100 compressioni e 10-12 ventilazioni al minuto se il paziente è gia intubato) che va interrotta per ricontrollare i parametri vitali solo se il paziente inizia a muoversi, tossisce, riprende a respirare spontaneamente. 4C - Se non è già stato fatto, durante la RCP organizzarsi per: - verificare il funzionamento dell’accesso venoso in essere o incannulare una vena periferica evitando di interrompere la RCP o limitando l’interruzione al tempo strettamente necessario; - far preparare le siringhe con adrenalina; - effettuare eventualmente l’intubazione orotracheale, evitando di interrompere la RCP o limitando l’interruzione al tempo strettamente necessario e comunque per non più di 30 secondi. 4D - Al termine della RCP per 2 min ripetere l’analisi del ritmo (modo M o DAE): - “Shock indicato” e FV/TV sul monitor vai al punto 3 (iniziando o proseguendo con la sequenza della defibrillazione) - “Shock non indicato” e asistolia sul monitor continua con 4E - “Shock non indicato” e FV fine sul monitor vai al punto 5 - “Shock non indicato” e ritmo organizzato sul monitor vai al punto 6 4E - Far somministrare da un assistente 1 mg di adrenalina ev, seguito da 20 ml di fisiologica in bolo (siringa o flebo) e poi ricominciare immediatamente 2 minuti di RCP, con un terzo assistente incaricato di tener sollevato a 90° per 10-20 secondi il braccio attraverso la cui vena sia stata iniettata l’adrenalina. 4F - Dopo altri 2 minuti di RCP ripetere l’analisi del ritmo (modo M o DAE): - “Shock indicato” e FV/TV sul monitor vai al punto 3 (iniziando o proseguendo con la sequenza della defibrillazione) - “Shock non indicato” e asistolia sul monitor continua con 4G - “Shock non indicato” e FV fine sul monitor vai al punto 5 - “Shock non indicato” e ritmo organizzato sul monitor vai al punto 6 4G - La sequenza adrenalina (ogni 3/5 minuti - 1 o 2 analisi/scariche) shock RCP analisi del ritmo deve proseguire ad oltranza fintantoché continua ad esserci un ritmo defibrillabile da trattare. 4H - Dopo altri 2 minuti di RCP ripetere l’analisi del ritmo (modo M o DAE): - “Shock indicato” e FV/TV sul monitor vai al punto 3 (iniziando o proseguendo con la sequenza della defibrillazione) - “Shock non indicato” e asistolia sul monitor continua con 4I - “Shock non indicato” e FV fine sul monitor vai al punto 5 “Shock non indicato” e ritmo organizzato sul monitor vai al punto 6 17 4I - Continuare la sequenza adrenalina RCP analisi del ritmo (somministrando l’adrenalina ogni volta prima della RCP oppure una volta sì ed una no) cercando le possibili cause reversibili da correggere fino a che non ricompare il ROSC o cambia il ritmo o si presentano le condizioni per interrompere i tentativi di rianimazione. In particolare: - se sul monitor si osserva un tracciato piatto con sole onde P (blocco trifascicolare) va considerato il ricorso alla stimolazione elettrica transcutanea (TCP); - in caso di RCP protratta o quando l’asistolia insorga su un paziente con precedente grave acidosi metabolica, può essere considerata la somministrazione di sodio bicarbonato (“alla cieca”: dose iniziale massima 1 mEq/Kg); - la somministrazione di calcio cloruro (8-16 mg/kg ev) può essere considerata in caso di documentata e grave iperpotassiemia, ipocalcemia o tossicità da calcioantagonisti; - la somministrazione di trombolitici come alteplasi (bolo ev di 10 mg in 2 minuti, quindi 90 mg in 90 minuti) può essere considerata se si ha la prova o se si sospetta fortemente che la causa dell’arresto cardiaco sia costituita da una embolia polmonare. Poiché l’asistolia rappresenta il più delle volte una conferma della morte piuttosto che un “ritmo” da trattare, i tentativi di rianimazione possono essere sospesi (e sulla cartella clinica deve essere riportato quanto di seguito) se: Dopo almeno 20-30 minuti di RCP, persistono asistolia o un tracciato agonico sull’ECG nonostante che: 1. il controllo delle vie aeree e la ventilazione siano stati effettuati in modo adeguato; 2. siano stati applicati correttamente i protocolli ACLS di somministrazione dei farmaci e di terapia elettrica; 3. non sia stata identificata nessuna causa suscettibile di correzione. Il limite standard dei 20-30 minuti non si può applicare nel caso in cui si siano somministrati farmaci trombolitici nel sospetto di ACC da tromboembolia polmonare, dove le linee guida raccomandano di continuare la RCP per 60-90 min prima di desistere dai tentativi di rianimazione. Una RCP aggressiva e protratta oltre i limiti standard va effettuata anche nei casi in cui l’asistolia sia rilevata (per lo più in PS) su soggetti con ipotermia grave o che abbiano assunto, volontariamente o accidentalmente, dosi letali di barbiturici, benzodiazepine, calcioantagonisti, tutti fattori che aumentano le probabilità di sopravvivenza senza gravi reliquati neurologici anche dopo ACC prolungato. 18 5 - “SHOCK NON INDICATO” E FV FINE SUL MONITOR Quando si utilizza il monitor defibrillatore multifunzione in modo M, può accadere di osservare sull’ECG una traccia con soltanto piccole ondulazioni che richiederebbero un’attenta analisi (non sempre compatibile con l’emergenza delle procedure in caso di ACC) per capire se si tratta di una asistolia o di una FV “fine”, cioè a bassissimo voltaggio. Infatti, per la convenzione di Utstein, il confine fra FV “fine” ed asistolia è costituito dalla presenza o meno di onde d’ampiezza maggiore od uguale a 0.1 mV, cioè 1 mm in altezza nel tracciato registrato su carta con calibrazione standard (1 cm per 1 mV). La maggior parte degli esperti ritiene che l’asistolia non dovrebbe essere trattata con una defibrillazione empirica, giustificata dal presupposto che “peggio di così non si può”, perché lo shock potrebbe impedire la riattivazione dei “segnapassi” naturali e quindi annullare completamente ogni possibilità di recupero, e quindi le linee guida internazionali del 2005 raccomandano in questi casi di non defibrillare in caso di FV “fine” (misurata su carta col criterio sopraddetto o giudicata tale sul monitor), ma di continuare con RCP ed adrenalina per migliorare la perfusione coronarica: in tal modo l’aumento dell’ampiezza e della frequenza della FV potrà consentirne più facilmente la conversione a ritmo normale, mentre all’opposto insistere con la terapia elettrica significa danneggiare ulteriormente un miocardio già gravemente sofferente. In pratica, se sul monitor si rileva una FV con solo piccole ondulazioni, si procede come precedentemente descritto per l’asistolia al punto 4. Quando si utilizza il monitor problema non dovrebbe sussistere, riconoscere un adeguato limite del conseguenza l’operatore ad erogare defibrillatore multifunzione in modo DAE questo in quanto il software dovrebbe essere programmato per picco di asistole durante l’analisi del ritmo e guidare di o no la terapia elettrica. 19 6- “SHOCK NON INDICATO” E RITMO ORGANIZZATO SUL MONITOR Se al primo controllo sul monitor/defibrillatore multifunzione o durante i periodici controlli effettuati dopo 2 minuti di RCP durante la terapia elettrica e farmacologia di FV/TV o di asistolia si osserva la comparsa di un ritmo organizzato la prima cosa da chiedersi è se ci si trova di fronte ad una attività elettrica con ripresa della circolazione spontanea (ROSC) oppure ad una attività elettrica senza polso (PEA), e la prima cosa da fare è quella di verificare per non più di 10 secondi se il paziente respira adeguatamente (Guarda – Ascolta – Senti), facendo attenzione a non confondere il gasping con la respirazione normale, e contemporaneamente valutare il circolo in base sia a segni di circolazione quali MOvimenti, TOosse, REspiro, sia alla valutazione del polso carotideo. Due sono quindi le possibilità: (1) PEA, oppure (2) ROSC. (1) PULSELESS ELECTRIC ACTIVITY In tale evenienza l’ACLS sintomatico è praticamente quello descritto per l’asistolia al punto 4 nelle pagine precedenti, con la differenza che è da valutare l’utilità, secondo le linee guida AHA 2010, dell’uso di atropina in caso di PEA con bradicardia, e mantenendo la stessa sequenza adrenalina RCP analisi del ritmo (somministrando l’adrenalina ogni 3/ minuti prima della RCP). Ciò che fa la differenza rispetto all’asistolia è che in caso di PEA quel cuore ci invia un preciso segnale delle sue possibilità di ripresa, a patto di essere messo nelle condizioni per farlo eliminando le cause potenzialmente reversibili: Le quattro “I”: 1. Ipovolemia 2. Ipossia 3. Iper/Ipopotassiemia 4. Ipotermia Le quattro “T”: 1. Pneumotorace iperTeso 2. Tamponamento cardiaco 3. Sostanze Tossiche o 4. Ostruzione circolatoria Tromboembolica Esula dalle finalità di questa sintetica dispensa un’accurata descrizione dei provvedimenti da considerare per la diagnosi ed il trattamento aggressivo delle cause potenzialmente reversibili di ACC con PEA nell’emergenza cardiologica o traumatica. (2) ROSC : RETURN OF SPONTANEOUS CIRCULATION Nell’ipotesi più favorevole, la presenza di un ritmo organizzato si accompagna al ritorno della circolazione spontanea e la vittima dell’ACC dovrà quindi essere valutata per quanto attiene alla ripresa della respirazione spontanea ed alle sequele neurologiche dell’ACC. In considerazione dell’importanza rivestita dalle aritmie cardiache che possono precedere l’ACC o caratterizzare la fase del post-arresto si ritiene opportuno riportare in appendice i più recenti algoritmi di trattamento della bradicardia (vedi pag. 24) e della tachicardia (vedi pag. 25). 20 B) UTILIZZAZIONE DEL MDM DOPO BLSD CON DAE Se un MDM ZOLL viene utilizzato dopo che il personale dell’area di diagnosi e cura ha già iniziato il BLSD con DAE ZOLL Pro, applicando gli elettrodi con Q-CPR o piastre adesive senza Q-CPR, è possibile collegare lo ZOLL MDM agli stessi elettrodi. In tal modo si potranno sfruttare le maggiori potenzialità del MDM (eventuale pacing transcutaneo e cardioversione, oltre alla defibrillazione in modo M o DAE), anche se verrà meno la possibilità di registrare gli eventi sul DAE ZOLL Pro e di sfruttare i vantaggi degli elettrodi Q-CPR (dinamometro e metronomo) eventualmente applicati. C) UTILIZZAZIONE DEL DAE CON ECG PER L’ACLS Se il medico esperto in ACLS interviene d’emergenza in uno scenario dove è già stato applicato o si può applicare solo il DAE con display ECG (tipo ZOLL Pro), in realtà egli ha già a disposizione uno strumento completo per effettuare l’ACLS seguendo le indicazioni descritte nelle pagine precedenti per il MDM impostato in modo DAE. Non sarà possibile ovviamente procedere con il pacing transcutaneo e la cardioversione; se sono stati applicati gli elettrodi con Q-CPR, se ne potranno sfruttare i vantaggi in termini di dinamometro, metronomo e registrazione degli eventi. D) PUGNO PRECORDIALE Va considerato solo in circostanze particolari quali quelle descritte in questa sequenza: 1. il pugno precordiale NON deve essere utilizzato in caso di arresto cardiaco senza testimoni in contesto extra ospedaliero 2. un paziente è sotto monitoraggio ECG standard in PS, cardiologia, terapia intensiva od in altro reparto o ambulatorio; 3. il monitor ECG va in allarme per FV/TV ma un defibrillatore non è a portata di mano (si trova nelle vicinanze ma non è immediatamente disponibile); 4. un medico o un infermiere (quest’ultimo accreditato per eseguire tale procedura – come nel caso del DAE) rilevano che il monitor è in allarme e il paziente non dà segni di vita ed urlano che qualcuno porti immediatamente il defibrillatore; 5. nel frattempo possono somministrare un pugno precordiale con le modalità sottoindicate. Nelle linee guida europee ed in altre parti del mondo (dal 2010 anche dalla AHA) il pugno precordiale viene ritenuto utile in determinate occasioni, con un profilo di rischio più che accettabile sempre che accorrano le condizioni sopraindicate e che la manovra non ritardi la RCP o l’erogazione della scarica. In pratica, se l’arresto avviene sotto gli occhi dei soccorritori (il termine “testimoniato” non deve far pensare ad un problema di ordine legale) su un paziente monitorizzato e il defibrillatore non è subito disponibile, un colpo secco sullo sterno, somministrato entro 20-30 secondi dall’arresto, può convertire una FV/TV. Il colpo va somministrato percuotendo la metà inferiore dello sterno con il lato ulnare della mano chiusa a pugno, da un’altezza di circa 20 cm, e sollevando immediatamente il pugno dopo l’impatto. Questa semplice procedura può risultare risolutiva, soprattutto per pazienti ricoverati nel DEA o in altri reparti dell’area critica e sottoposti a monitoraggio ECG, anticipando sia pur solo di poche decine di secondi (è auspicabile) il collegamento di un defibrillatore. 21 ALLEGATI Posizionamento della cannula orofaringea a) Controllo che la misura sia giusta confrontando la lunghezza della cannula con la distanza fra l’angolo della bocca e la punta del lobo dell’orecchio sullo stesso lato del viso; b) apro la bocca del paziente, eventualmente utilizzando la manovra a dita incrociate, c) evitando di pizzicare le labbra tra denti e cannula, introduco il dispositivo tenendolo inizialmente rovesciato, con la punta che guarda il palato, d) infine ruoto la cannula di 180° mentre ne completo l’inserimento nel cavo orale, facendo attenzione a non spostare all’indietro la lingua. Tecnica di ventilazione con pallone e maschera. a) Prendo posizione dietro la testa del paziente; b) scelgo la maschera delle giuste dimensioni e controllo che all’AMBU sia collegata l’erogazione di ossigeno a 10-12 L/min; c) con una mano tengo la maschera ben aderente al volto del paziente premendo con il pollice sul versante nasale della maschera e con l’indice su quello mentoniero (in pratica, formo una “C” con le prime due dita), e con il medio, l’anulare ed il mignolo traziono il mento in alto e all’indietro (formando una “E” con le altre tre dita) in modo da iperestendere la testa; d) con l’altra mano comprimo il pallone per erogare in 1 secondo circa 6-7 ml/kg e controllo l’espansione della gabbia toracica; poi rilascio bruscamente la presa sul pallone per assicurare un corretto funzionamento della valvola e così consentire l’espirazione passiva completa ed il rigonfiamento automatico del pallone; e) se ci sono più soccorritori, mi faccio aiutare da un altro per comprimere il pallone e mi occupo unicamente di mantenere la maschera in posizione corretta con entrambe le mani. Tecnica di ventilazione con maschera tascabile. a) Prendo posizione dietro la testa del paziente; b) collego la maschera tascabile ad una fonte di ossigeno (10 L/min), c) faccio aderire bene la maschera tascabile al viso, premendo con le eminenze tenar d’entrambi i pollici sulla parte nasale della maschera e con gli indici su quella mentoniera (posizione a “C” di pollici e indice da ciascun lato), e contemporaneamente afferro con le altre dita il ramo ascendente della mandibola davanti ai lobi auricolari (posizione ad “E” delle altre dita), d) esercito una trazione verso l’alto e in avanti, in modo che l’arcata dentaria inferiore venga spostata in avanti rispetto a quella superiore, col mento sporgente, controllando che la bocca rimanga aperta sotto la maschera: e) soffio nella maschera circa 6/7 ml/kg in 1 s, in pratica fino a far espandere il torace, quindi stacco la bocca dalla maschera per consentire che il paziente espiri completamente. 22 23 24
Scaricare