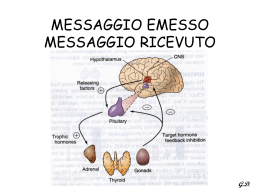
Feocromocitoma e ipertensione endocrina Ormoni della midollare del surrene • La midollare può essere considerata un ganglio del sistema nervoso simpatico che, in risposta ad una stimolazione nervosa mediata dall’acetilcolina, stimola la produzione e il rilascio di catecolamine. • È formata da grandi cellule cromaffini disposte in una rete • È formata da due tipi di cellule chiamate feocromociti – producenti adrenalina (in maggior numero) e noradrenalina – in misura minore sintetizza e secerne anche la dopamina • La maggior parte della noradrenalina circolante proviene dalle terminazioni nervose. Chimica e biosintesi • I principali prodotti della midollare del surrene sono: • Le catecolamine: adrenalina e noradrenalina • Cromoganina • ATP • Peptidi oppoidi endogeni • adrenomedullina • Le catecolamine sono sintetizzate a partire dall’amminoacido tirosina, trasportato attivamente nelle cellule, dove è sottoposto a quattro reazioni enzimatiche citosoliche per la sua conversione a adrenalina. • L’ultima reazione enzimatica avviene nel citoplasma e richiede, pertanto, che la noradrenalina lasci i granuli di secrezione attraverso un meccanismo di trasporto passivo. • L’adrenalina prodotta rientra nelle vescicole attraverso un trasporto attivo ATPmediato Rilascio di catecolamine • Il rilascio delle catecolamine è una risposta diretta alla stimolazione simpatica della midollare del surrene • Le vescicole sinaptiche contenenti le catecolamine preformate sono immagazzinate vicino alla membrana sinaptica e sono strettamente associate con i canali del Ca++ voltaggio dipendenti Trasporto e metabolismo delle catecolamine • L’emivita è breve: tra i 10 sec e i 1,7 minuti • La maggior parte delle catecolamine rilasciate circola legata all’albumina con bassa affinità • Vengono metabolizzate con due meccanismi: o ricaptazione a livello dell’assone e nuovamente secrete o metabolizzate dalle MAO, secondo meccanismo extra neuronale –rene o fegato- dalle COMT formando acido vanilmandelico e metossifeniclicole Effetti • Gli effetti sistemici delle catecolamine sono mediati dal legame ai recettori accoppiati alle proteine G • Le catecolamine rilasciate dal surrene hanno effetto a livello periferico (non attraversano la membrana ematoencefalica). • Si distinguono in effetti alfa (eccitanti) e beta inibitori Recettori • Beta 1 • Beta 2 • Beta 3 • Alfa 1 • Alfa 2 Effetti fisiologici delle catecolamine Alfa adrenergici Vasocostrizione Dilatazione iride Rilassamento intestinale Contrazione sfinteri intestinali, vescica, utero Contrazione pilomotoria, Broncocostrizione Contrattilità cardiaca Neoglucogenesi Effetti beta Vasodilatazione Aumento freq cardiaca Aumento forza miocardica Rilassamento intestinale e vescicale e uterino Broncodilatazione Calorigenesi Glicogenolisi Lipolisi. Effetti fisiologici delle catecolamine • Le catecolamine sono rilasciate come parte di una risposta allo stress per un insulto fisico o psicologico come: un’importante emorragia, una riduzione delle concentrazioni ematiche di glucosio, ferite traumatiche, interventi chirurgici o esperienze paurose. Fight or flight • Attivazione, allerta, dilatazione delle pupille, piloerezione, sudorazione, broncodilatazione, tachicardia, inibizione dell’attività della muscolatura liscia del tratto intestinale, contrazione degli sfinteri e rilascio della muscolatura uterina, glicogenolisi e lipolisi, tachicardia, vascocostrizione periferica Feocromocitoma Tumore delle cellule cromaffini caratterizzato da aumento delle catecolamine sieriche o urinarie, ipertensione arteriosa sostenuta o parossistica, cefalea, sudorazione o palpitazioni, alterazione del metabolismo. Paraganglioma • Tumori a cellule cromaffini derivati dai paragangli che possono essere sia del sistema nervoso simpatico (localizzto principalmente nel retroperitoneo o nel torace) sia parasimpatico (adiacente l’arco aortico, il collo, ma anche viscerali) • Distribuzione quasi ubiquitaria (corrispondente alla distribuzione anatomica dei paragangli) • Paragangli parasimpatici (gangli, nervi parasimpatici, metasimpatico): - giugulotimpanici - carotidei - vagali (fossa giugulare, laringei, succlavi, aorto polmonari intravagali, viscerali: es colecisti) • Paragangli ortosimpatici (catena del simpatico, gangli paravertebrali, metasimpatico) - midollare del surrene - retroperitoneo (organo di Zucherand) - mediastino posteriore - vescica - collo (rari) Epidiemologia • Raro 0,1% dei casi di ipertensione arteriosa • Colpisce in uguale misura maschi e femmine • Tra i 30 e 40 anni • Forma sporadica e familiare • Nel 90% dalla midollare del surrene, 10% altro tessuto cromaffine (paraganglioma) • Benigno nel 90% dei casi • Isolato o associato a sindromi come la MEN tipo 2, von Hippel Lindau, la neurofibromatosi tipo 1 • Mutazione del gene RET sul cromosoma 10 • L’ipertensione spesso si associa a una ridotta tolleranza al glucosio, DM tipo 2, calo ponderale, IMA dovuto a miocardite, aritmia da cardiomiopatia dilatativa Diagnosi • Sospetto clinico • Dosaggio metanefrine plasmaticho o urinarie e catecolamine plasmatiche o urinarie • Se dubbio: test di soppressione con clonidina • TC, RNM Scintigrafia con IMIBG • Cateterismo venoso arteriografia selettiva Terapia • Chirurgica: terapia di prima scelta • Medica: preoperatoria alfa bloccanti • Intraoperatoria: alfablocco, lidocaina, nitroprussiato di sodio, idratazione • Radiometabolica • antiblastica Ipertensione arteriosa da causa endocrina PA >85 diastolica, >140 sistolica 3-4% di tutti i casi di ipertensione Assenza di familiarità Comparsa prima dei 20 anni Inizio improvviso Assunzione di estrogeni, androgeni, cortisone, GH, acido glicirrizinico Primarie • Iperaldosteronismo • Eccesso di ormoni mineralattivi (DOC; corticosterone) • Feocromocitoma • Iperreninismo • Iatrogene: ac glicirrizinico Cause di ipertensione arteriosa da eccesso di mineralcorticoidi s • Iperaldosteronismo primario (adenoma, iperplasia, carcinoma o glucocorticoide sopprimibile) • Iperaldosteronismo secondario (ipertensione maligna, stenosi nefrovascolare, tumori secernenti renina, sindromi edemigene) • Eccesso di mineralcorticoidi (deficit enzimatici) Indagini nelle malattie della corticale surrenalica • 1 livello: Na, K, aldosterone ematico e urinario, attività renina plasmatica • 2 livello: desossicorticosterone, test al captopril • TC, RNM • Scintigrafia con iodocolesterolo • Cateterismo venoso surrenale bilaterale Secondarie • • • • • • • • Cushing Ipertiroidismo Ipotiroidismo Acromegalia Ipercalcemia Diabete mellito Obesità Iatrogene Clinica • Perdita di peso, tachicardia, iperidrosi, tremori (tireotossicosi) • Obesità centripeta, strie rubre, irsutismo (Cushing) • Amerorrea primaria, virilizzazione, pseudoermafroditismo (s.adrenogenitale) • Aumento di volume delle parti acrali (agromegalia) • Pallore tachicardia, tremori, ipertensione parossistica, dolori addominali (feocromocitoma) • Ulcera peptica, nefrolitiasi (iperparatiroidismo) • Nicturia, parestesie, astenia, adinamia, disturbi del visus (alcalosi da iperaldosteronismo) Cushing • Nell’80% dei pz con sindrome di Cushing si riscontra ipertensione per una inibizione da parte del cortisolo dell’azione vasodilatatrice del sistema delle chininebradichinine e delle prostaglandine • Il cortisolo inoltre stimola la produzione di renina e di angiotensinogeno, aumenta la sensibilità del cuore e dei vasi alle catecolamine e inibisce il loro metabolismo • Promuove il riassorbimento del sodio Sindrome da resistenza al cortisolo • Sindrome rara, famigliare, caratterizzata da aumento della cortisolemia, ma con ritmo circadiano normale • Nelle forme gravi provoca ipertensione arteriosa, ipopotassiemia e alcalosi metabolica • Nella donna può riscontrarsi anche un quadro di iperandrogenismo • Terapia: desametasone ad alte dosi Tumori secernenti estrogeni e androgeni • Ipertensione con ipopotassiemia • Gli steroidi sessuali ad alte dosi posssono indurre iperaldosteronismo secondario in quanto aumentano la sintesi di renina e angiotensinogeno Terapia estrogenica • Nelle donne che assumono estrogeni si può osservare un’ipertensione iatrogena con iperaldosteronismo secondario • L’ipertensione è dovuta all’aumentata sintesi epatica di angiotensinogeno e per i recettori per l’angiotensina II Iperparatiroidismo ipercalcemia • L’aumento del calcio, anche intracellulare, che si verifica nell’iperparatiroidismo determina ipertensione poiché il calcio è il principale mediatore della contrattilità vascolare • Fattore ipertensivo secreto dalle paratiroidi? Diabete mellito e obesità • Nel 50% si osserva ipertensione dovuta sia alle complicanze macrovascolari aterosclerotica e microvascolare renale sia ad un effetto dell’insulino resistenza nel diabete di tipo2 • L’iperinsulinismo determina sia un aumento del riassorbimento renale di sodio sia un aumento del tono adrenergico Acromegalia • Nel 50% si riscontra ipertensione dovuta ad un aumento del riassorbimento renale di sodio, dovuta all’insulino resistenza e agli effetti diretti del IGF1 sui vasi Tireopatie • Nel 20% dei pazienti con ipotiroidismo si ha ipertensione arteriosa soprattutto diastolica con aumento dell’attività alfa adrenergica • Ruolo del colesterolo • Nell’ipertiroidismo ipertesione sistolica con aumento della differenziale per un aumento dei recettori betadrenergici
Scaricare