UNIVERSITA‟ DEGLI STUDI DI TORINO
FACOLTA‟ DI MEDICINA E CHIRURGIA
CORSO DI LAUREA IN FISIOTERAPIA
(abilitante alla professione sanitaria di fisioterapista)
Tesi di laurea
“Percorso riabilitativo del paziente amputato di
arto inferiore con riferimento alle conseguenze
delle mine antiuomo nei Paesi in Via di Sviluppo”
Relatore:
Candidata:
Giovanna Andrina
Valentina Buscemi
ANNO ACCADEMICO 2005-2006
INDICE
INTRODUZIONE
pag.1
CAP. 1 EPIDEMIOLOGIA E PRINCIPALI CAUSE
pag. 3
DI AMPUTAZIONE IN ITALIA E NEL MONDO
1.1 Epidemiologia
pag. 3
1.1.1 Epidemiologia delle amputazioni da mine antiuomo nel mondo
1.2 Eziologia
CAP.
2
LIVELLI
pag. 6
pag. 8
DI
AMPUTAZIONE
E
pag. 11
CHIRURGIA DEL MONCONE
2.1 Amputazioni sotto il ginocchio
pag. 12
2.2 Amputazioni di ginocchio
pag. 16
2.3 Amputazioni sopra il ginocchio
pag. 18
2.4 Indicazioni all‟amputazione per patologia
pag. 24
2.5 Tecniche chirurgiche di amputazione
pag. 25
CAP. 3 LE PARTI DELLA PROTESI
3.1 Componentistica per le protesi transfemorali
pag. 28
pag. 31
3.1.1 L’invaso
pag. 31
3.1.2 Sistemi di fissazione
pag. 35
3.1.3 Il ginocchio
pag. 38
3.1.4 Moduli strutturali
pag. 47
3.1.5 Il piede
pag. 48
3.1.6 Rivestimento estetico
pag. 51
3.1.7 Protesi per disarticolazione di ginocchio
pag. 51
3.1.8 Protesi per amputazione transcondiloidea e di Gritti
pag. 52
3.1.9 Protesi per amputazione transfemorale
pag. 53
2
3.2 Componentistica per le protesi per amputazioni transtibiali
pag. 55
3.2.1 Sistema di costruzione esoscheletrico
pag. 55
3.2.2 Sistema di costruzione endoscheletrico
pag. 56
3.2.3 Protesi per amputazione di Syme
pag. 57
3.2.4 Protesi per amputazione transtibiale
pag. 57
3.3 La costruzione di una protesi modulare per amputazione
pag. 61
transfemorale
3.4 Allineamento protesico
pag. 63
3.5 Tipi di protesi
pag. 65
pag. 68
3.5.1 Osseointegrazione
CAP. 4 IL TRATTAMENTO RIABILITATIVO
pag. 69
4.1 Il lavoro multidisciplinare
pag. 69
4.2 Fase post-chirurgica
pag. 71
4.2.1 Valutazione
pag. 71
4.2.2 Obiettivi
pag. 76
4.2.3 Strumenti
pag. 76
4.3 Fase pre-protesica
pag. 80
4.3.1 Obiettivi
pag. 80
4.3.2 Strumenti
pag. 80
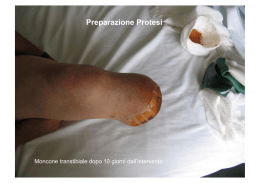
4.3.3 Il moncone
pag. 89
4.4 Fase protesica
pag. 94
4.4.1 Valutazione
pag. 94
4.4.2 Obiettivi
pag. 96
4.4.3 Interventi riabilitativi dopo la consegna della protesi
pag. 97
4.4.4 Interventi riabilitativi preparatori al gesto deambulatorio
pag. 100
4.4.5 Difetti del cammino da evitare
pag. 108
Pag. 111
3
CAP. 5 ASPETTI PSICOLOGICI
5.1 Reinserimento sociale e sportivo
pag. 113
CAP. 6 CASI CLINICI
pag. 114
BIBLIOGRAFIA prima parte
pag. 118
CAP. 7 LE MINE ANTIUOMO
pag. 120
7.1 Un problema su scala mondiale
pag. 120
7.1.1 Le ONG
pag. 121
7.1.2 La mina: un ordigno semplice
pag. 121
7.1.3 I costi umani
pag. 122
pag. 122
7.1.4 I costi sociali
7.2 Effetti sulla persona
pag. 124
7.3 Mine action
pag. 127
CAP. 8 ASSISTENZA PRIMARIA E CHIRURGIA
8.1 Esame sistematico generale
pag. 128
pag. 129
8.1.1 Lo shock
pag. 129
8.1.2 Il triage
pag. 130
8.2 Indicazioni generali all‟amputazione
pag. 131
8.3 Aspetti patologici delle lesioni degli arti
pag. 132
8.4 Considerazioni sull‟intervento
pag. 133
pag. 134
8.4.1 Amputazioni specifiche
8.5 La medicazione
pag. 135
pag. 135
8.5.1 Revisione del moncone
4
CAP. 9 IL TRATTAMENTO RIABILITATIVO
pag. 136
9.1 Fase post-chirurgica
pag. 136
9.2 Quale riabilitazione nei PVS
pag. 137
9.2.1 La qualità della vita nelle persone disabili
pag. 138
9.2.2 Servizi di fisioterapia nei PVS
pag. 139
9.2.3 Finalità e modalità del trattamento riabilitativo: un nuovo
pag. 140
approccio
9.3 Il progetto riabilitativo nel paziente amputato
pag. 142
9.4 Fase pre-protesica
pag. 144
pag. 144
9.4.1 Valutazione
pag. 145
9.4.2 Strumenti
9.5 Fase protesica
pag. 147
CAP. 10 COME MINE ACTION ASSISTE I PVS
pag. 149
10.1 La costruzione delle protesi
pag. 150
10.2 La reintegrazione sociale
pag. 153
10.2.1 L’esperienza dell’ICRC in Afghanistan
pag. 154
10.2.2 L’esperienza di Emergency in Iraq
pag. 155
10.3 Un‟eredità mortale
pag. 159
CAP. 11 LE ESPERIENZE DI ALCUNI
pag. 160
FISIOTERAPISTI
CONCLUSIONI
pag. 167
ABSTRACT
pag. 169
BIBLIOGRAFIA E SITOGRAFIA seconda parte
pag. 171
5
INTRODUZIONE
All‟interno della tesi verrà mostrato il percorso riabilitativo di un paziente
amputato di arto inferiore prendendo in considerazione il Nord (che
comprende i paesi industrializzati) e il Sud del mondo (che interessa i Paesi in
Via di Sviluppo: Paesi africani, il sud America e alcuni Paesi asiatici).
Le differenze tra questi due contesti sono notevoli: nel primo caso il paziente
usufruisce di considerevoli vantaggi grazie alla disponibilità economica del
proprio Stato, come lo sviluppo di una chirurgia d‟elezione, centri riabilitativi
specializzati e protesi di alto livello tecnologico al fine di ottenere interventi
sempre più mirati e personalizzati, nel secondo caso, invece, il paziente si
trova a vivere in un contesto di povertà in cui le condizioni sociali,
economiche e sanitarie sono più critiche a causa dei conflitti bellici in atto o
da poco conclusi. In questo caso le autorità locali, spesso delegando, sono
affiancate da Organizzazioni Non Governative (ONG) per la costruzione di
ospedali e centri riabilitativi.
Qui le condizioni chirurgiche sono precarie e spesso esiste un unico modello
protesico per
ogni
tipo d'amputazione
e
di
paziente;
manca
la
multidisciplinarietà del personale cosicchè il paziente subirà consistenti
difficoltà nella reintegrazione all‟interno della sua comunità.
Attraverso questo lavoro dedicherò una prima parte al trattamento
riabilitativo, dalla fase acuta all‟inserimento sociale all‟interno di un contesto
socio-economico agiato come l‟Italia, anche grazie all‟esperienza di tirocinio
svolta presso il presidio Maria Adelaide dell‟Azienda Ospedaliera CTO-CRFM.adelaide di Torino.
Successivamente, nella seconda parte della tesi presenterò un excursus sulle
ragioni dell‟utilizzo delle mine nei Paesi in Via di Sviluppo (o PVS), sulle
loro conseguenze sia medico/riabilitative che sociali e sulle possibilità di
6
intervento e di recupero oggi esistenti. Infine, ho scelto di inserire delle
esperienze concrete di lavoro attraverso tre questionari di mia elaborazione
proposti ad alcuni fisioterapisti che hanno lavorato presso PVS diversi, con lo
scopo di far emergere alcune problematiche e differenze peculiari che si
possono incontrare in tali contesti.
Gli obiettivi di questa tesi sono da un lato, evidenziare gli elementi essenziali
che il fisioterapista deve possedere per poter impostare il piano di trattamento
e dall‟altro far conoscere quanto gli elementi culturali e il contesto possano
incidere sul percorso riabilitativo, quale sia l‟importanza del nostro intervento
con i pazienti amputati da cause belliche e quali siano le priorità e i principali
fattori di cui tener conto in una situazione di povertà e di diversità culturale,
utilizzando tutte queste conoscenze come strumenti
un‟eventuale esperienza nei PVS.
7
formativi
per
CAP.
1
EPIDEMIOLOGIA
E
PRINCIPALI
CAUSE
DI
AMPUTAZIONE IN ITALIA E NEL MONDO
1.1 EPIDEMIOLOGIA
Volendo presentare un breve prospetto epidemiologico sulle cause di
amputazione e sulla loro incidenza rispetto alla popolazione italiana, si può
affermare che fino agli anni '80 si è registrato un significativo incremento di
questa patologia di cui il 96,5% riguardava l'arto inferiore. Lo sviluppo dei
numerosi metodi conservativi, l‟avvento delle terapie antibiotiche, gli
interventi di plastica ossea e cutanea e i continui progressi della chirurgia
vascolare, hanno oggi notevolmente ristretto le indicazioni all‟amputazione.
Inoltre, nel corso degli anni nei paesi industrializzati, è variato anche il peso
dei fattori causali dell‟amputazione: infatti è diminuito in numero di amputati
traumatici mentre è aumentato quello degli amputati geriatrici da cause
vascolari. Questo dato è dovuto a più fattori come l‟aumento della durata
della vita media della popolazione e la notevole incidenza delle patologie
cronico-degenerative dell‟apparato cardio-vascolare date da cattive abitudini
di vita ed alimentari. Oggi, il 70% delle amputazioni sono causate da malattie
vascolari ed infettive (61-70 anni), il 22% da traumi (21-30 anni) come
incidenti stradali o domestici, il 5% da tumori (11-20 anni) ed il 3% da
malformazioni congenite (fig.1). 1
malattie vascolari
5% 3%
traumi
22%
tumori
70%
malformazioni
congenite
1
Dati del Ministero della Salute
8
Fig.1: incidenza delle cause di amputazione
L’amputato, quindi, nei paesi industrializzati è di norma anziano, con età
superiore ai 65 anni e spesso affetto da patologia vascolare.
Anche i fattori socio-economici influenzano la percentuale di amputazione: si
è rilevato, infatti, che le popolazioni con un livello socio-economico più basso
assieme alla popolazione di fumatori hanno più frequentemente subito
l'intervento di amputazione.
Analizzando inoltre il quadro geo-politico a livello mondiale, si osservano
principalmente due zone del mondo con caratteristiche opposte: esiste l‟area
corrispondente
ai
paesi
occidentali,
economicamente
agiati
e
tecnologicamente sviluppati che vivono in periodi di pace e un‟area
corrispondente ai paesi poveri, in via di sviluppo (PVS), in cui spesso è in atto
una guerra o in cui sono forti le ripercussioni di un conflitto più o meno
recente. Il numero di amputati varia in queste due zone, ma le differenze più
evidenti non riguardano la sfera quantitativa di per sé, ma il campo eziologico
di questa patologia. Purtroppo non sono molti i dati statistici a disposizione
per uno studio approfondito che possa rappresentare la situazione reale perché
in molti PVS non è presente un sistema organizzativo sanitario in grado di
classificare gli interventi necessari all‟assistenza delle persone bisognose di
aiuto.2 Il valore dell‟età media di queste popolazioni è basso e le malattie
vascolari hanno un‟incidenza nettamente inferiore in quanto la maggior parte
delle persone non raggiunge l‟età in cui esse possano incidere pesantemente
sulla vita dell‟individuo.
La causa predominante è invece traumatica, solitamente di natura bellica e i
soggetti più colpiti sono i giovani e i bambini.
2
Si veda, in relazione a questa tematica, la sezione relativa all‟epidemiologia delle amputazioni da mine nel
paragrafo 1.1.1.
9
Mettendo a confronto i paesi industrializzati come l‟Italia e gli USA e i PVS
si può affermare che in Italia:
sono oltre 9000 l’anno le amputazioni di arto inferiore;
le amputazioni transfemorali rappresentano circa il 35% del totale delle
amputazioni di arto inferiore.
Il rapporto tra amputazioni transfemorali e transtibiali è circa 4 ad 1,
notevolmente superiore rispetto agli altri paesi europei e del Nord
America.
Negli USA3:
si ha un‟incidenza annua di casi di amputazioni di arto inferiore che va
dai 30 mila ai 60 mila soggetti con una tendenza in aumento.
Lo stesso dato lo conferma uno studio portato a termine nel 2003 dal Centro
Scientifico dello stato della Louisiana (USA) che stima, inoltre, che in tutto il
mondo vi siano annualmente dai 200 ai 500 milioni di nuove amputazioni e
che circa l‟85% di queste sono di arto inferiore, la maggior parte PVS per
cause belliche o traumatiche.
Nei PVS:
tra le principali cause delle amputazioni traumatiche, le mine antiuomo
si annoverano il primato: esse uccidono ogni anno 15000 persone,
soprattutto civili e ne feriscono altrettanti: tra 20 e 30 mila ogni anno;
tra un decennio si pensa che ci saranno circa 250000 amputati a causa
delle mine. Potrebbero essere anche molti di più, dato che solo in
Angola ci sono già 100000 amputati.
Infine, un‟analisi retrospettiva, condotta su 720 pazienti feriti dalle
mine, suggerisce un tasso globale di amputazione del 28%. Quindi
un‟alta percentuale di feriti è costretto a sottoporsi ad un intervento di
amputazione.
3
Secondo i dati riportati dall‟Acta Chirurgica Belgica dell‟anno 2002.
10
1.1.1 Epidemiologia delle amputazioni da mine antiuomo nel mondo
Disseminate in quasi tutti i paesi in guerra o usciti da conflitti armati, le mine
sono presenti in ben 90 paesi in quantità incredibili, tra sessanta e cento
milioni, pronte ad esplodere al minimo tocco. Dieci paesi (Afghanistan,
Angola, Bosnia Herzegovina, Cambogia, Croazia, Eritrea, Iraq-Kurdistan,
Mozambico, Somalia e Sudan) totalizzano circa la metà di tutte le mine
disseminate nel mondo. Tuttavia, molti altri Stati, pur con un numero
inferiore, vivono la stessa situazione di impraticabilità dei territori a causa
della presenza diffusa di tali ordigni ( fig. 2).
Fig.2: cartina dei paesi più minati al mondo
Anche la minaccia di una sola mina non identificata, infatti, può rendere
inagibile un‟intera area.
Nel 2000-2001, la maggior parte delle vittime delle mine e degli ordigni
esplosivi sono state principalmente in Afghanistan, Angola, Birmania,
Cambogia, India, Iraq-Kurdistan, con altre significative situazioni in Cecenia,
Iran, Etiopia, Sri Lanka e Vietnam.
Nell’ultimo biennio sono state nuovamente usate mine antipersona in 23
conflitti da quindici governi e da almeno 30 gruppi di ribelli armati.
11
Inoltre, i dati disponibili indicano che:
- gli uomini giovani e di mezza età rappresentano tra il 75 ed il 90% delle
vittime delle mine;
- sebbene in alcuni casi particolari i bambini (con meno di 15 anni) si trovino
esposti ad un rischio molto alto, questi rappresentano tra il 5 ed il 15% delle
vittime;
- le donne colpite, invece, sono tra il 5 ed il 10%.
Quindi, in base ai dati riportati dai vari istituti di ricerca e statistica, i pazienti
che annualmente vanno incontro ad amputazione nei paesi occidentali sono
affetti da patologie vascolari e sono spesso anziani, mentre nei PVS la causa
principale è quella traumatica, spesso da ordigni bellici e riguarda soprattutto
giovani adulti.
12
1.2 EZIOLOGIA
Come già accennato in precedenza, le patologie che portano con maggior
frequenza all‟amputazione sono le vasculopatie, i traumatismi, le patologie
tumorali e le malformazioni congenite.
Vasculopatie
Spesso sono causa di amputazione le vasculopatie accompagnate da ischemia
e non trattabili con ricostruzione vasale o con altre terapie.
Nella maggior parte dei casi la vasculopatia è anche associata ad altre
patologie cronico-degenerative sistemiche che sono l‟insufficienza cardiovascolare che può provocare l‟infarto, il diabete con le sue complicanze
(retinopatia diabetica, neuropatia periferica, nefropatia diabetica), disturbi
respiratori.
Le patologie vascolari che più frequentemente portano all‟amputazione sono:
- l‟arteriopatia cronica ostruttiva periferica su base aterosclerotica che
consiste nell‟ispessimento delle pareti vasali in seguito ad una loro alterazione
della struttura legata al deposito di minerali e grassi con conseguente
riduzione del lume vasale;
- la vasculopatia diabetica: il diabete è una malattia metabolica causata da una
iposecrezione di insulina da parte delle cellule β del pancreas; a lungo andare
accelera il processo arterosclerotico a livello dei grandi vasi (es. aorta) e crea
un danno ai piccoli vasi arteriosi con conseguenti ulcere a livello dei piedi che
tendono a non guarire e ad evolversi in gangrena;
- Morbo di Burger: è una patologia infiammatoria che colpisce maggiormente
l‟albero arterioso periferico determinando occlusioni vasali; l‟eziologia è
sconosciuta ma il fumo di sigaretta è un fattore predisponente;
- aneurisma: è una dilatazione della parete vasale che può sia diventare
soggetta a rotture con conseguenti emorragie sia rallentare il flusso sanguigno
favorendo il ristagno ematico e la formazione di trombi; tali trombi possono
13
obliterare l‟albero arterioso a valle specialmente a livello del cavo popliteo e
del triangolo della scarpa;
- trombo-embolie: si tratta di trombi formati da agglomerati di piastrine che a
seguito di lesioni della parete vasale cercano di riparare al danno. Il trombo
rischia di embolizzare provocando ischemia nel territorio irrorato dall‟arteria
occlusa.
Traumatismi
In generale, tra le cause principali si possono includere i traumi da
schiacciamento (incidenti stradali, domestici, sul lavoro, agricoli) o traumi da
colpi da arma da fuoco o da cause belliche come le mine antiuomo che
portano a estese lesioni ossee, dei tessuti molli e a infezioni molto gravi.
L‟amputazione può essere post-traumatica se viene eseguita subito dopo il
trauma o post-chirurgica se eseguita dopo il fallimento dell‟intervento
ricostruttivo.
Nei paesi occidentali, generalmente il paziente è un giovane adulto con
amputazione monolaterale e buone condizioni generali che spesso richiedono
elevate esigenze funzionali ed estetiche per la costruzione della protesi.
Nei paesi colpiti dalla guerra, invece, il paziente è quasi sempre un giovane
adulto o un bambino con amputazione mono o bilaterale (a seconda del tipo di
mina calpestata) con scarse condizioni generali di salute e complicazioni date
dall‟interessamento di altri organi colpiti.
Neoplasie
Le neoplasie sono patologie caratterizzate da una proliferazione cellulare
incontrollata.
I
tumori
che
portano
inevitabilmente
alla
scelta
dell‟amputazione sono primitivi e maligni tra cui i tumori ossei, cutanei,
vascolari e a partenza dal sistema nervoso periferico.
14
Essi colpiscono prevalentemente la fascia di età giovanile ed il sesso
maschile. Esistono anche tumori secondari che sono metastasi di tumori
primitivi situati in altre sedi come nella prostata, mammella, tiroide, polmone,
rene, vescica; raramente però necessitano di indicazione di amputazione o
rimozione a causa dell‟ormai già diffuso processo metastasico.
Malformazioni congenite
Le malformazioni congenite sono spesso causate da alterazioni genetiche,
fattori tossici ed infettivi in epoca pre-natale o fattori teratogeni durante il
parto; le malformazioni più frequenti sono:
l‟amelia: assenza totale di un arto
focomelia: assenza del segmento prossimale di una arto
amimelia: assenza del segmento distale di un arto.
15
CAP.
2 LIVELLI DI AMPUTAZIONE
E
CHIRURGIA
DEL
MONCONE4
Al fine di definire correttamente un adeguato piano di trattamento, è
fondamentale conoscere il livello di amputazione (fig. 3 e 4); questo dato è
importante perché ad ogni livello corrispondono determinate caratteristiche
del moncone. Il concetto di livello ideale di amputazione era significativo
quando era fornibile un solo tipo di protesi in legno che garantiva il recupero
della deambulazione. Il progredire della tecnologia, specialmente nei paesi
industrializzati, ha messo a disposizione componenti che consentono la
fornitura di protesi tali da poter rispondere alle diverse richieste funzionali ed
estetiche per diversi livelli.
ffig
Fig. 3 e 4: principali livelli di amputazione dell‟arto inferiore visti sul piano frontale e
sagittale
4
A partire da questo capitolo fino al cap. 6 si farà riferimento alle conoscenze relative ai paesi
industrializzati.
16
2.1 AMPUTAZIONI SOTTO IL GINOCCHIO
Parziali di piede5
- Dita: è un‟amputazione che non pone molti problemi a livello funzionale.
- Metatarsale: si asporta l‟intero raggio (dito, testa e diafasi metatarsale); la
funzionalità viene mantenuta.
- Transmetatarsale: cade a livello del terzo medio della diafasi metatarsale.
Il vantaggio di questa amputazione, frequente nelle infezioni di pazienti
diabetici, è quello di conservare la lunghezza scheletrica.
- Di Lisfranc: corrisponde ad una disarticolazione tarso–metatarsale che
segue appunto la linea di Lisfranc, passante per questa articolazione.
- Di Chopart: disarticolazione medio-tarsica che attraversa le articolazioni
talo-navicolare e calcaneo–cuboidea.
- Di Pirogoff: si sezionano la tibia ed il perone al di sopra dell‟interlinea
articolare della tibio-tarsica e, dopo l‟asportazione dell‟astragalo, si modella e
si adatta il tubercolo del calcagno sulla superficie di sezione ossea. Il
moncone arrotondato così ottenuto può sostenere il peso corporeo anche senza
protesi.
- Di Boyd: si asportano tutte le ossa del tarso ad eccezione del calcagno che
viene fissato nella pinza malleolare. È un‟amputazione che si utilizza per
patologie congenite.
Totali di piede
- Amputazione di Syme
E‟ una disarticolazione di caviglia; si asportano le ossa tarsali e si rimuovono
le proiezioni malleolari. La Syme trova indicazione:
nelle malformazioni in cui vi è un‟assenza della tibia o del perone;
5
Dal momento che le principali cause delle amputazioni parziali del piede sono patologie vascolari e il
diabete, ho deciso di citare soltanto i diversi livelli che si possono incontrare per non rendere ostica la lettura
e al fine di soffermarmi successivamente sulle amputazioni più frequenti da cause traumatiche.
17
nella patologia diabetica, come livello d‟elezione, quando possibile;
nella patologia traumatica come correttivo di una pregressa
amputazione a livello della Chopart in cui il moncone è posto in
equinismo a causa dell‟azione prevalente del tricipite surale.
Per quanto riguarda la chirurgia, nell‟amputazione di Syme, la resezione ossea
viene
eseguita
a
livello
immediatamente
sovramalleolare.
Scopo
dell‟intervento è la costruzione di un moncone che consenta all‟amputato di
muoversi senza alcun apparecchio.
Nelle amputazioni traumatiche viene usata la tecnica osteomioplastica: i
muscoli che vanno suturati sono il gemello mediale, estensori del piede,
gemello laterale. Il ponte osseo che si realizza fra tibia e perone consente una
ripartizione ottimale del carico fra apice ed epifisi tibiale. La dismetria di
circa 9 cm che si crea limita la capacità di spostamento, per cui sono possibili
solo percorsi limitati.
L‟asse vascolare (data dalle vene posteriori che possono provocare un
moncone bleu) e lo SPI (sciatico popliteo interno), che può provocare una
sensazione di arto fantasma doloroso, in corrispondenza della spinta
posteriore sono protetti solo dalla cute e sottocute per cui sono
particolarmente soggetti alla pressione.
Inoltre, sono a rischio di conflitto anche lo SPE (sciatico popliteo esterno) e il
perone che entra in contatto doloroso con l‟invasatura quando è più lungo
della tibia e quando diventa mobile perché si lacera la membrana interossea.
Di gamba
-Amputazione transtibiale
Diversamente dall‟amputazione di Syme, si distinguono tre livelli di sezione,
superiore, medio ed inferiore anche se l‟amputazione ideale prevede la
18
sezione6 tra il terzo superiore e medio della tibia (tab. I). Il moncone si presta
perfettamente alla fornitura di una protesi con una buona cosmesi.
La sezione della tibia e del perone deve essere allo stesso livello; quando
quest‟ultimo è più lungo il carico non è possibile e il moncone è doloroso
dapprima perché si lacera la membrana interossea, poi perché diventa
sintomatica la sindesmosi tibio-peroneale superiore.
Solitamente il limite massimo di resezione del moncone tibiale corrisponde
all‟inserzione del tendine rotuleo, indispensabile per l‟estensione attiva;
questo tipo di amputazione non permette il carico diretto sul moncone.
Qualora sia possibile si tende sempre ad effettuare l‟amputazione transtibiale
per conservare l‟articolazione del ginocchio che permette una buona
meccanica ambulatoria.
I monconi troppo corti, di 6-7 cm, sono di difficile protesizzazione poiché
manca la membrana interossea che provoca un divaricamento tra perone e
tibia per l‟azione del bicipite femorale determinando un contatto doloroso con
l‟invaso durante la fase di oscillazione del cammino.
Di contro, anche monconi troppo lunghi hanno le loro controindicazioni a
causa di una difficoltà nella guarigione della ferita con rischio di ischemia.
Dal punto di vista chirurgico, frequentemente viene eseguita: la resezione
malleolare per eliminare la bulbosità; la tenodesi del tendine d'Achille, del
tibiale anteriore e dell‟estensore delle dita per mantenere finalizzati i muscoli;
la fissazione del guscio con punti transossei per assicurare un rapporto stabile
con la protesi.
Il lembo miocutaneo posteriore, sagomato a becco di clarino, è più lungo di
circa 10 cm del lembo anteriore in modo da poterlo ribaltare su di esso. Il suo
tessuto molle distale è costituito dai gemelli; il soleo viene asportato a causa
dell‟insufficiente irrorazione e per la presenza di un plesso venoso a rischio
di trombizzazione post-operatoria.
6
Si effettua a 12-15 cm dalla linea articolare del ginocchio, all‟altezza dei gemelli, i quali essendo molto
vascolarizzati, permettono una facile e buona realizzazione della cicatrice.
19
Tab. I: livelli di amputazione a confronto
SYME
TRANSTIBIALE
Lunghezza costante; dispendio energetico Lunghezza variabile; dispendio energetico
costante
inversamente proporzionale alla lunghezza
Carico terminale
Carico terminale solo nei monconi
corti
Protesi non necessaria per brevi percorsi
Protesi sempre necessaria
Estetica problematica distalmente per la Estetica problematica prossimalmente
bulbosità
per le prese condiliche
Prestazioni limitate; non è applicabile la Prestazioni di ottimo livello legate all‟uso di
vasta gamma di piedi dinamici disponibili una vasta gamma di piedi dinamici a
per la transtibiale
restituzione di energia anche per sport
agonistici
20
2.2. AMPUTAZIONI DI GINOCCHIO
Le amputazioni nella regione del ginocchio costituiscono un'importante
alternativa all‟amputazione diafisaria di femore.
Disarticolazione di ginocchio
La disarticolazione di ginocchio è l‟amputazione, tra quelle che interessano il
femore, che, lasciandolo integro, offre i maggiori vantaggi funzionali. Essa,
però, a differenza che all‟estero, in Italia è praticata pochissimo come
evidenziano i 22 casi annui sulle circa 4100 amputazioni dell‟arto inferiore
(dalla transtibiale alla disarticolazione d‟anca).
Vengono asportati tibia e perone, si seziona il femore a livello della gola
intercondiloidea e si conservano il tendine rotuleo, la rotula e la zampa d‟oca.
Il tendine rotuleo è suturato ai monconi dei legamenti crociati in modo da
mantenere un buon ancoraggio per l‟inserzione del quadricipite.
I vantaggi di questo livello soprattutto per l‟amputato geriatrico risiedono:
- nella lunghezza della leva che riduce il dispendio energetico e nel
mantenimento del fisiologico equilibrio muscolare grazie alla
conservazione sia delle lunghezze che delle inserzioni distali
fisiologiche che rendono più agevole e meno faticoso il controllo della
protesi;
- nella possibilità di un carico apicale che evita il ricorso all'appoggio
ischiatico, così mal sopportato dal paziente geriatrico a causa
dell‟ipotrofia degli ischiocrurali; il moncone risulta completamente
gravabile distalmente in quanto si utilizza la superficie inferiore dei
condili femorali normalmente abituata al carico terminale;
- nella migliore vestibilità della protesi;
- nella base d‟appoggio che è ampia, notevolmente più estesa rispetto
alla tuberosità ischiatica utilizzata nell‟amputazione transfemorale (fig.
5).
21
Fig. 5: basi d‟appoggio differenti a seconda del livello d‟amputazione
Grazie
alla
completa
gravabilità
del
moncone,
un
paziente
con
un'amputazione bilaterale alle ginocchia è in grado di camminare sui
monconi, quindi, si può muovere liberamente in casa senza protesi.
Inoltre, la conservazione integrale dei condili femorali, consente di impiegarli
efficacemente come mezzo di contro-discesa dell‟invasatura. Pertanto, questa
non necessita, quale mezzo di sospensione, né di cinghie o bretelle, né di
sistemi a tenuta pneumatica. Non serve l‟appoggio ischiatico nell‟invasatura:
l'anca conserverà totalmente la sua mobilità.
Dal punto di vista chirurgico, i menischi vengono lasciati se i loro legami con
la capsula articolare non sono stati interrotti. Inoltre, i nervi tibiale e peroneo
comune vengono in un primo tempo lasciati lunghi e poi recisi di netto al di
sopra dei condili.
La patella viene conservata e inserita nella incisura tra i due condili.
L‟intervento chirurgico è poco cruento non comportando resezioni ossee e
muscolari.
22
2.3 AMPUTAZIONI SOPRA IL GINOCCHIO
Di coscia
- Amputazione transcondiloidea
Essa rappresenta un‟importante alternativa alla disarticolazione di ginocchio,
ugualmente funzionale se le parti molli non sono sufficienti per una copertura
dell‟apice senza tensioni. Fintanto che la sezione trasversale corre attraverso i
condili, la superficie di carico non sarà più piccola che nella disarticolazione
del ginocchio o lo sarà solo in modo minimo (fig.6).
La gravabilità dell'estremità del moncone però diminuisce proporzionalmente,
ma resta tuttavia notevole fintanto che la sezione passa attraverso l‟osso
spongioso. Essa, tuttavia, diminuirà velocemente non appena l'amputazione
avverrà prossimalmente al condilo.
Fig. 6: i numeri 1-2-3 indicano le possibilità di sezione
Per quanto riguarda la chirurgia, durante la resezione ossea, il piano ottenuto
rimane parallelo al suolo, gli spigoli vengono arrotondati accuratamente per
circa 5 mm, soprattutto dorsalmente. La rotula viene generalmente asportata
per guadagnare lunghezza per le parti molli.
- Amputazione tipo Gritti
La tecnica di Gritti consiste nel sezionare il femore nel piano di passaggio fra
metafisi e diafisi. La dimensione della superficie di appoggio è inferiore
rispetto alla disarticolazione di ginocchio ed alla transcondiloidea. Tuttavia,
anche in questo caso, si può realizzare il carico terminale completo.
23
Il metodo di Gritti è quindi indicato nel caso in cui non sia possibile
un'amputazione transcondiloidea. Al pari di questa, presenta ancora alcuni
vantaggi funzionali, rappresentati dalla lunghezza della leva e dal carico
apicale. La minore lunghezza del moncone rispetto alla disarticolazione di
ginocchio, consente di utilizzare anche alcuni ginocchi per protesi
transfemorale aumentando, quindi, le possibilità di scelta funzionale (tab. II).
Lo svantaggio principale della tecnica è rappresentato dalla perdita della
forma "a pera" del moncone e, quindi, dalla maggiore difficoltà tecnica di
ancorare stabilmente una protesi.
Il metodo di Gritti è indicato:
- quando non è possibile un‟amputazione transcondiloidea;
- quando il paziente ha delle richieste funzionali realizzabili solo con
l‟adozione di componenti protesiche, il cui inserimento, nell‟amputazione
transcondiloidea, determinerebbe un notevole abbassamento del centro
articolare protesico rispetto al controlaterale, con alterazione dell‟asse di
simmetria corporeo.
Nelle amputazioni causate dalle mine antiuomo, però, sia quella di Gritti che
la transcondiloidea che la disarticolazione di ginocchio spesso non si possono
effettuare a causa del carattere d‟urgenza dell‟intervento e delle gravi
lacerazioni che l‟esplosione provoca all‟arto inferiore.
Tab. II: 2 livelli di amputazione a confronto
Gritti-Stokes
-Muscoli integri
Diafisaria
-La massa e l‟efficienza muscolare
diminuiscono con il livello
-Braccio di leva lungo
-Braccio di leva corto
-Dispendio energetico costante
-Dispendio energetico in progressivo
aumento con il livello
-Carico terminale completo
-Carico quasi totale sulla tuberosità
ischiatica
24
-Calzata della protesi agevole
-Calzata della protesi problematica
Dal punto di vista chirurgico, la tecnica di Gritti consiste nel sezionare il
femore nel piano di passaggio fra metafisi e diafisi ed applicare la
rotula7sezionata a livello dell‟equatore. La fusione tra rotula e femore avviene
in tempi brevi trattandosi di due superfici di osso spugnoso. La presenza della
rotula non è determinante per il carico apicale.
- Amputazione diafisaria o transfemorale
L'amputazione a livello transfemorale (o della diafisi femorale) porta ad un
accorciamento, in alcuni casi anche rilevante, del femore con conseguente
riduzione del braccio di leva utilizzabile per controllare la protesi; inoltre, la
perdita di due articolazioni (la tibio-tarsica ed il ginocchio) porta ad una
diminuzione pari al 12-15% circa della massa corporea con conseguente
spostamento del centro di gravità verso l‟emicorpo integro.
Il trasferimento del carico (peso corporeo) sull‟invasatura della protesi
avviene prevalentemente tramite la tuberosità ischiatica provocando elevati
valori pressori su di essa. Pertanto, per ridurre questa concentrazione di carico
è importante distribuirlo sia sulla completa superficie del moncone, sia sulla
sua parte terminale. L‟ottenimento di questo risultato è legato in primo luogo
alla tecnica chirurgica adottata e, successivamente, ad un‟idonea tecnica di
costruzione dell‟invasatura.
La lunghezza ottimale del moncone transfemorale si colloca al terzo medio
della coscia (fig. 7). A questo livello è possibile ottenere un moncone con un
buona ricopertura dell‟apice e con un buon braccio di leva, sufficientemente
equilibrato8 con riferimento all‟azione degli adduttori e abduttori.
7
La cui metà anteriore è ancora connessa al tendine del quadricipite.
L‟equilibrio è dato dalla sutura degli adduttori con il tensore della fascia lata e del vasto laterale e retto
anteriore con gli ischiocrurali.
8
25
Tuttavia, monconi di lunghezza maggiore non comportano particolari
difficoltà nella protesizzazione, anzi, consentono l‟aumento del braccio di
leva.
Per poter applicare la maggior parte dei ginocchi protesici senza che questi
comportino dismetria in posizione seduta rispetto al ginocchio controlaterale,
è conveniente prevedere almeno una differenza di 10-12cm (fig. 8) dalla rima
articolare del ginocchio.
Fig. 7: amputazione del terzo
Fig. 8: amputazione del terzo distale
medio della coscia
Monconi di lunghezza inferiore al terzo medio, possono comportare una
crescente difficoltà nella costruzione e nell‟allineamento dell‟invasatura
rispetto agli altri componenti protesici a causa dello squilibrio muscolare tra
adduttori e abduttori e tra flessori ed estensori di coscia che provoca una
deviazione del moncone:
- sul piano frontale il moncone assume un atteggiamento in abduzione
per l‟azione dei muscoli pelvi-trocanterici non più contrastata dagli
adduttori;
- sul piano sagittale è l‟ileopsoas che prevale sugli estensori portando il
moncone in flessione.
26
A tutto ciò vanno aggiunti come fattori complicanti: l'età, le condizioni
generali spesso scadenti, la bilateralità dell'amputazione quando questa é
presente.
Dal punto di vista chirurgico, l‟amputazione diafisaria si può effettuare a
livelli diversi: superiore, medio ed inferiore (terzo prossimale, terzo medio ,
terzo distale) a seconda del livello di sezione. 9
Durante l‟intervento i vasi principali e di medio calibro vengono recisi e legati
distalmente, i nervi sono sezionati prossimalmente, trazionati verso il basso e
legati in un muscolo in modo che la cicatrice non possa provocare neurinomi
dolenti.
Le tecniche di amputazione più utilizzate sono l‟osteomioplastica e quella dei
due lembi con un angolo di 70-90° (vedi fig. 7) in cui l‟osso viene sezionato
1-2 cm distalmente all'angolo tra i due lembi; si ottengono così le proporzioni
necessarie per la sua copertura senza tensioni. È importante che la
protesizzazione, in seguito agli attriti, non allontani i lembi muscolari
dall'osso a causa di una scorretta costruzione protesica.
Nella tecnica osteomioplastica, l'ancoraggio transosseo dei residui muscolari
ha lo scopo di unire tra loro i lembi muscolari e di fissarli all'estremità ossea
del moncone. In tale modo viene offerto al residuo del muscolo un sostituto
all‟inserzione muscolare persa e si riduce lo squilibrio muscolare.
All’anca
-Disarticolazione d’anca
Prevede l‟asportazione in toto del femore, anche se di solito viene lasciato in
sede il femore prossimale, ossia la testa per dare stabilità alla protesi e per
evitare la presenza di una cavità inestetica visibile. Il lembo posteriore più
ampio del gluteo è ribaltato in avanti e suturato al lembo anteriore residuo
degli adduttori. Il risparmio dei muscoli glutei è importante per la funzione
9
L‟amputazione transfemorale è molto frequente nei pazienti vasculopatici.
27
protettiva degli organi addominali da seduti e di supporto per la protesi.
Durante l‟intervento il nervo sciatico, dopo essere stato liberato, viene reciso
di netto prossimalmente al tetto acetabolare.
Sopra l’anca
-Emipelvectomia o transpelvica: la rimozione comprende l‟arto inferiore e
l‟ileo o parti di esso; si possono avere tre tipi di resezione :
1. disarticolazione sacro-iliaca
2. lateralmente alla sacro-iliaca risparmiando il piccolo margine ileale
3. a livello dei forami sacrali
Il risparmio della muscolatura glutea, che si sutura agli addominali, serve
come copertura degli organi della cavità addominale.
-Emicorporectomia
o
translombare:
è
un‟amputazione
altamente
invalidante, poiché prevede l‟asportazione del retto e della vescica. A seguito
di tale intervento, il paziente riporterà una colonstomia.
Gli ultimi tre livelli sono indicati raramente a meno che non siano necessarie
per la presenza di neoplasie maligne delle ossa o delle parti molli dell‟arto
inferiore oppure a causa di infezioni o ischemie.
28
2.4 INDICAZIONI ALL‟AMPUTAZIONE PER PATOLOGIA
- Vasculopatia: età: geriatrica, malattia: sistemica, possibile bilateralità,
decadimento progressivo, richieste funzionali ridotte, livello: regione del
ginocchio, protesi: affidabile, facile da indossare, componenti: leggere.
- Trauma: età: giovanile-adulta, malattia: monolaterale, richieste funzionali
elevate e richieste estetiche, livello: determinato dal trauma, protesi: con
prestazioni elevate, componenti: anche pesanti ed ingombranti.
In generale, la possibilità del recupero funzionale e il dispendio energetico
diminuisce esponenzialmente quando il livello dell‟amputazione si avvicina
alla radice dell‟arto e con la bilateralità della lesione (tab. III):
1. amputazioni bilaterali fino al livello transtibiale (di lunghezza utile)
sono ancora compatibili con il ritorno ad una buona autonomia
funzionale anche in età avanzata;
2. con un'amputazione bilaterale transfemorale l‟entità del recupero è
inversamente proporzionale all‟età del paziente, tanto che, se questo è
geriatrico, la deambulazione risulterà limitata solo a brevi tratti;
3. una
disarticolazione
d‟anca
bilaterale,
rarissima,
permette
un‟autonomia molto limitata con notevole dispendio di energia;
4. in un‟amputazione transfemorale al piccolo trocantere si utilizza una
protesi per disarticolazione dell‟anca, a causa della eccessiva riduzione
della leva necessaria per l‟articolazione dell‟anca.
Tab.III: RAPPORTI TRA LIVELLO DI AMPUTAZIONE, CONSUMO
ENERGETICO NEL CAMMINO E BARICENTRO
Livello amputazione
Consumo energetico
Baricentro
(soggetto sano: S2)
Amputato di gamba
>50%
L4-L5
Amputato di coscia
> 100%
L3-L4
Biamputato di coscia
> 400%
D12
29
2.5 TECNICHE CHIRURGICHE DI AMPUTAZIONE
Generalmente l‟indicazione all‟amputazione è la perdita irreparabile
dell‟apporto ematico di un arto che, per malattie o per traumi, non può
sopravvivere poichè il suo apporto nutrizionale è venuto meno; esso diviene
allora non solo inutile ma anche pericoloso per la vita perché le sostanze
tossiche prodotte dalla necrosi dei tessuti si diffondono in tutto l‟organismo.
La chirurgia ha il compito di creare un moncone che sia il più possibile adatto
a ricevere ed utilizzare in modo efficiente e funzionale la protesi. Il primo
passo si compie proprio in sede di intervento chirurgico: anche se esistono
molteplici tecniche, la regola generale è quella di conservare al massimo la
lunghezza ed il tessuto sano soprattutto se il paziente è anziano. Infatti, oltre
che alla lunghezza del moncone si può agire sulla quantità dei tessuti molli
(ove è consentito), sul bilanciamento dei muscoli agonisti e antagonisti e sulla
posizione della cicatrice.
In base alle condizioni di intervento si distinguono tre casi:
1. amputazione d‟urgenza
2. amputazione ritardata
3. reamputazione e revisione di cattivi monconi
1) La chirurgia d‟urgenza interessa particolarmente i pazienti traumatici; di
solito, il paziente arriva in sala operatoria in pericolo di vita rischiando lo
shock ipovolemico. L‟attenzione del chirurgo non va al moncone, ma alla
salvaguardia della sopravvivenza del soggetto. Unica limitazione è la fretta.
2) L‟amputazione ritardata, effettuata per lo più nei pazienti vascolari
rappresenta l‟ultimo intervento possibile e di vitale importanza dopo i
tentativi di tenere sotto controllo la patologia attraverso la terapia medica. In
caso di trauma, invece, il chirurgo opta per l‟amputazione quando vi sono
sostanziali difficoltà di fissazione e consolidamento delle fratture e
riparazione di vasi e nervi. Questa modalità permette di studiare nei minimi
dettagli l‟intervento e la qualità del moncone che si otterrà.
30
3) Il reintervento è previsto quando il moncone osseo è troppo lungo e
comprime la cute sottostante, in caso di cicatrici retraenti o quando ci sono
masse cutanee in eccesso o neurinomi dolorosi.
Inoltre, le amputazioni possono essere di due tipi: chiuse o aperte. Le
amputazioni chiuse sono eseguite in un solo atto operatorio mentre le
amputazioni aperte si eseguono in due o più atti chirurgici nei quali si
provvederà ad un rimodellamento del moncone e ad una chiusura definitiva
della ferita. L‟amputazione aperta viene utilizzata in casi dove si hanno ferite
infette conseguenti a traumi importanti, con necrosi estesa e notevole
contaminazione di sostanze estranee, come nelle lesioni da mine antiuomo
(vedi cap. 9). Dopo 10-14 giorni, la ferita sarà pronta per una sutura ritardata.
La scelta del metodo da utilizzare dipende da molti fattori (segmento
interessato, tipo di lesione, disponiblità delle parti molli). Tra i metodi di
amputazione più usati ricordiamo:
- metodo circolare o a ghigliottina: prevede una recisione dei tessuti allo
stesso livello creando così un moncone conico che provoca serie difficoltà
alla protesizzazione; è stato oggi abbandonato;
- metodo ellittico: l‟incisione è obliqua di 45˚ rispetto all‟asse dell‟arto e a
forma di ellisse, deriva dalla tecnica circolare e consente di avere dei tessuti
molli più abbondanti con cui ricoprire l‟apice del moncone osseo;
- metodo ovalare a racchetta: l‟incisione avviene secondo un triangolo
isoscele con vertice prossimale; è molto usato nelle disarticolazioni;
- metodo a lembi: questo metodo si suddivide in tre sottotipi; il metodo a
lembo unico in cui si crea un solo lembo cutaneo o muscolo–cutaneo e con
cui si riveste l‟intera area di sezione; il metodo a due lembi uguali prevede la
creazione di due lembi ognuno dei quali deve essere uguale a metà del
diametro all‟altezza dell‟amputazione; nel metodo a due lembi disuguali uno
dei due lembi è maggiore dell‟altro in modo che la cicatrice si trovi spostata
rispetto all‟apice;
31
- metodo osteomioplastico: è il metodo più utilizzato oggi poiché permette di
prevenire gran parte delle complicanze che tendono a instaurarsi in seguito ad
amputazione mediante gli altri metodi chirurgici. Questo metodo prevede che
l‟osso venga rivestito con il periostio in modo da limitare la formazione di
osteoni, che i muscoli agonisti ed antagonisti vengano recisi ad una lunghezza
e suturati insieme con una tensione tale da prevenire squilibri muscolari, che i
nervi siano alloggiati in apposite nicchie ossee o muscolari in modo da
contenere lo sviluppo di eventuali neurinomi e che la cicatrice si trovi in zone
non sottoposte a carico. I muscoli vengono sezionati l‟un l‟altro e al periostio
del margine dell‟osso sezionato (mioplastica) o all‟osso stesso (miodesi).
Infine, nell‟eseguire un‟amputazione, vengono seguiti alcuni principi
fondamentali, al fine di ottenere un moncone ben cicatrizzato e funzionale:
- livello chirurgico: l‟amputazione viene eseguita ad un livello ben
cicatrizzabile ed è totalmente asportato l‟evento patologico;
- lembi cutanei: il moncone viene ricoperto con un mantello di cute la quale,
deve essere mobile e con normale sensibilità. Non ha notevole importanza
dove andrà a formarsi la cicatrice, quanto che essa non sia aderente all‟osso
sottostante perché questa renderebbe molto difficile l‟applicazione di una
protesi;
- muscoli: solitamente vengono sezionati circa 5 cm al di sotto della sezione
ossea di modo che, poi, possano retrarsi;
-
nervi: i nervi vengono trazionati delicatamente all‟esterno della ferita
chirurgica e tagliati di netto in modo che, poi, l‟estremità si retragga
all‟interno del moncone;
-
segmenti ossei: vengono evitati eccessivi scollamenti del periostio ed
eventuali irregolarità ossee sono asportate quando non sono ben circondate da
parti molli;
-
drenaggi: dopo aver chiuso la ferita chirurgica, vengono applicati dei
drenaggi che, solitamente, saranno rimossi dopo 48-72 ore.
32
CAP. 3 LE PARTI DELLA PROTESI
La protesi è composta da alcuni elementi, tutti scelti in conformità a vari
fattori quali:
le condizioni psico-fisiche generali del soggetto
lo stato e la lunghezza del moncone
il numero e la mobilità delle articolazioni residue
la condizione mono o bilaterale della menomazione
la presenza di patologie invalidanti associate
l‟età
l‟attività lavorativa e le esigenze del paziente
le condizioni ambientali in cui sarà utilizzata la protesi
l‟evoluzione tecnologica dell‟industria protesica
Il concetto cardine del moderno approccio riabilitativo è la personalizzazione
che, in questo caso, si manifesta nella selezione specifica dei componenti
protesici sul singolo amputato.
Al fine di orientarsi nel mondo dell‟industria protesica è utile, però, una
classificazione che semplifichi
la complessità e la varietà delle possibili
componenti da applicare sulla protesi; per questo motivo, si possono
distinguere innanzitutto i tipi di protesi in due grandi famiglie a seconda del
sistema costruttivo utilizzato: la prima composta da protesi esoscheletriche o
tradizionali, e la seconda da protesi endoscheletriche o modulari.
- Le esoscheletriche, utilizzate maggiormente fino agli anni ‟60 e oggi quasi
completamente abbandonate, sono caratterizzate da una struttura portante
esterna e rigida, realizzata in legno o resina e da eventuali elementi articolari.
E‟ possibile utilizzare questo tipo di protesi in amputazioni di coscia con
moncone medio-corto, mentre è scarsamente indicato in caso di monconi
lunghi di coscia perché le dimensioni del ginocchio determinerebbero una
notevole ipermetria di una coscia rispetto alla controlaterale. L‟invaso è
generalmente di tipo classico con forma quadrangolare ad appoggio ischiatico
33
e fissazione con cintura in vita. Le ginocchia sono monoassiali, costruite in
legno o resina con meccanismi in acciaio ricoperte in plastica rigida e possono
essere bloccati o permettere il solo movimento di flesso-estensione. Il piede
viene costruito articolato se il ginocchio è bloccato in estensione ed è nonarticolato se il ginocchio è libero.
Benchè siano molto robuste e richiedano poca manutenzione, queste protesi
non sono in grado di soddisfare le esigenze di molti pazienti, soprattutto dei
giovani, in quanto non possiedono una vasta gamma di scelta per gli elementi
protesici articolari10 e non permettono l‟applicazione di alcune componenti
più sofisticate quali ammortizzatori, rotatori o strutture elastiche che
pemettano una migliore funzionalità della protesi. Sono strutture nel
complesso molto pesanti e non si prestano ad una buona cosmesi. Tuttavia
sono ancora prese in considerazione se richieste espressamente dal paziente o
per protesi da bagno, per l‟igiene personale, per le protesi da lavoro qualora il
paziente svolga un‟attività che possa danneggiare facilmente il materiale
cosmetico o le componenti metalliche11.
- Le protesi endoscheletriche furono introdotte a partire dal 1965; solo dagli
anni „80, però, si introdussero le leghe leggere di alluminio, titanio, fibre di
carbonio, che a parità rispetto all‟acciaio, hanno un peso molto ridotto
influendo positivamente sul consumo energenitco e permettendo un maggiore
utilizzo della protesi senza affaticamento. In questi anni, tali protesi hanno
sostituito quelle tradizionali; esse sono composte da una struttura portante
scheletrica, formata da moduli tubulari e articolazioni, connessi tra loro per
mezzo di sistemi di giunti a quattro viti che permettono di posizionare,
regolare e cambiare i componenti protesici in modo semplice e veloce.
L‟importante innovazione che questo sistema introduce rispetto a quello
esoscheletrico consiste nel Sistema Registrabile di Allineamento presente sia
10
11
Sono disponibili al massimo tre tipi di ginocchi.
Pesca, agricoltura, edilizia, officine meccaniche.
34
a
livello
del
piede
che
dell‟invasatura;
esso
risulta
costituito
dall‟accoppiamento tra “modulo di collegamento a 4 viti” e nucleo piramidale
del “componente continuo” (invasatura, ginocchio, piede) e consente lo
spostamento di quest‟ultimo nel piano frontale e sagittale secondo movimenti
di flesso-estensione e ab-adduzione agendo su due viti di registrazione alla
volta. Così i vari componenti risultano velocemente assemblabili e
intercambiabili in relazione alle varie esigenze del momento; inoltre diventa
molto più semplice modificare l‟allineamento delle varie parti della protesi
per ottenere l‟assetto ottimale (vedi paragrafo 3.4) .
Oggi, le protesi modulari sono le più utilizzate per i seguenti motivi:
- la rapidità di assemblaggio, di intercambiabilità e allineamento delle
componenti;
- la variabilità e l‟ottima funzionalità delle articolazioni disponibili;
- l‟ottima qualità della cosmesi;
- la notevole riduzione di peso complessivo della protesi.
In generale nelle protesi per amputazione di questo tipo si possono
distinguere:
- invasatura (per le amputazioni transtibiali e sopra il ginocchio)
- ginocchio (per quelle sopra il ginocchio)
- moduli di collegamento invasatura /ginocchio–piede
- sistemi di fissazione del moncone all‟invaso
- piede protesico
- cosmesi
In aggiunta possono essere utilizzate anche componenti protesiche speciali
che migliorano la funzionalità della protesi: il rotatore di torsione (può essere
inserito a livello dell‟invasatura o del piede), il rotatore statico ( viene inserito
tra invasatura e ginocchio).
35
3.1 COMPONENTISTICA PER LE PROTESI TRANSFEMORALI
3.1.1 L’invaso
L‟invaso è la cavità che ospita il moncone. Una buona invasatura è
fondamentale per la riuscita della protesizzazione perché svolge delle funzioni
ben precise: non solo protegge e contiene il moncone, essendone a contatto,
ma soprattutto permette il movimento e il controllo della protesi e quindi può
essere considerata come il suo motore.
Qualora l‟invaso non sia completamente aderente alla parte residua dell‟arto o
indossarlo provochi dolore, il paziente potrebbe non tollerarlo ed entrare in
una condizione di rifiuto per la protesi, rendendo l‟intervento riabilitativo più
lungo e complesso. Per questo motivo, vi è la necessità di una ripetizione
precisa della forma del moncone per utilizzare nel modo migliore gli appoggi
fisiologici e garantire un corretto carico. Tra moncone e protesi, infatti, esiste
una relazione indissolubile e i cambiamenti dell‟uno riflettono sulle
prestazioni dell‟altro.
In base alla tipologia di appoggio ischiatico si distinguono due tipi di
invasature:
1) quadrilatera in resina o polipropilene e quadrilatera con telaio di sostegno
aperto in polipropilene;
2) a contenimento ischiatico in resina o polipropilene.
- Invaso quadrilatero o tradizionale: ci si riferisce all‟aspetto dell‟invaso
osservato sul piano trasversale; la sua forma consente di avere il suo asse
maggiore disposto in senso medio-laterale. In esso si possono distinguere
quattro pareti il cui orientamento varia a seconda dell‟anatomia del moncone:
la parete anteriore, più alta, ha lo scopo di evitare lo spostamento del
moncone in avanti e di mantenere l‟ischio sopra il suo appoggio; la zona
mediale non deve esercitare pressione sul perineo quando il paziente cammina
36
o sta in piedi; la parete laterale, più alta, ha lo scopo di fare sì che l‟amputato
non oscilli durante la marcia ma conservi una buona capacità di adduzioneabduzione dell‟arto; si crea così una controspinta a livello antero-laterale della
coscia che può causare una compressione dei vasi femorali incidendo
negativamente sul trofismo del moncone soprattutto in pazienti a cui sia stato
precedentemente posizionato un by-pass a questo livello.
Sulla mensola posteriore piatta orizzontale poggiano la tuberosità ischiatica e
i muscoli glutei. L‟appoggio ischiatico quindi, non è incluso nell‟invaso ma è
esterno e fa sì che debba sostenere la maggiorparte del carico, incrementando
così il rischio di insorgenza in questa zona di dolore al carico sulla protesi ed
UDD (ulcere da decubito). La restante porzione di moncone non è in contatto
con l‟invaso con il rischio che si crei un certo grado di movimento del
moncone all‟interno dell‟incasso (effetto pseudoartrosi). L‟interno è formato
da una superficie irregolare caratterizzata da rientri e salienze. Le rientranze
servono ad esercitare pressione su determinate aree di tessuto molle al fine di
aiutare a sopportare il peso del corpo, mentre le salienze evitano pressioni
eccessive sui muscoli in contrazione, tendini e punti ossei prominenti:
anteriormente, è presente una protuberanza sul triangolo femorale e un canale
per il retto femorale; un altro canale è disposto medialmente per il tendine
dell‟adduttore lungo.
Questo tipo di invaso viene impiegato principalmente in casi in cui non si
possa utilizzare un incasso a contatto totale cioè quando il trofismo muscolare
e la funzionalità circolatoria sono scarse o il soggetto abbia difficoltà ad
indossare una protesi a contatto totale. I materiali utilizzati per la costruzione
di questo tipo d‟invaso sono: resina, materiali termomodellabili, carbonio e
fibra di vetro.
- Invaso a contenimento ischiatico: a partite dagli anni „80 fu introdotta una
nuova forma di invasatura per amputati transfemorali; questa era ovale in
37
senso antero-posteriore, caratterizzata dal contenimento dell‟ischio e quindi,
dell‟appoggio ischiatico, al suo interno, diversamente da quanto avviene
nell‟invasatura quadrilaterale.
L‟invasatura basata sul principio del contenimento dell‟ischio fu presentata
col nome SCAT-CAM (Skeletal Contoured Throchanteric-Controlled
Alignement Method) (fig. 9). Questo acronimo sta ad indicare un‟invasatura
con un accentuato contatto totale e un‟accentuata presa sopra trocanterica che
permette di mantenere il femore addotto consentendo quindi un miglior
controllo dell‟allineamento tra invasatura e componenti protesiche.
I principi su cui si basa questo tipo di invasatura sono in sintesi:
▪ bloccaggio del moncone grazie al mantenimento all‟interno dell‟invasatura
delle tre prominenze ossee della tuberosità ischiatica, del grande trocantere e
del ramo ischiatico;
▪ mantenimento del femore in adduzione fisiologica grazie alla forma ovale
dell‟invasatura ed alla presa sopra trocanterica alta;
▪
maggiore ed uniforme distribuzione del carico sulle parti molli del
moncone che riduce le sollecitazioni sulla tuberosità ischiatica
▪ riduzione della contro spinta antero-prossimale particolarmente importante
negli amputati vascolari.
Fig. 9: visioni della sezione trasversale dell‟invaso CAT-CAM e dell‟invaso quadrilaterale
38
L‟invaso a contenimento ischiatico, inoltre, comporta un utilizzo più efficace
dei muscoli flessori dell‟anca, come il quadricipite, grazie al maggior spazio
che si ha all‟interno dell‟invasatura in senso antero-posteriore.
Lo svantaggio principale che comporta è rappresentato dai lunghi tempi di
lavorazione e dal costo più elevato a causa della tecnica costruttiva più
complessa; inoltre si richiedono varie invasature di prova e continue
modificazioni della stessa prima di giungere al prodotto definitivo.
La tecnica di costruzione dell‟invasatura è molto elaborata. Per questo è
importante realizzare in modo accurato il modello di gesso negativo che deve
essere testato accuratamente col paziente in carico.
Di norma l‟invasatura è realizzata a pareti flessibili.
L‟invasatura a contenimento ischiatico risulta essere adatta anche per casi di
monconi difficilmente protesizzabili:
- monconi inferiori al terzo prossimale e di forma conica;
- monconi che non possono subire sollecitazioni concentrate in un‟area
ristretta come quella della tuberosità ischiatica;
- monconi che non tollerano eccessive sollecitazioni nella zona mediale
ischio-pubica;
- monconi di amputati vascolari che necessitano di ridurre la controspinta
anteriore nella zona in cui passano i fasci vascolari femorali e sono
presenti cicatrici di by-pass.
L‟ancoraggio dell‟invasatura, la quale riproduce in maniera molto accurata la
morfologia del moncone, è permesso dall‟aderenza di quest‟ultima al
moncone attraverso il sistema detto a suzione o a sospensione pneumatica o a
depressione (vedi paragrafo 3.1.2). Un altro metodo di ancoraggio è dato
dall‟utilizzo di moderne cuffie con ancoraggio terminale (fig. 10).
La deambulazione che offre questo tipo di struttura è più efficiente rispetto
alla tradizionale, soprattutto a velocità maggiori; è utile nei pazienti attivi e
nei soggetti con deficit del medio gluteo.
39
Infine, si possono distinguere due tipi di invasature anche secondo i materiali
di costruzione:
1. il tradizionale laminato in plastica rigido
2. la più recente termoplastica flessibile
1) L’invaso a pareti rigide è in plastica ma è possibile aggiungere un inserto
come protezione maggiore al moncone, anche se riduce il contatto intimo tra
arto e protesi. È spesso realizzato in schiuma di polietilene.
2) L’invaso flessibile è composto da due strutture separate: l‟invaso sottile,
trasparente, pieghevole, in termoplastica modellata a vuoto con funzione di
contenimento del moncone e di trasmissione del carico e un telaio rigido di
sostegno in fibra di carbonio che contiene la struttura precedente e trasferisce
il carico alla protesi. Rispetto all‟invasatura classica rende possibile un
alleggerimento del sistema protesi riducendone il peso del 12-15%; consente
inoltre di migliorare l‟esterocettività per via dello spessore sottile delle pareti
e della loro flessibilità. Permette una migliore dissipazione del calore e una
migliore adattabilità dell‟invaso alle variazioni volumetriche del moncone
durante le contrazioni muscolari che fanno muovere la protesi.
Viene consigliata in casi particolari come pazienti geriatrici, pazienti
praticanti sport e quando si ha l‟apice del moncone dolente al contatto con
l‟invasatura. È una tecnica realizzabile molto più velocemente di quelle
tradizionale rigida a discapito, però, dei costi molto elevati e quindi non
accessibili a tutti.
3.1.2 Sistemi di fissazione
Parallelamente al tipo di invaso si sceglie il sistema di fissazione ritenuto più
idoneo. Per definire l‟idoneità di un sistema di fissazione è importante
valutare:
la sua possibilità di contenere il moncone e ridurre l‟effetto
pseudoartrosi;
40
le possibilità del soggetto di vestire autonomamente la protesi senza
eccessivo dispendio energetico;
eventuali problemi di trofismo o vascolarizzazione del moncone.
Essi permettono di mantenere l‟invaso a contatto con il moncone e quindi di
sostenere l‟intera protesi nella fase di lancio, che altrimenti si sfilerebbe a
causa dell‟azione della forza di gravità e delle forze d‟inerzia.
I principali sistemi di fissazione sono:
- Sistema di tenuta a depressione (a sospensione pneumatica o a suzione):
attualmente è il più utilizzato nelle amputazioni di coscia; viene impiegato
con monconi con buon trofismo e pazienti in grado di indossare
autonomamente la protesi assumendo la posizione eretta senza appoggi in
carico monopodale sull‟arto sano; questo sistema di sospensione prevede che
nella parte infero-laterale dell‟invaso si trovi una valvola unidirezionale che
permette la fuoriuscita dell‟aria e ne impedisce l‟ingresso all‟interno
dell‟invaso. Il paziente calza la protesi utilizzando un tubolare di cotone; una
volta infilata la protesi, il paziente sfila il tubulare tramite la valvola sul fondo
dell‟invaso e successivamente, caricando sulla protesi in stazione eretta,
espelle l‟aria dall‟invaso e chiude la valvola. In questo modo si crea una
differenza pressoria all‟interno dell‟invaso che provoca un contatto totale con
il moncone. Questo sistema di tenuta garantisce un miglior controllo della
protesi durante tutte le fasi del cammino ed assicura la distribuzione uniforme
del carico su tutta la superficie del moncone. L‟utilizzo del sistema a suzione
è controindicato nel caso in cui il moncone soffra di problemi di drenaggio
venoso e/o linfatico con tendenza all‟edema.
- Sistema a baionetta: è composto da una cuffia in gomma morbida o
materiali più confortevoli quali il silicone, lo stirene, e l‟uretano sul cui apice
è posto un perno che si va ad inserire in un apposito aggancio a baionetta
posto sul fondo dell‟invaso. Le cuffie consentono di ridurre notevolmente le
sollecitazioni nelle zone più critiche d'appoggio e sulle sporgenze ossee, di
41
risolvere il problema della sudorazione, delle allergie o della sensibilizzazione
del moncone ai materiali di costruzione dell‟invaso; migliorano inoltre la
tollerabilità al carico in particolari situazioni come ad esempio in monconi
con esiti di ustioni o facilmente ulcerabili. Questo sistema è indicato per
pazienti anziani, con particolari difficoltà ad indossare autonomamente una
protesi con tenuta a suzione, permettendo invece di indossare la protesi in
posizione seduta (fig. 10).
Fig. 10: sistema di fissazione a baionetta
- Presa sovracondiloidea: è un sistema di fissazione che viene utilizzato
principalmente in caso di amputazione di gamba e di disarticolazione di
ginocchio.
- Sistema Air-Contact: è costituito da un sistema di camere d‟aria, al massimo
tre, che si dispongono tra l‟invasatura flessibile e il telaio di sostegno. Le
camere si possono gonfiare e sgonfiare a seconda delle esigenze; in tal modo
esercitano delle pressioni diverse sul moncone che permettono di mantenerlo
nella posizione desiderata o di assecondare la dilatazione dello stesso in
alcuni momenti della giornata. Viene utilizzato nella costruzione di invasi per
protesi sportive o in invasi per disarticolazioni di ginocchio per permettere la
fissazione sovracondiloidea.
- Altri sistemi di sospensione comprendono bretelle, coscialini, cinture che si
utilizzano quando non è possibile utilizzare gli altri sistemi di ancoraggio o in
associazione ad essi quando non sono sufficienti sia in caso di amputazioni di
coscia e disarticolazione d‟anca (bretelle, cinture, fasce addominali), sia in
caso di amputazione di gamba (coscialini).
42
3.1.3 Il ginocchio
Il ginocchio è un‟articolazione essenziale per il ciclo del passo e influenza
maggiormente le prestazioni della protesi.
I ginocchi attualmente più utilizzati sono dei sistemi meccanici passivi,
azionati da particolari movimenti del moncone che, effettuati all‟interno
dell‟invasatura, comandano il grado di flesso-estensione dell‟articolazione. Il
sistema del ginocchio, in tutte le amputazioni sopra il ginocchio, deve
garantire la stabilità in posizione statica eretta, nella fase di appoggio della
deambulazione e deve guidare il movimento della parte distale della protesi
durante la fase di lancio del passo.
Inoltre, insieme alle altre componenti della protesi deve permettere
all‟amputato di raggiungere il pattern di cammino più funzionale ed
economico dal punto di vista energetico. Non tutte le ginocchia protesiche,
però, riproducono il movimento fisiologico del ginocchio.
Le classificazioni dei ginocchi protesici sono numerose; qui sotto si possono
elencare i suoi criteri:
- in base alle possibilità di movimento si distinguono ginocchi rigidi o
articolati;
- in base alle caratteristiche funzionali intrinseche e alle loro
combinazioni si distinguono i monofunzionali dai polifunzionali per la
presenza isolata o combinata dei sistemi idraulici, pneumatici, a
frizione o meccanici di funzionamento del ginocchio;
- in base al numero di assi di rotazione che determinano le modalità di
movimento articolare si distinguono i monocentrici o monoassiali e i
policentrici o pluriassiali.
I monocentrici sono composti da un solo asse di rotazione per cui
garantiscono il singolo movimento di flesso-estensione e la loro sicurezza è
data dall‟allineamento della protesi, per il quale il centro rotatorio deve
trovarsi dietro la linea di carico: l‟amputato deve prevenire il cedimento di
43
ginocchio attivando gli estensori del ginocchio e nel caso in cui non riesca a
causa di un moncone troppo corto o di un deficit muscolare, il ginocchio deve
essere regolato posteriormente alla linea trocantere-ginocchio-caviglia.
Questo allineamento ha lo svantaggio di causare difficoltà di flessione del
ginocchio durante la fase pendolare provocando un aumento del consumo di
energia.
I policentrici sono composti da più assi di rotazione (solitamente quattro ma
possono essere anche cinque in particolari modelli) e permettono un
funzionamento più simile al ginocchio fisiologico, per cui oltre alla flessoestensione assicurano anche i movimenti combinati di rotazione e traslazione;
la loro sicurezza è data dalla disposizione degli assi e dal centro di rotazione
istantaneo, che corrisponde al punto di intersezione delle due rette passanti
per gli assi anteriore e posteriore; anche questo centro deve ricadere dietro
alla linea di carico per la sicurezza statica e dinamica che aumenta con la
posteriorizzazione. Rispetto al monocentrico è un ginocchio più dinamico e si
prescrive solitamente per persone che camminano molto o per le quali si
prevede il raggiungimento appunto di una buona dinamicità.
I dispositivi che regolano la funzionalità di tali articolazioni possono agire o
sulla fase di appoggio del passo con l‟impiego di sistemi di freno a frizione
che ammortizzano il contatto del tallone al suolo oppure sulla fase dinamica
di oscillazione deambulatoria con i sistemi idraulici o pneumatici che hanno
come obiettivo l‟armonizzazione del movimento.
Gli idraulici contengono un fluido al loro interno che assicura prestazioni
molto simili alle fisiologiche; rispondono alla velocità con una resistenza
velocità-dipendente, sono adatti per pazienti giovani, atletici o pesanti; il loro
prezzo è elevato e l‟addestramento all‟utilizzo è più complicato.
I ginocchi pneumatici sono ad aria, molto leggeri ma non sono adatti per i
pazienti pesanti o atletici.
44
I polifunzionali rispetto ai monofunzionali danno prestazioni più elevate per
quanto riguarda sicurezza e/o velocità; possiedono una maggiore complessità
costruttiva e dimensioni piuttosto voluminose, hanno un costo molto più
elevato e sono più pesanti (800-1100 gr), ma questo non comporta un
affaticamento eccessivo proprio per via delle funzionalità superiori che
consentono di gestire al meglio l‟energia necessaria per controllare
l‟articolazione e spostare il loro peso ad ogni passo. Solitamente sono adatti
per la marcia su terreni accidentati e in discesa.
I principali ginocchi utilizzati sono i seguenti:
- monocentrico rigido o con bloccaggio manuale (fig.11): rimane bloccato
in estensione in tutte le fasi della deambulazione grazie ad un arresto
meccanico che ne impedisce i movimenti; si sblocca manualmente tramite una
levetta per consentire la flessione fino a 90° quando il paziente deve sedersi.
La sicurezza garantita è elevatissima ma nel cammino viene meno l‟armonia
del passo. Oggi vengono realizzate in leghe leggere e combinati con piedi
ultraleggeri articolati in modo da essere utilizzati agilmente e senza pericolo
di affaticamento dalle persone anziane. Solitamente, è prescritto per pazienti
geriatrici, per individui con monconi troppo corti che non controllano in modo
efficiente la protesi, per persone che abitano in zone con terreni estremamente
accidentati, per i bambini nelle prime protesi e per pazienti plegici o a rischio
di cadute.
Fig. 11: ginocchio con bloccaggio manuale
45
- Monocentrico libero: è un ginocchio monofunzionale ormai quasi non più
utilizzato poichè possiede un‟articolarità molto limitata; non ha nessun
sistema di sicurezza meccanica né un dispositivo di agevolazione e controllo
del ritorno in estensione del ginocchio prima dell‟appoggio calcaneare. Si
blocca mettendolo in recurvato con l‟azione combinata del grande gluteo e la
reazione del suolo sull‟avampiede. La deambulazione che ne deriva non è
armonica.
- Monocentrico con frizione costante o freno automatico (fig.12): è un
ginocchio con un buon grado di sicurezza; ha bisogno di un corretto
allineamento statico altrimenti può dar problemi se il modulo a frizione non è
equilibrato; è proprio quest‟ultimo che tende a rendere fluido il movimento.
L‟articolazione protesica è dotata di un freno che con il carico anche a
ginocchio flesso si blocca e non cede; la flessione avviene soltanto quando la
protesi è priva di carico: sotto questo aspetto cinetico essa si discosta dalla
fisiologia del cammino per cui flette in ritardo rispetto al controlaterale e il
ritmo e l‟armonia del passo sono più scadenti rispetto ad altri tipi di protesi.
Questo ginocchio è leggero, di piccole dimensioni e ha una forma per cui
permette una buona protesizzazione. Di solito si prescrive a pazienti non
eccessivamente pesanti, alle donne, a individui che presentano incertezza
durante la deambulazione o che hanno un arto controlaterale insicuro. Sono
impiegati anche nelle disarticolazioni d‟anca e nelle emipelvectomie.
Fig. 12: ginocchio monocentrico a freno automatico
46
- Monoassiale idraulico (fig.13): il sistema idraulico utilizzato è di
dimensioni molto ridotte, poco più grande di un pollice, per cui l‟aspetto
estetico finale è molto buono: consente un passo armonico e un ottimo
andamento a varie velocità. Essendo in parte compromesso l‟effetto frenante è
ideale per persone dinamiche con poche esigenze di sicurezza della protesi.
Lo si utilizza anche nelle protesi per le donne per le dimensioni ridotte.
Fig. 13: ginocchio monoassiale idraulico
- Monocentrico con idraulica a rotazione e freno automatico: l‟idraulica a
rotazione garantisce la sicurezza nella fase statica che si esplica con una
funzione frenante in base e in rapporto al carico, soprattutto su terreni
irregolari e scoscesi o nello scendere le scale alternando piede destro e piede
sinistro. Contemporaneamente permette anche il comando della fase dinamica
con un rapido adattamento alle varie velocità del cammino, assicurando una
deambulazione armoniosa.
La parte centrale dell‟articolazione è collegata alla parte superiore tramite
l‟asse centrale del ginocchio e alla parte inferiore tramite l‟asse anteriore.
Nella fase di carico un movimento attorno a questo asse comprime il
cuscinetto di gomma; in tal modo la resistenza alla flessione aumenta e con
essa la sicurezza. Durante i movimenti di flessione ed estensione i pistoni
comprimono l‟olio, che passa così dalla camera di flessione a quella
d‟estensione e viceversa. Le resistenze al movimento che ne derivano guidano
la fase dinamica. Flessione ed estensione sono registrabili individualmente.
47
- Monoassiale pneumatico (fig.14): il dispositivo che lo controlla, come il
precedente, gli conferisce un‟armonica dolcezza nel movimento soprattutto
nell‟estensione del ginocchio. È indicato per pazienti giovani e dinamici.
Fig.14: ginocchio monoassiale pneumatico
- Policentrico polifunzionale idraulico: si tratta di un tipo di ginocchio
progettato per una deambulazione a diverse velocità, per un paziente con alto
livello di attività e peso anche elevato; è realizzato in tre modelli per
sopportare dai 70 ai 124 Kg. Possiede un sistema di blocco geometrico che
aumenta la stabilità e la sicurezza biomeccanica del suo funzionamento;
riduce notevolmente il consumo di energia da parte del paziente e permette di
raggiungere una condizione propriocettiva ed un equilibrio discreti. Riduce
l‟impatto sul moncone e garantisce un'ammortizzazione del contatto iniziale
del piede al suolo.
- Policentrico o fisiologico: possiede quattro assi di rotazione, non è rapido
nei movimenti di flesso-estensione per cui non è in grado di adeguarsi ad alte
cadenze del passo; è un ginocchio sicuro indicato per pazienti pesanti che non
superino i 110 Kg12.
- Policentrico pneumatico della fase dinamica: unisce i vantaggi di
un‟articolazione policentrica a quelli che può offrire il comando pneumatico
12
Se costruito in acciaio, il valore è minore per quelli in titanio.
48
della fase di lancio. Grazie all‟equilibrato rapporto tra sicurezza e dinamica,
questo ginocchio offre al paziente un ottimo comfort ed un passo armonico.
I movimenti della fase dinamica sono guidati da un ingranaggio a ruote
dentate e da un‟unità pneumatica; la flessione e l‟estensione sono regolabili
separatamente.
- Policentrico associato ad un dispositivo ESB 13: è un componente protesico
particolare policentrico a cinque assi di rotazione che permette una flessione
di circa 15° al momento del contatto del tallone con il terreno (fase statica) e
grazie al dispositivo idraulico consente un ritorno dolce in estensione
esattamente come avviene nel ginocchio fisiologico. Il dispositivo ESB
consente di molleggiare sull‟articolazione e quindi di affrontare anche discese
e terreni più sconnessi. È molto confortevole ed evita il sovraccarico sulla
colonna vertebrale. È indicato per grandi camminatori ma è indispensabile la
combinazione con un piede protesico con il tallone rigido.
- Il ginocchio Hydracadence è unico in quanto controlla idraulicamente
anche la dorsiflessione di caviglia e la flessione plantare. Esso ha un peso
compreso fra gli 800 e 1100 gr ed è stato ideato per riprodurre al meglio la
funzionalità del ginocchio fisiologico anche con velocità elevate.
I ginocchi fino ad ora descritti sono meccanici e presentano delle limitazioni
non superabili con il loro miglioramento.
Le limitazioni sono:
1. l‟attenzione mentale e fisica che va prestata nelle fasi del passo;
2. la troppa specializzazione delle funzioni;
3. l‟impossibilità di ottenere un cammino ad andatura variabile.
Il primo aspetto fa riferimento al momento critico della deambulazione
ovvero al momento in cui il paziente appoggia il tallone al suolo e carica sulla
protesi; se il ginocchio non è messo in sicurezza, cioè in completa
13
Ergonomical Bilanced Stride.
49
estensione14, il paziente corre il rischio di cadere a causa della incontrollabile
flessione.
Il secondo aspetto riguarda l‟impossibilità di garantire al tempo stesso
assoluta sicurezza ed elevata velocità; tra le due caratteristiche esiste un
rapporto di proporzionalità indiretta, infatti la scelta dell‟una va a discapito
delle prestazioni dell‟altra.
Inoltre, essendo tarati per gestire una determinata frequenza del passo, non
permettono di variare velocemente l‟andatura passando da una veloce ad una
lenta e viceversa. Per questi motivi si è ricercata negli ultimi anni una
soluzione che rispondesse a queste esigenze e cercasse di realizzare un
ginocchio intelligente con un alto livello di funzionalità che permettesse
sicurezza e velocità in tutte le situazioni. Dagli studi integrati di
biomeccanica, di bioingegneria ed elettronica si è approdati al ginocchio a
controllo elettronico.
Attualmente questa è la soluzione più sofisticata che il mercato mette a
disposizione. Oggi sono disponibili quattro versioni di questo dispositivo
(Teh Lin, Blachford, Nabco, Otto Bock), sia monocentrici che policentrici,
con controllo della flesso-estensione realizzato, mediante dispositivi sia
pneumatici che idraulici. Questi si possono dividere in due grandi gruppi:
- con controllo elettronico sia della flessione che dell‟estensione
- con controllo della sola estensione.
Il sistema elettronico, però, non riceve alcuna informazione dall‟ambiente
esterno, relativa alle reazioni in gioco durante le fasi dell‟appoggio del piede
protesico, per cui in situazioni critiche (terreno accidentato, ostacoli ecc) sono
in grado di fornire un livello superiore di poco superiore a quello di un
ginocchio polifunzionale.
14
Fatta eccezione per quello a bloccaggio manuale che è sempre esteso e per quelli con dispositivo ESB.
50
La necessità di garantire elevata sicurezza anche su terreni disconnessi ha
portato all‟introduzione del più avanzato ginocchio elettronico attualmente
disponibile, il C-LEG (fig.15).
L‟introduzione
del
C-LEG
ha
permesso
il
controllo
automatico
dell‟articolazione in funzione delle sollecitazioni esterne, in modo da
garantire elevata sicurezza e velocità rapidamente variabili anche su terreni
disagevoli. Tutto ciò è realizzato con l‟ausilio di un microprocessore inserito
nel ginocchio che è in grado di comandare completamente sia il movimento di
flessione sia quello di estensione: affluiscono infatti i dati registrati da vari
sensori:
- sensori di posizione che misurano l‟angolo di flessione e la sua velocità
fornendo, in dipendenza della lunghezza e della frequenza del passo, le
informazioni per il comando nella fase (dinamica) di lancio;
- sensori di tensione inseriti nel tubo tibiale e registrano in ogni istante la
reazione del contatto della protesi con il suolo ( fase statica).
Gli stimoli vengono eleborati dal microprocessore che gestisce l‟unità
idraulica la quale assicura la fluidità nei movimenti del ginocchio e lo rende
più sicuro in fase statica al momento del contatto del tallone al suolo e,
disattivandosi quando il carico si sposta sull‟avampiede, determina una
diminuzione del dispendio energetico nella fase dinamica.
Il sistema elettronico quindi comanda un cilindro idraulico che è in grado di
dare gradualità al movimento dell‟articolazione consentendo di ottenere una
rapida e continua variazione della frequenza del passo: il software contenuto
all‟interno è in grado di effettuare fino a 60 misurazioni al secondo. I
parametri registrati riguardano la velocità, l‟angolo di flessione, le forze di
appoggio al tallone, alla pianta e alle varie fasi del passo.
Grazie alle caratteristiche suddette il ginocchio elettronico fa riacquisire un
automatismo del cammino senza la necessità di una costante attenzione
mentale del paziente. Le prestazioni offerte sono un cammino ad una velocità
51
che può raggiungere i 10 Km /h, una flessione massima di 125°; il suo utilizzo
è collaudato per ogni condizione d‟impiego: dal cammino a varie velocità in
piano su terreno accidentato, alla salita e discesa delle scale a piedi alternati.
Il C-leg è indicato per tutti gli amputati, anche anziani e bilaterali.
Il peso totale è di 1100 gr ed il costo è ancora molto elevato poiché non è
incluso nel tariffario nazionale precludendone l‟utilizzo a molti.
Fig. 15: ginocchio C-LEG
3.1.4 Moduli strutturali
Nelle protesi endoscheletriche i moduli strutturali sono costituiti da tubi di
connessione tra invasatura ed articolazioni (ginocchio e piede). Per la loro
costruzione si utilizzano materiali diversi (alluminio, carbonio e titanio)
secondo le caratteristiche di leggerezza, robustezza e costo che si vogliono
conferire alla protesi. La connessione con gli altri moduli della protesi è
realizzata tramite “il sistema registrabile di allineamento”. In questo modo si
può garantire una fine regolazione dell‟assetto statico della protesi. Inoltre,
esiste la possibilità di inserire a questo livello:
- rotatori statici inseriti tra invasatura e ginocchio che garantiscono una
maggiore versatilità d‟uso permettendo ad esempio la seduta all‟indiana e
maggiore autonomia nel vestirsi con la protesi (indossare la calza, i pantaloni
e la scarpa) (fig.16); tramite la pressione su un bottone è possibile sbloccare
52
tutta la struttura della protesi al di sotto dell‟invasatura e farla ruotare fino a
360° in senso sia orario che antiorario;
Fig. 16: esempio di come un rotatore statico faciliti la calzatura delle scarpe
- rotatori torsionali inseriti a livello dell‟invasatura o del piede con lo scopo
di compensare le sollecitazioni torsionali che si originano durante l‟appoggio
calcaneare e plantare. Queste se non compensate possono provocare uno
scorrimento relativo tra invasatura e moncone provocando escoriazioni ed
abrasioni cutanee.
L‟applicazione dei rotatori è molto utile negli amputati bilaterali. Infatti, la
loro presenza consente anche movimenti di torsione di alcuni gradi del busto
in ortostatismo senza la necessità di spostare uno degli arti nel senso della
rotazione.
3.1.5 Il piede
È un‟articolazione anch‟essa fondamentale perché attraverso il piede il
soggetto riesce a ricevere informazioni dal terreno e a rielaborare uno schema
corporeo per una corretta e completa deambulazione. Anche per i piedi
protesici negli anni ‟80 si è assistito ad un cambiamento netto con
l‟introduzione di un concetto fondamentale riguardante la sua funzione: non
più semplice ammortizzatore del carico ma anche propulsore.
I piedi più comunemente usati, sia nelle protesi modulari che nelle
tradizionali, sono distinti in articolati e non articolati.
53
I piedi non articolati solitamente vengono utilizzati in combinazione con
ginocchi liberi, quelli articolati sono usati con protesi bloccate a livello del
ginocchio. Inoltre, con i piedi articolati, la pianta del piede viene a contatto
col terreno in anticipo rispetto ai piedi rigidi (o non articolati) e dà pertanto
più sicurezza rispetto a questi, per cui sono più indicati per percorsi in salita e
discesa.
Nel piede non articolato (in cui le articolazioni del piede sono state eliminate)
si possono distinguere:
- Il piede S.A.C.H. (Solid Ankle Cushion Hell): è un piede con una
caviglia rigida e tallone a cuscinetto; è composto da un tarso rigido in
legno, da un avampiede di poliuretano duro e un tallone a cuneo
costituito da un cuscinetto elastico che si comprime durante il contatto
del tallone, simulando la flessione plantare. La mancata mobilità della
tibio-tarsica viene vicariata dalla consistenza elastica del calcagno il
quale si adatta al terreno e riacquista la sua forma primitiva quando
finisce la pressione; alla fine del passo anche l‟avampiede in gomma o
feltro si adatta alla dorsi-flessione necessaria e ritorna elasticamente in
sede. È un piede molto leggero, durevole ed economico. È indicato per
pazienti sia giovani che anziani spesso per le prime protesi e viene
utilizzato per le protesi da bagno.
- Il piede dinamico: è molto simile al precedente con l‟unica differenza
di un avampiede flessibile. Offre un assorbimento degli urti in fase
tardiva d‟appoggio; ha una limitata escursione nei ROM di eversione,
inversione e torsione ed è adatto per persone poco attive o obese.
I piedi articolati possono essere così distinti:
- Piede monoassiale: costituito da un singolo asse meccanico di
movimento a livello della tibio-tarsica che permette solo la flessione
54
dorsale e plantare; esse sono limitate rispettivamente da un arresto
rigido
anteriore
e
un
ammortizzatore
cilindrico
in
gomma
posteriormente; l‟articolazione monoassiale connette il piede al blocco
della caviglia; l‟anima in legno è rivestita di poliuretano duro o
morbido. Questo piede offre un appoggio più rapido al suolo con una
maggiore stabilità al ginocchio, ma è più pesante e meno robusto del
SACH e trova uso principalmente nelle protesi transfemorali.
- Piede poliassiale: possiede un‟articolazione di congiunzione piedecaviglia ma la caratteristica fondamentale è la presenza di
un‟articolazione a U che contiene al suo interno più assi meccanici i
quali permettono di effettuare anche i movimenti complessi di
inversione/eversione. Anche qui si hanno due arresti,
anteriore e
posteriore, entrambi in gomma. Il piede poliassiale offre ottime
prestazioni grazie ad un miglior assorbimento delle sollecitazioni su
terreni accidentali e per monconi molto sensibili. È più pesante, meno
robusto e più costoso del SACH.
- Piede ad avampiede flessibile e caviglia rigida: sono più leggeri dei
poliassiali e permettono una limitata inversione, eversione e torsione.
Offrono un assorbimento degli urti nella fase tardiva di appoggio e
sono ideali per gli amputati moderatamente attivi o obesi.
- Piede ad accumulo e restituzione di energia o piede dinamico: la sua
peculiarità sta nelle proprietà delle lamine in carbonio utilizzate per la
loro costruzione. Tali lamine, una per l‟avampiede e l‟altra per il
calcagno, hanno la forma di molle a balestra che si deformano sotto
l‟azione del peso corporeo durante le fasi di appoggio calcaneare e
avampodalico e accumulano energia che viene restituita all‟intera
protesi al diminuire del carico sotto forma di spinta propulsiva in avanti
e verso l‟altro. Il piede a restituzione di energia risponde attivamente ai
55
carichi migliorando il controllo e la funzionalità della protesi e riduce le
sollecitazioni sulle strutture scheletriche di appoggio nell‟invaso.
3.1.6 Rivestimento estetico
Il rivestimento estetico è realizzato generalmente in gommapiuma; viene
confezionato al termine dell‟iter riabilitativo quando non è più necessario
apportare modifiche alla struttura portante della protesi. Esiste inoltre la
possibilità di realizzare il rivestimento utilizzando del materiale in gomma
espansa, nelle protesi modulari, che garantisce un miglior risultato estetico ed
è quindi utilizzato in soggetti che hanno particolari richieste da questo punto
di vista (ad esempio giovani donne). Inoltre, risultati cosmetici ancora
maggiori, si ottengono con delle particolari verniciature o con dei rivestimenti
personalizzati in silicone dal costo elevatissimo a carico del paziente.
3.1.7 Protesi per disarticolazione di ginocchio
La disarticolazione di ginocchio, come detto lascia completamente integro il
femore. Oggi, in seguito all‟introduzione di ginocchi specifici, il sistema di
costruzione utilizzato è sempre quello endoscheletrico.
La protesi può essere realizzata in resina elastica oppure in materiale flessibile
con telaio di sostegno aperto: sulla parete laterale o anteriore dell‟invaso, che
è a contenimento ischiatico, è presente uno sportello per favorire
l‟inserimento del moncone soprattutto quando i condili sono particolarmente
sporgenti. Il moncone può essere anche ricoperto con una cuffia con
ancoraggio terminale. Per la sospensione dell‟invasatura, vengono utilizzati i
condili femorali al di sopra dei quali si crea una zona di pressione
nell‟invasatura. Essa, non essendo a tenuta pneumatica come quella
transfemorale, può essere indossata e sfilata con estrema semplicità e rapidità.
56
I ginocchi protesici per questo livello di amputazione sono sempre policentrici
a 4 assi e dispongono di un cinematismo che consente loro di sporgere in
maniera limitata rispetto al controlaterale quando il paziente è seduto.
La protesi per disarticolazione di ginocchio è realizzabile anche per bambini
con gli stessi criteri adottati per quella degli adulti. Bisogna però ricordare che
nei bambini, la preservazione dell‟epifisi femorale comporta una capacità di
accrescimento del femore ridotta al 90%, per cui da adulto avrà una lunghezza
inferiore rispetto all‟arto controlaterale. Il vantaggio sarà dato dalla possibilità
di utilizzare una vasta gamma di ginocchi per amputazione transfemorale.
3.1.8 Protesi per amputazioni transcondiloidea e di Gritti
Questi due livelli di amputazione, molto rari, se eseguiti in maniera corretta
consentono il completo carico terminale. L‟invasatura in entrambi i casi sarà
realizzata in maniera analoga a quella per disarticolazione di ginocchio,
quindi senza appoggio ischiatico. Poiché i condili risulteranno poco sporgenti
o assenti, per garantire la sospensione si adotterà il sistema ad invasatura
flessibile con interposte, tra questa ed il telaio di sostegno, due camere d’aria.
Esse sono inserite in posizione distale, lateralmente e medialmente al
moncone e vengono gonfiate, dopo l‟introduzione di quest‟ultimo, tramite una
piccola pompa posta nella zona antero-prossimale dell‟invasatura. Se, invece,
il carico dovesse risultare parziale, l‟invasatura sarà realizzata come per una
amputazione transfemorale e, quindi, dovrà prevedere un appoggio ischiatico
(per ripartire il carico), un appoggio terminale in silicone per la parte di carico
distale e la sospensione con sistema a tenuta pneumatica. Per il maggiore
spazio disponibile nella parte terminale del moncone (da 3 cm con la
transcondiloidea a circa 6 cm nella Gritti) è possibile applicare buona parte
dei ginocchi per protesi transfemorale, senza creare eccessiva dismetria
rispetto al ginocchio controlaterale.
57
3.1.9 Protesi per amputazione transfemorale
Nella protesi transfemorale, il peso corporeo viene trasmesso all‟invasatura
quasi esclusivamente (circa 80%) tramite la tuberosità ischiatica per mezzo
dell‟appoggio ischiatico. La restante parte del carico è trasferita attraverso le
pareti dell‟invasatura tramite il contatto delle masse muscolari del moncone
con quest‟ultima (si ha un carico idrostatico con il quale si adotta
un‟invasatura ad aderenza) e con l‟apice del moncone, solo se correttamente
stoffato (in questo caso si ha un contatto su tutta la superficie dell‟invasatura
che, per questo viene chiamato contatto totale).
La forma dell‟invasatura utilizzata, può essere, come già detto, quadrilaterale
o a contenimento ischiatico.
In questo tipo di amputazione non si hanno prominenze ossee da sfruttare per
la sospensione della protesi e, quindi, si deve ricorrere ad altre soluzioni.
L‟avvento della resina da laminazione e dei materiali termoformabili ha
consentito la diffusione dell‟invasatura ad aderenza o a contatto totale e a
pareti flessibili che riproducono in maniera molto accurata la morfologia del
moncone. Ciò ha permesso di adottare per l‟ancoraggio all‟invasatura il
sistema detto a suzione o a sospensione pneumatica.
Può essere inoltre utilizzata una cuffia con ancoraggio terminale: questa
fornisce un ottimo comfort al moncone in quanto la protegge dalle
sollecitazioni.
Una interessante alternativa a queste strutture è rappresentata dal sistema
Clever Bone in cui la struttura tubolare è sostituita da due tubicini in carbonio
che le conferiscono elasticità sul piano sagittale oltre a farla comportare come
un compensatore torsionale.
Un caso particolare è rappresentato dalle amputazioni sottotrocanteriche per
le quali la scelta della protesi dipende dalla lunghezza del moncone e dalla
quantità di parti molli di cui esso è ricoperto distalmente. Un moncone con un
femore di 2-3 cm non è in grado di rimanere all‟interno di un‟invasatura
58
transfemorale, e, perciò, si deve ricorrere ad una protesi per disarticolazione
di anca. L‟abbondanza di parti molli, invece, deve orientare la scelta verso
una protesi transfemorale in quanto queste difficilmente sarebbero contenute
all‟interno di una presa di bacino. Nel caso in cui si procedesse con una
protesi transfemorale, a causa della ridottissima lunghezza del femore, la
struttura dovrà essere particolarmente leggera ed il ginocchio sarà a
bloccaggio manuale o monofunzionale a freno automatico per ragioni di
sicurezza. Inoltre, l‟invasatura ideale è quella a contenimento dell‟ischio in
quanto, per costruzione, tende a riportare il moncone nella sua posizione
fisiologica qualora esista una tendenza ad andare in flessione o in abduzione.
Monconi così brevi, nonostante l‟uso del sistema a tenuta pneumatica,
tendono a sfilarsi dall‟invasatura. Pertanto, per l‟ancoraggio della protesi e la
stabilizzazione laterale durante la marcia, possono essere utilizzate delle prese
di bacino in cuoio o, più recentemente, una cuffia con ancoraggio terminale.
Le indicazioni fornite, portano a concludere che le attuali tecniche di
costruzione e di sospensione dell‟invasatura e la grande varietà di ginocchi
disponibili, consentono di protesizzare, anche se in alcuni casi con qualche
difficoltà, monconi di tutte le lunghezze.
59
3.2 COMPONENTISTICA PER LE PROTESI PER AMPUTAZIONI
TRANSTIBIALI
Le protesi per i livelli di amputazione transtibiale sono costituite dalle
seguenti parti principali:
invasatura con la cuffia
struttura di collegamento invasatura-piede protesico
piede protesico
cosmesi.
Esse possono essere realizzate secondo due sistemi costruttivi che sono:
- esoscheletrico, detto anche “tradizionale”;
- endoscheletrico o scheletrico-modulare.
Entrambi i sistemi protesici possono essere adottati sia per le protesi
temporanee che per le protesi definitive.
3.2.1 Sistema di costruzione esoscheletrico
Il sistema protesico esoscheletrico è costituito da una valva esterna realizzata
in plastica rigida. Questo tipo di protesi attualmente è poco utilizzato: esso
consente caratteristiche funzionali limitate in quanto è impossibile applicare i
componenti sempre più sofisticati (come ad esempio il piede protesico a
restituzione di energia), risulta essere pesante e non permette una buona
cosmesi. Tuttavia, però, è ancora adottata quando il paziente lo richieda
espressamente oppure se il paziente ha subito un‟amputazione transtibiale
distale dove la lunghezza del moncone non consente l‟inserimento dei moduli
per una protesi endoscheletrica. Il sistema esoscheletrico è ancora adottato
come protesi dal bagno o da lavoro in quanto più robusto e meno usurabile in
confronto ai delicati componenti delle protesi endoscheletriche.
60
3.2.2 Sistema di costruzione endoscheletrico
In generale potremmo descrivere la protesi endoscheletrica come un
dispositivo costituito da uno scheletro (con funzione portante), da
un‟invasatura e da un piede protesico.
L‟importante innovazione che questo sistema introduce rispetto a quello
esoscheletrico consiste, come per l‟amputazione transfemorale, nel sistema
registrabile di allineamento, presente sia al livello del piede che
dell‟invasatura.
La struttura della protesi endoscheletrica di base è costituita da moduli di
collegamento in acciaio e struttura tubolare in lega leggera ad elevata
resistenza.
Nella struttura scheletrica della protesi possono essere inseriti anche dei
componenti particolari che sono in grado di fornire un ulteriore
miglioramento del comfort e della funzionalità:
- il rotatore: può essere inserito a livello dell‟invasatura o del piede. Il
limite del peso corporeo per la loro applicazione è di 110 Kg;
- gli ammortizzatori di carichi verticali: sono dispositivi in grado di
assorbire le sollecitazioni verticali (peso) che agiscono sulla struttura
della protesi e fanno si che abbia un contatto meno rigido con il suolo,
soprattutto durante l‟appoggio calcaneare, e che si possano trasportare
anche pesi rilevanti (come necessario in alcune attività lavorative).
L‟assorbimento dei carichi è ottenuto con diversi sistemi anche
combinati: elastomeri, molle, cilindri, pneumatici ecc. Quasi tutti questi
dispositivi presentano anche un compensatore torsionale integrato;
- un‟alternativa interessante alla classica struttura tubulare è, anche in
questo caso, il sistema Clever Bone utilizzabile per pazienti fino a 100
kg. Il vantaggio che ne segue è una deambulazione più confortevole e
una riduzione di peso della protesi. Gli svantaggi consistono nella
difficoltà di regolare l‟altezza della struttura in carbonio soprattutto se a
61
protesi definitiva e nell‟impossibilità di regolare il piede protesico in
intra-extrarotazione.
A livello della gamba, ai fini della protesizzazione, si possono distinguere
l‟amputazione di Syme e l‟amputazione transtibiale.
3.2.3 Protesi per amputazione di Syme
Nei monconi da amputazione di Syme (e in generale anche per tutte le altre
tecniche adottate per una buona disarticolazione di caviglia) la dismetria che
si genera rispetto all‟arto controlaterale permette al paziente di percorrere
brevi tratti senza indossare la protesi. Quanto detto è permesso dal fatto che i
monconi presi in esame hanno, solitamente, una base d‟appoggio molto ampia
e sono totalmente gravabili.
La protesi prevista per un‟amputazione di Syme è esoscheletrica con piede
rigido (tipo SACH) in quanto non vi è spazio sufficiente per l‟adattamento dei
moduli degli altri dispositivi protesici.
L‟invasatura prevista è realizzata in resina e arriva fino a circa 2 cm dalla
tuberosità tibiale; solitamente non è fornita di un appoggio sottorotuleo in
quanto il carico è ripartito totalmente sul moncone. Sulla parete mediale o
posteriore è presente uno sportello per consentire il corretto inserimento del
moncone. Fra il moncone e l‟invasatura normalmente è interposta una cuffia
in gel di silicone per evitare eventuali sciupature che potrebbero derivare dal
contatto diretto con l‟invaso. La sospensione dell‟invasatura al moncone è
garantita dall‟apice globoso di quest‟ultimo.
3.2.4 Protesi per amputazione transtibiale
La protesi per amputazione transtibiale può essere costruita con sistema sia
esoscheletrico che endoscheletrico e con l‟invasatura a contatto totale che può
essere sia a pareti rigide che a pareti flessibili. L’invasatura a contatto totale
62
indipendentemente dalla presenza o meno dell‟appoggio terminale può essere
realizzata secondo tre tipologie:
- PTB ( Patellar Tendom Bearing): l‟ancoraggio al moncone è assicurato da
un cinturino sopra rotuleo. Quest‟invasatura ha una limitata presa sui condili
femorali. Presenta un appoggio sottorotuleo e in parte sulla rotula ed è
realizzata in modo da avere una controspinta stabilizzante posteriore nella
zona poplitea (fig.17).
Fig.17: PTB caratterizzata da un ancoraggio che viene assicurato da un cinturino sopra
rotuleo (A) e in parte sulla rotula (B) e da una controspinta stabilizzante posteriore (C).
- PTK (Protesi Tibiale di Kegel): la sospensione al moncone è affidata ad una
presa sui condili femorali. È presente un appoggio sottorotuleo e una
controspinta stabilizzante nel cavo popliteo. Questa è l‟invasatura
prevalentemente adottata (fig.18).
Fig. 18: PTK caratterizzata da una presa sui condili femorali (A), da un appoggio
sottorotuleo (B) e da una spinta stabilizzante nel cavo popliteo (C).
- PTS (Protesi Tibiale Sopracondilare di Nancy): è idonea per monconi corti
con possibilità di appoggio terminale. Quest‟invasatura è dotata di una presa
63
sui condili, un appoggio sottorotuleo e sulla rotula. La parte antero-superiore
ingloba la rotula al suo interno aumentando la superficie d‟appoggio ed
impedendo le rotazioni del moncone all‟interno dell‟invasatura (fig.19).
Fig. 19: PTS caratterizzata da una presa sui condili femorali (A), da un appoggio rotuleo
(B) e da una spinta stabilizzante nel cavo popliteo (D), dalla parete antero-superiore
dell‟invasatura che ingloba la rotula al suo interno (C) e dall‟appoggio terminale (E).
Per le invasature che non hanno una presa sui condili la sospensione al
moncone può essere realizzata anche attraverso ginocchiere di sospensione
disponibili in tessuti elastici, silicone, uretano e stirene.
Il cosciale articolato
Nel caso in cui il moncone non sia in grado di sopportare completamente il
carico si può impiegare un cosciale articolato che lo ripartirà su se stesso. Il
cosciale può essere utilizzato anche per stabilizzare durante la deambulazione
un ginocchio instabile oppure nel caso di monconi prossimali di lunghezza
inferiore a 6 cm non gravabili distalmente, che per la loro forma tenderebbero
ad uscire dall‟invasatura durante la deambulazione.
Il cosciale è costituito da due aste metalliche (in lega di titanio oppure
acciaio) con articolazione monoasse che vengono posizionate una
medialmente e l‟altra lateralmente all‟articolazione del ginocchio. La parte
inferiore delle aste viene inglobata nella laminazione del gambale. Ad
avvolgere le aste vi è un cosciale vero e proprio in cuoio, che viene chiuso
anteriormente. Al cosciale è abbinato un appoggio ischiatico che può essere
64
realizzato in cuoio (la parte superiore del cosciale alto fino alla radice della
coscia è rinforzato posteriormente con un anello metallico) oppure in resina.
Viene applicato quando il femore non è gravabile o lo è parzialmente a causa
ad esempio di una frattura oppure con monconi prossimali non utilizzabili per
l‟assenza di inserzione del quadricipite e bloccati in estensione.
La cuffia
Nella protesi transtibiale per proteggere le prominenze ossee del moncone
(condili femorali, testa del perone, cresta tibiale) dalle sollecitazioni di vario
tipo che si originano sotto carico, tra di esso e l‟invasatura viene sempre
interposta una cuffia. Il comfort che essa può fornire è in funzione del
materiale con cui viene realizzata: le cuffie tradizionali, costruite su modello
in gesso negativo e positivo, sono realizzate in tre diversi materiali (materiale
morbido, gomma espansa, silicone laminato) e forniscono nel complesso un
comfort medio-basso in quanto hanno una ridottissima elasticità, sono poco
morbide ed hanno una bassa capacità di ammortizzare i carichi. Le cuffie di
nuova generazione offrono un comfort nettamente migliore e sono una
soluzione ideale per monconi con cute sensibile agli sfregamenti o con
limitata tolleranza al carico nelle zone di appoggio.
I nuovi materiali, come l‟uretano o lo stirene, inoltre, permettono una maggior
personalizzazione della cuffia tramite termoformatura sul modello di gesso.
Una evoluzione di queste ultime è rappresentata, come per le protesi per le
amputazioni transfemorali, dall‟ancoraggio distale.
65
3.3
LA
COSTRUZIONE
DI UNA
PROTESI MODULARE
PER
AMPUTAZIONE TRANSFEMORALE
Una volta scelti i componenti si procede alla realizzazione pratica della
protesi.
1) Preparazione del moncone al modello negativo in gesso: per meglio
mantenere le masse muscolari e le parti molli durante la realizzazione del
negativo in gesso, si infila sul moncone un tubolare aderente di Perlon o di
cotone. Su di esso si evidenzieranno eventuali sporgenze ossee o parti del
moncone che necessitano di una particolare attenzione per evitare che con la
pressione dell‟invasatura non siano evocate sensazioni dolorose. Il paziente è
posto in posizione ortostatica.
2) Costruzione del modello negativo in gesso: si inizia effettuando il
bendaggio dalla parte prossimale del moncone con un rotolo di benda gessata
verso l‟apice con un movimento a spirale fino a coprirlo completamente. Il
calco viene poi modellato con apposite pressioni nella zona degli adduttori e
della tuberosità ischiatica.
3) Costruzione del modello positivo in gesso: a questo punto il modello in
negativo è pronto e una volta estratto dal moncone del paziente, verrà fatto
asciugare completamente per poi essere riempito di gesso per la realizzazione
del modello positivo. Sul moncone saranno misurate: la circonferenza a 6-8
cm dall‟apice, la circonferenza a metà della sua lunghezza, la circonferenza a
livello della zona inguinale al di sotto del grande trocantere, la lunghezza fra
l‟ischio e l‟apice e la distanza che intercorre tra il centro articolare del
ginocchio e la base del tacco della scarpa in dotazione al paziente.
4) Stilizzazione del modello in positivo: ottenuto il modello in positivo si
verificano le circonferenze di quest‟ultimo con quelle rilevate direttamente
dal moncone e si apportano le adeguate modifiche sul modello in gesso fino a
che le misure non coincidono.
66
5) Termoforatura dell’invasatura di prova: per meglio verificare la
correttezza del modello negativo eseguito, conviene sempre preparare una
invasatura di prova con materiale termoformabile trasparente. Per fare questo
il modello positivo viene posto sulla base di un decompressore e ricoperto con
una calza di nylon per agevolare l‟estrazione dell‟aria da parte del
decompressore che realizzerà la termoformatura dell‟invasatura. Si pone,
quindi, una lastra di Surlyn in forno a 180° fino a che non avrà raggiunto il
cedimento ideale per favorire la termoformatura. Si procede poi col
posizionamento del materiale termoplastico sul modello in positivo
posizionato sul decompressore e si termoforma la lastra. Una volta raffreddata
si estrae l‟invasatura dal modello in positivo e si prepara per la prova.
6) Verifica dell’invasatura di prova: il paziente indossa l‟invasatura di prova
e si effettua il controllo sottocarico15 verificando il carico sulla radice
ischiatica e il contenimento della tuberosità ischiatica, che l‟adduttore abbia
uno spazio sufficiente nel canale creato, che l‟aderenza alle pareti sia totale e
che l‟apice del moncone sfiori il fondo.
Le eventuali correzioni all‟invasatura possono essere fatte scaldando
quest‟ultima con un phon e modellandola. Eseguite le correzioni l‟invasatura
di prova può essere collegata alla struttura della protesi per effettuare le prove
di congruenza sia statiche che dinamiche.
7) Realizzazione definitiva della protesi: a questo punto si realizza
nuovamente il calco in positivo dall‟invasatura di prova; così si procederà alla
creazione dell‟invasatura flessibile con il polietilene e del telaio rigido con il
laminato di resina. Infine si collegano i componenti protesici all‟invasatura
verificando il loro corretto allineamento.
15
Mediante un‟apposita attrezzatura regolabile in altezza.
67
3.4 ALLINEAMENTO PROTESICO
Il corretto allineamento della protesi è essenziale per il suo funzionamento;
esso si calcola tenendo conto della tridimensionalità, per cui la protesi si
valuta in altezza, in direzione antero-posteriore e medio-laterale.
L‟allineamento risponde alle esigenze di sicurezza in fase statica
e di
armonia, velocità in fase dinamica. L‟iter seguito consiste nell‟osservazione e
regolazione della protesi prima in statica e poi nelle correzioni dinamiche
dell‟allineamento.
Allineamento statico: principio base di quest‟ultimo è la ricerca del perfetto
equilibrio ovvero di una condizione per la quale si raggiunge l‟annullamento
delle forze in gioco; le forze trasmesse dalla protesi al suolo e quelle che il
suolo trasmette alla protesi hanno direzione opposta e sono situate sulla stessa
linea. Nel momento in cui si equivalgono la loro somma è nulla e l‟equilibrio
è dato. L‟allineamento statico fa riferimento all‟asse di carico che per il piano
frontale passa attraverso il centro dell‟anca , il centro mediano del ginocchio,
quello della caviglia e il punto di appoggio al suolo; per il piano sagittale
attraverso il centro dell‟anca, il centro istantaneo del ginocchio e un punto
situato a 3-7 cm davanti al centro istantaneo della caviglia.
L‟altezza della protesi va scelta in modo da mantenere allineato il bacino sul
piano frontale. La linea passante per le creste iliache inoltre deve essere
parallela a quelle passanti per le articolazioni coxo-femorali e per i centri
articolari di ginocchia e caviglie. Solo in alcuni casi 16 è ammesso un dislivello
non superiore, però, ad 1 cm. L‟allineamento dell‟invasatura deve essere tale
da non generare momenti di rovesciamento, di flessione, di rotazione e di
torsione che non siano compensati da controforze di uguale entità; nei casi in
cui è possibile, l‟invaso si posiziona con un minimo di flessione (5-7°) in
modo da mettere in posizione di riposo la muscolatura e da contrastare la
tendenza in flessione e abduzione del moncone. La lieve flessione concessa
16
Malformazioni fisse tra bacino e rachide.
68
serve a non bloccare gli estensori e a garantire una riserva di escursione di
estensione, utile per creare, all‟inizio della fase statica, quel momento
estensorio che contribuisce a dare sicurezza alla protesi. Come già detto, il
ginocchio va regolato prestando attenzione al centro istantaneo, che va posto
dietro alla linea di carico, per creare un momento diretto in senso estensorio e,
quindi, fare in modo che il ginocchio non ceda nel momento di carico
monopodalico.
Allineamento dinamico: durante la fase dinamica si apportano altre
modifiche: le forze e controforze in questo caso non sono disposte sulla stessa
linea; la linea di riferimento non è più l‟asse di carico ma la forza di reazione
del terreno che equivale alla somma delle forze impresse dal corpo al terreno
ovvero quella che sposta il baricentro corporeo. I momenti che si osservano
sul piano frontale, posteriore e laterale mentre il paziente cammina sul suolo
piano, e sui quali si interviene regolando l‟assetto delle singole componenti
protesiche, sono il contatto del tallone al suolo, la fase statica centrale e lo
stacco dell‟avampiede al suolo. Tali momenti dinamici sono influenzati da
diversi parametri e su questi si agisce aumentandoli o diminuendoli:
spostamento del piede in avanti o indietro rispetto al resto della protesi;
spostamento mediale o laterale del piede rispetto al resto della protesi;
flessione plantare o dorsale del piede;
pronazione o supinazione del piede;
intra-extrarotazione del piede;
spostamento in avanti o in dietro, mediale e laterale del ginocchio
rispetto al resto della protesi;
valgismo o varismo del ginocchio;
posizione del moncone all‟interno dell‟invaso in relazione alla protesi.
Il risultato da raggiungere è una deambulazione il più funzionale, economica,
armoniosa e confortevole possibile per ogni singolo individuo.
69
3.5 TIPI DI PROTESI
Esistono varie tipologie di protesi che si differenziano per le modalità, tempi
di applicazione, di utilizzo, di costruzione e funzionalità.
La protesi immediata
Si applica in sala operatoria, subito dopo l‟intervento chirurgico, soltanto in
alcuni casi particolari per evitare lo shock psicologico dovuto alla perdita
dell‟arto e per consentire la rapida ripresa della deambulazione.
La protesi post-operatoria precoce
Si utilizza dopo circa una o due settimane dall‟amputazione, è costituita da
un‟invasatura a camera d‟aria che avvolge il moncone e che è sostenuta da un
telaio collegato al piede protesico. Non è molto diffusa.
La protesi temporanea
Si utilizza dopo 30-40 giorni dall‟intervento chirurgico, a cicatrizzazione
avvenuta.
Una
volta
rimarginata
la
ferita
chirurgica,
il recupero
dell‟autonomia del paziente dipende dall‟applicazione della protesi, che in un
primo periodo non sarà a carattere definitivo ma provvisorio.
Ciò favorirà la riduzione dell‟edema post-operatorio e, cosa ancora più
importante, l‟insorgere di rigidità articolari in flessione dovuto al prolungato
stazionamento in carrozzina del paziente.
Vi sarà anche un effetto benefico a livello psicologico derivante dalla ripresa,
entro brevi tempi, della deambulazione.
Per l‟amputato transtibiale la soluzione tecnica sarà rappresentata dalla protesi
endoscheletrica temporanea o da quella esoscheletrica provvisoria, mentre per
l‟amputato transfemorale sarà costituita da:
invasatura o cosciale adattabile, con o senza allacciatura;
stessa struttura tubulare usata nella protesi definitiva;
piede rigido;
estetizzazione standard (facoltativa).
70
La differenza sostanziale rispetto alla protesi definitiva è rappresentata
dall‟invasatura che, nel caso della temporanea, deve adeguarsi alla crescente
ipotrofia del moncone, fino al raggiungimento del suo volume definitivo; essa
è, quindi, limitatamente personalizzabile ed, in genere, è disponibile in
diverse misure tra le quali viene scelta quella che più si avvicina alle
dimensioni del moncone. Questo tipo di protesi risulta mal tollerata e può
creare dolore, abrasioni ed escoriazioni al moncone. Inoltre, talvolta, risulta
difficile da indossare ed è fornita al paziente con poche informazioni e senza
un idoneo addestramento.
Sarà più utile l‟utilizzo di un‟invasatura personalizzabile dal tecnico
ortopedico con i necessari adattamenti provvedendo anche ad un corretto
addestramento del paziente all‟uso della protesi.
La trasformazione nella definitiva avverrà con la sostituzione dell‟invasatura
personalizzata e l‟aggiunta dell‟estetizzazione in espanso elastico su misura.
La protesi definitiva
Si impiega soltanto quando il moncone, per circa 20 giorni, non subisce più
modifiche importanti nelle dimensioni, per cui la protesi temporanea non
viene modificata dal tecnico ortopedico.
L‟invaso viene rifatto su modello del provvisorio e ogni tre anni è prevista la
sua revisione o sostituzione.
La protesi per l’igiene personale
La protesi di normale dotazione realizzata con sistema endoscheletrico, a
causa del suo rivestimento cosmetico, non può essere impiegata in presenza di
acqua (ad esempio per fare la doccia). Per situazioni come la precedente sarà
utile dotare il paziente di una protesi complementare a quella definitiva per
l‟igiene personale o, come chiamata più comunemente “da bagno” (questo
tipo di protesi deve essere fornita sempre quando il moncone è stabilizzato e,
quindi circa 8–10 mesi dopo l‟acquisizione della protesi definitiva).
71
Essa consente quindi al paziente di effettuare le attività quotidiane per l‟igiene
personale come farsi la doccia, le attività idroterapiche in piscina e in ultimo,
quelle ricreative quali il nuoto o gli sport acquatici. Questo dispositivo
protesico sarà realizzato con sistema tradizionale in resina sebbene sia
possibile anche realizzarlo con il tipo modulare. Per l‟amputato transfemorale
sarà applicato un ginocchio a bloccaggio manuale per ragioni di sicurezza, in
quanto la protesi sarà realizzata su pavimenti sdrucciolevoli o terreni
sconnessi.
La realizzazione della protesi con sistema tradizionale consente anche la
costruzione di una camera di riempimento interna al gambale della protesi che
si ottiene per svuotamento del materiale contenuto all‟interno dello spazio
(fig. 20):
fra invasatura e malleolo in legno del piede protesico (per quanto
riguardo le protesi transtibiali);
tra ginocchio articolato e malleolo in legno del piede protesico (per
quanto riguarda le protesi transfemorali).
Quando il paziente è immerso in acqua, quest‟ultima riempie la camera
entrando attraverso un foro posto nella parte superiore.
Ciò impedisce alla protesi, costruita con materiali aventi peso specifico
inferiore a quello dell‟acqua, di galleggiare con effetto sicuramente poco
gradevole e comunque poco funzionale per il nuoto. Quando il paziente esce
dall‟acqua questa fuoriesce dalla camera attraverso un foro ricavato nella
parte inferiore di questa o nel calcagno del piede protesico. La scelta dei
materiali costruttivi impedisce il rapido deterioramento dei componenti
protesici a contatto con l‟acqua dolce o marina come la resina per l‟invasatura
e il gambale, mentre per il ginocchio può essere usato anche l‟acciaio
inossidabile. Il piede protesico che sarà abbinato a questa protesi non sarà mai
articolato, ma di tipo SACH.
72
Fig. 20: protesi da bagno per un amputato transfemorale
3.5.1 OSSEOINTEGRAZIONE
L‟osseointegrazione prevede l‟ancoraggio della protesi all‟osso tramite delle
fixtures (collegamenti) realizzate in puro titanio per prevenire problemi di
rigetto. I motivi che potrebbero far optare per la scelta di questa tecnica sono:
un moncone corto, parti molli ricoperte da cicatrici, variazioni di volume del
moncone o gravi problemi di sudorazione dovute all‟invaso. La procedura
comprende le seguenti fasi:
- installazione nella diafisi del femore residuo di un elemento di
ancoraggio di titanio;
- la seconda fase segue dopo circa 6 mesi (intanto il paziente userà una
protesi temporanea) e consiste nell‟inserimento dell‟ancoraggio esterno
sempre in titanio che attraversa il tessuto molle consentendo il
collegamento alla struttura di ancoraggio interno.
A questo punto comincia il programma di riabilitazione di abitudine al carico.
I vantaggi dell‟utilizzazione di tale tecnica sono legati essenzialmente
all‟eliminazione dell‟invasatura che consente una migliore articolarità
dell‟anca, l‟eliminazione dei problemi cutanei derivati dal contatto con
l‟invasatura, un miglioramento dell‟osseo-percezione cioè del feedback delle
condizioni ambientali come risultato del collegamento della protesi con il
sistema scheletrico e migliore sospensione e controllo della protesi durante la
deambulazione per effetto della diretta e quasi fisiologica trasmissione dei
movimenti del femore alla protesi.
73
CAP. 4 IL TRATTAMENTO RIABILITATIVO
4.1 IL LAVORO MULTIDISCIPLINARE
Il trauma conseguente ad un‟amputazione, per la molteplicità delle
problematiche in gioco, può essere superato in maniera efficace se, nei
confronti del paziente, si predispone un progetto riabilitativo personalizzato,
definito in collaborazione con le specifiche professionalità che vi
parteciperanno; esse sono:
- l'ortopedico che verifica le condizioni del moncone;
- il fisiatra che valuta la necessità di un percorso riabilitativo;
- il tecnico ortopedico che progetta, costruisce e modifica la protesi;
- il fisioterapista che programmerà e seguirà tutto il percorso
fisioterapico;
- lo psicologo che segue i pazienti con particolari problemi o difficoltà di
accettazione della nuova situazione;
- il medico internista che segue l‟evoluzione delle patologie associate e il
trattamento farmacologico;
- altri medici specialistici (es.: pediatra, cardiologo, dermatologo,
pneumologo);
- l‟assistente sociale che si occupa di tutte le problematiche relative al
reinserimento sociale e lavorativo;
- l‟infermiere professionale responsabile soprattutto nelle prime fasi del
nursing e delle cure del moncone.
Il lavoro d‟èquipe è fondamentale per permettere un adeguato scambio di
informazioni al fine di ottenere un obiettivo comune che tenga conto della
globalità del paziente. Per questo è auspicabile che il progetto sia sempre
definito nell‟ambito di una valutazione collegiale durante la quale il paziente
potrà ricevere tutte le informazioni relative alla sua condizione. Questo
incontro è anche molto importante dal punto di vista psicologico, in quanto
74
rappresenta il primo contatto del paziente con l‟èquipe multidisciplinare che
lo prenderà in carico. Pertanto egli deve essere coinvolto e stimolato ad
esporre le proprie aspettative, esigenze e paure.
Tutte le informazioni raccolte saranno utili per ottenere un quadro completo
della situazione del paziente, con l‟obiettivo di definire il progetto riabilitativo
in relazione al tipo di protesi più idonea da applicare, alla durata del
trattamento ed ai prevedibili livelli di autonomia raggiungibili.
Il programma riabilitativo può essere diviso in tre fasi:
- fase post-chirurgica
- fase pre-protesica
- fase protesica o di addestramento
75
4.2 FASE POST-CHIRURGICA
La fase post-chirurgica è immediatamente conseguente all‟intervento
chirurgico e deve essere iniziata il più precocemente possibile. Insieme alla
fase pre-protesica ha lo scopo di preparare fisicamente e psicologicamente il
paziente all‟accettazione e all‟utilizzo della protesi.
Quando un paziente amputato si presenta a ricevere la prima protesi, è di
fondamentale importanza, prima di iniziare il programma fisioterapico,
inquadrare tutte le variabili che potrebbero influire o anche impedire il
raggiungimento di un valido recupero. Per questo motivo esiste una fase
preliminare di valutazione utile ad evidenziare i segni patologici, le
problematiche del paziente e a definire gli obiettivi specifici su cui basare il
nuovo piano di trattamento che s‟integrerà periodicamente con le verifiche dei
risultati durante l‟iter fisioterapico.
4.2.1 Valutazione
La valutazione è composta da: il colloquio iniziale con il paziente,
l‟osservazione delle attività spontanee, la valutazione del moncone e degli
altri arti, la valutazione funzionale. Inoltre, attraverso la cartella clinica si
possono individuare numerose informazioni rispetto alle condizioni generali
del paziente, alla data e tipologia di intervento, alla presenza di complicanze
post-chirurgiche, patologie associate (come fratture, lesioni nervose) e terapie
farmacologiche in atto. Tutti i dati rilevati verranno poi inseriti nella cartella
fisioterapica, utile strumento che monitora i cambiamenti del paziente nel
tempo.
La verifica preliminare delle caratteristiche del paziente, attraverso il
colloquio, è indispensabile per acquisire informazioni circa il grado di
orientamento temporo-spaziale, il livello di autonomia e dell‟attività
lavorativa precedente all‟amputazione, il ruolo familiare e sociale, la sua
situazione economica e familiare; sarà utile anche chiedere al paziente se
76
esistono difficoltà nell‟esecuzione dei passaggi posturali, nelle ADL17o
eventuali dolori. Infine, dal colloquio potrà emergere il grado di
consapevolezza e accettazione dell‟amputazione e lo stato psicologico del
paziente.
Successivamente si esegue la valutazione fisioterapica che esamina lo stato
del moncone, l‟arto inferiore controlaterale, gli arti superiori ed il tronco.
Il moncone, in quanto organo destinato ad essere incassato nella protesi e a
fornirle l‟impulso per il cammino, deve possedere alcune caratteristiche
specifiche, che lo qualificano come adeguato alle sue funzioni. La presenza di
una o diverse circostanze avverse può rendere difficoltosa o perfino impedire
la
protesizzazione,
richiedendo
eventuali
interventi
chirurgici
di
regolarizzazione o la modifica dell‟invasatura. Occorre valutare:
- livello del moncone: il suo limite prossimale, deve risultare sufficiente
a controllare e comandare (tramite l‟invasatura) la protesi; il limite
distale, invece, deve garantire l‟applicazione dei componenti e delle
articolazioni più diffuse. La misurazione della lunghezza del moncone
avviene attraverso misurazioni centimetriche tra la SIAS 18 e l‟apice del
moncone nell‟amputazione transfemorale e tra la rima articolare e
l‟apice del moncone nella transtibiale;
- stabilità muscolare: i gruppi muscolari che agiscono sull‟articolazione
prossimale del moncone possono compromettere il controllo della
protesi o impedire la protesizzazione se non vengono corretti in modo
adeguato durante l‟intervento chirurgico. Limitazioni in flessione di
pochi gradi rispetto al valore fisiologico possono essere corrette durante
la fase di addestramento alla protesi portando gradualmente in
estensione la posizione dell‟invasatura. Contratture e retrazioni devono
essere prevenute con specifico trattamento fisiochinesiterapico preprotesico;
17
18
Attività della vita quotidiana
Spina iliaca antero-superiore.
77
- stato della cute sull‟apice per controllare che abbia un buon colore, una
idonea consistenza, se la sensibilità sia conservata, senza ulcere né
innesti cutanei; s‟ispeziona la cute a livello delle zone di appoggio;
anche la temperatura del moncone va controllata poiché un‟alterazione
di questo parametro può indicare problemi circolatori o affezioni in
corso.
- stato della cicatrice: i difetti di cicatrizzazione con soluzioni di
continuo per difetto dell‟irrorazione
devono essere adeguatamente
trattate, fino a guarigione, prima della protesizzazione;
- presenza di trigger points: occorre rilevare eventuali punti di
dolorabilità del moncone;
- presenza di un eccesso di parti molli e cutanee: l‟eccesso di tessuti
molli determina un‟instabilità del moncone, per cui, laddove il paziente
rifiuti un secondo intervento chirurgico, si può tentare con
un‟invasatura flessibile. Se i tessuti molli sono scarsi vi è una
insufficiente copertura dell‟apice del moncone con presenza di dolore
con la protesi. Anche qui il rimedio è un‟invasatura flessibile. Laddove
tali soluzioni non siano valide, si ritiene inevitabile l‟intervento
chirurgico, nel primo caso d‟asportazione dei tessuti in eccesso, nel
secondo caso con accorciamento del moncone di 2-3 cm;
- dimensioni dell‟edema: una misurazione frequente deve essere
effettuata per tenere monitorata l‟evoluzione; essa viene svolta
misurando a precise distanze la circonferenza del moncone.
L‟evoluzione volumetrica del moncone andrà incontro a variazioni
considerevoli da questo momento fino a 6 mesi: all‟iniziale aumento di
volume causato dall‟edema post-chirurgico, seguirà una continua
riduzione dovuta al riassorbimento di questo e alla normale ipotrofia
muscolare data dall‟inattività forzata19;
19
Poiché il segmento dell‟arto da muovere è scomparso con l‟amputazione.
78
- dolore: è importante valutare la causa del dolore; essa può riguardare la
presenza di osteofiti, contratture muscolari, dolore da arto fantasma che
tende normalmente a scomparire dopo i primi mesi e che può
complicare il processo di recupero. L‟indagine avviene attraverso delle
domande svolte al paziente circa la localizzazione, l‟intensità e il
momento della comparsa;
- escursione articolare delle articolazioni risparmiate, forza ed
estensibilità dei muscoli afferenti a queste articolazioni. L‟escursione
articolare si valuta tramite l‟uso del goniometro; si evidenziano così
eventuali deficit ricordandosi di confrontarli con l‟arto controlaterale.
Per la valutazione della forza muscolare si utilizza l‟esame muscolare
facendo riferimento alla scala da 0 a 5 (in cui il valore 0 indica
l‟assenza di contrazione e il valore 5 la capacità di svolgere il ROM
completo contro massima resistenza). L‟estensibilità si valuta
attraverso manovre di allungamento muscolare.
Il processo di recupero, con la protesizzazione e il trattamento fisioterapico,
possono essere talvolta ostacolati da una serie di alterazioni concomitanti, che
vanno valutate attentamente; esse sono:
- funzionalità degli arti superiori: la loro efficienza gioca un ruolo
fondamentale sia nelle prime fasi del percorso di addestramento, per gli
esercizi eseguiti principalmente alle parallele, sia nelle fasi successive,
nei pazienti anziani, insicuri o con ridotte risorse energetiche che
camminano con ausili. Vanno per questo valutate la loro articolarità e
la loro forza muscolare.
- Controllo del tronco in posizione seduta ed eretta tramite prove di
mantenimento della posizione con o senza spinte destabilizzanti e di
raggiungimento di obiettivi in diverse posizioni nello spazio.
79
- Vista: il deficit o l‟assenza di vista non controindica la protesizzazione
ma rende il processo di recupero più difficoltoso, necessitando di
un‟attenzione maggiore ad afferenze quasi esclusivamente tattili e
cinestesiche.
- Neuropatie: possono ostacolare la protesizzazione per le alterazioni
sensitive superficiali e profonde, così come per i deficit muscolari che
producono.
- Cardiopatia ed insufficienza respiratoria.
- Stato dell’arto inferiore controlaterale: questo può presentare segni di
ischemia, rigidità articolari o atrofie muscolari che interferiranno sul
processo di recupero. Se l‟arto controlaterale presenta fratture in
pseudoartrosi o non ancora consolidate che non consentono
l‟applicazione del carico o lo consentono solo in parte, per non ritardare
la protesizzazione, si richiede l‟applicazione di un‟ortesi. Con fratture
in via di consolidamento trattati con fissatori esterni, invece, la
protesizzazione è sempre possibile purchè sia nota la percentuale di
carico con cui può essere gravato l‟arto e i fissatori siano posizionati
lateralmente. Artrosi gravi a carico del ginocchio e della tibio-tarsica
possono consentire il trattamento riabilitativo con l‟utilizzo di
opportune ortesi.
- Amputazione bilaterale: è molto difficoltosa e talvolta, soprattutto per i
soggetti più anziani, può impedire la protesizzazione optando per la
scelta della carrozzina.
In seguito sarà importante procedere con la valutazione funzionale in cui si
verifica l‟autonomia del paziente nei passaggi posturali (letto-carrozzina,
seduto-in piedi, carrozzina-wc), gli spostamenti a letto, la gestione ed utilizzo
della carrozzina e la deambulazione monopodale con girello o canadesi.
80
Infine si osserverà come il paziente esegue le ADL come l‟igiene e la
vestizione dalla vita in giù.
4.2.2 Obiettivi
Grazie alla raccolta di dati effettuata durante la valutazione, il fisioterapista
potrà definire una serie di obiettivi a breve termine (relativi alla fase postchirurgica):
- ripristino delle buone condizioni generali;
- ripristino del moncone, idoneo alla fase pre-protesica;
- prevenzione di complicanze quali contratture, rigidità e retrazioni;
- passaggi posturali letto-carrozzina con o senza assistenza ;
- trattamento del dolore.
4.2.3 Strumenti
Il trattamento fisioterapico nella fase post-chirurgica si concentra sulla
prevenzione dell‟edema mediante l‟assunzione di posture che ne favoriscano
il drenaggio: vengono, infatti, utilizzati dei rialzi di 3-4 cm in fondo al letto.
Non appena possibile si invita il paziente ad adottare la posizione prona con
un cuscino posto sotto l‟arto interessato per almeno 15 minuti per tre volte al
giorno. Le maggiori retrazioni muscolari nell‟amputato di coscia avvengono
in flessione e abduzione del moncone e, per contrastarle, il fisioterapista deve
informare il paziente sull‟importanza dei cambi posturali, ma soprattutto deve
illustrare quali sono le posture corrette da utilizzare e quelle invece da evitare
assolutamente.
Posture corrette nell‟amputato di coscia:
- in decubito laterale con cuscino tra le gambe;
- posizione prona20 con cuscino sotto il moncone (fig. 21);
20
Mantiene l‟arto in estensione e previene le contratture flessorie della coxo-femorale.
81
Fig. 21: esempio di postura corretta
- breve permanenza sulla carrozzina;
- in ortostatismo mantenimento della posizione neutra del moncone;
Posture errate da evitare:
- abduzione del moncone da supini con cuscino tra le gambe;
- mantenimento da supini di un cuscino sotto il moncone che lo atteggia
in flessione;
- flessione del moncone in appoggio sulla canadese in stazione eretta nei
momenti di riposo (fig. 22);
Fig. 22: esempio di postura da evitare
- flessione eccessiva del tronco sul bacino in posizione semiseduta a
letto;
- utilizzo di materassi troppo morbidi;
- permanenza prolungata in carrozzina.
82
L‟amputato transtibiale, invece deve evitare di assumere posizioni prolungate
nel tempo con il ginocchio in flessione come mantenere un cuscino sotto il
ginocchio o rimanere in carrozzina a lungo tempo.
Le posture vanno alternate ogni 2-3 ore nell‟arco della giornata per evitare
l‟insorgenza di piaghe da decubito.
È opportuno effettuare inoltre, delle manovre di chinesiterapia respiratoria
profonda e di espettorazione, se necessario, per prevenire eventuali focolai
infiammatori dovuti a ristagno delle secrezione bronchiali a seguito
dell‟intervento chirurgico e per ottenere una buona ossigenazione che
influisce positivamente sulla cicatrizzazione del moncone. L‟effetto pompa
della respirazione diaframmatica favorisce anche la riduzione dell‟edema,
poiché determina una depressione all‟interno della cavità addominale capace
di richiamare, tramite grossi vasi, una maggiore quantità di liquidi.
Si svolgono inoltre gli esercizi di rinforzo degli arti sani, in particolare si
effettueranno degli esercizi che coinvolgono gli arti superiori, atti ad
insegnare al paziente la decompressione delle zone di carico, sede di
insorgenza delle piaghe da decubito. Per evitare l‟edema, oltre alle posture
che ne favoriscono il drenaggio, si potranno applicare anche:
- benda elastica: è importante che questa tecnica venga insegnata
correttamente al paziente in modo che egli possa poi eseguirla
autonomamente;
- calza elastica: si applicano facilmente e danno una compressione
uniforme.
Queste tipologie di compressione devono essere adottate per tutte le 24 ore
tranne che per il bagno o per areare la ferita.
83
TRATTAMENTO DEL DOLORE
Nella fase successiva all‟intervento chirurgico il problema fondamentale da
affrontare è la risoluzione del dolore del moncone. Questo è un dolore spesso
tagliente, provato dal paziente generalmente da una a tre settimane dopo
l‟intervento. Il dolore post-chirurgico si risolve spontaneamente e in maniera
graduale con la riduzione dell‟edema e la guarigione della ferita da
amputazione.
In
questa
fase
il
dolore
può
essere
controllato
farmacologicamente con FANS e con l‟uso di terapie fisiche.
Il trauma dell‟intervento agisce in maniera tale da eccitare le fibre nervose del
midollo spinale, con possibile innalzamento della sensibilità e persistenza del
dolore. Tra gli interventi fisioterapici che si possono mettere in atto i più
efficaci sono:
- sollevare l‟arto sopra il livello del cuore per un‟ora al giorno;
- applicare ghiaccio;
- applicare la corrente galvanica e la TENS che riducono anche
l‟infiammazione.
È molto importante fare attenzione alla cute del moncone e alla persistenza
del dolore: la presenza del calore, l‟edema, l‟eritema possono essere segni di
una patologia locale come ematomi o infezioni. Nel caso ci sia anche
un‟alterazione del colore della cute è possibile che sia in atto un episodio
ischemico acuto.
84
4.3 FASE PRE-PROTESICA
Se il paziente viene trasferito da un ospedale ad un centro di riabilitazione, la
valutazione va ripetuta dal fisioterapista che lo accoglierà poiché nel corso dei
giorni i parametri saranno mutati.
4.3.1 Obiettivi
Per quanto riguarda la fase pre-protesica, gli obiettivi sono rivolti a preparare
il paziente alla ricezione della protesi. Essi sono:
- addestramento all‟igiene e alla cura del moncone;
- mantenimento di una buona articolarità e forza muscolare del moncone;
- prevenzione dei danni secondari e delle posture viziate;
- mantenimento di un buon trofismo sia a livello degli arti superiori che
dell‟arto inferiore controlaterale;
- aumento della capacità respiratoria e cardiaca;
- se necessario miglioramento dei passaggi posturali e dei trasferimenti;
- raggiungimento della stazione eretta prima con poi senza ausili e
ripristino di un buon equilibrio statico e dinamico;
- autonomia negli spostamenti monopodali con ausili.
Una volta definiti gli obiettivi è necessario discuterli con il paziente al fine di
ottenere una sua maggiore consapevolezza e partecipazione al trattamento.
La fase pre-protesica ha inizio subito dopo la cicatrizzazione della ferita
chirurgica, che si verifica di solito intorno alla X-XX giornata. In genere, la
sua durata media va dalle 3-6 settimane per il paziente traumatico, alle 6-10
settimane per gli amputati vascolari.
4.3.2 Strumenti
Il trattamento pre-protesico comprende varie fasi, per ognuna delle quali
vengono definite delle tecniche riabilitative specifiche:
-
prevenzione delle retrazioni muscolari
85
- massaggio
- bendaggio del moncone
- fisiochinesiterapia pre-protesica
Sarà il fisioterapista che dovrà individuare gli strumenti più adatti a
conseguire gli obiettivi scelti all‟interno di uno specifico progetto adatto al
paziente.
Prevenzione delle retrazioni
Le contratture devono essere evitate; infatti, una volta instaurate porteranno a
ritardi nel programma riabilitativo e a maggiori sofferenze per il paziente che
dovrà subire ulteriori sedute di stretching. Le contratture che si instaurano con
facilità sono a carico dei flessori e degli abduttori di anca e dei flessori di
ginocchio (nell‟amputazione transtibiale). Oltre alle posture da proni e da
supini, come precedentemente descritto, per mantenere l‟estensione del
ginocchio, nell‟amputazione transtibiale, sarà utile tenere il moncone fasciato
con un bendaggio e, se il paziente deve rimanere in carrozzina a lungo,
tenerlo poggiato su un supporto rivestito di materiale morbido.
Altri esercizi utili per il recupero della normale lunghezza muscolare sono:
- Manovra di Thomas, per lo stretching dello psoas, da eseguire con
paziente in posizione supina, arto sano in massima flessione d‟anca e di
ginocchio e il terapista eserciterà uno stiramento passivo dell‟arto
amputato.
- Contrazione isometrica eccentrica dei muscoli accorciati: contrazione
dei flessori posti in allungamento contro massima resistenza, seguita da
rilassamento e allungamento passivo.
- Tecnica dell‟inversione rapida dell‟antagonista: contrazione isotonica
lenta dei flessori contro resistenza massimale; al termine del
movimento si inverte la resistenza e si compie un‟estensione rapida
dell‟anca.
86
- Attraverso il principio dell‟innervazione reciproca, per cui la
contrazione
massimale
di
un
gruppo
muscolare
provoca
necessariamente il rilascio dell‟antagonista, si svolge una contrazione
dei muscoli estensori contro resistenza massimale procurando il
rilassamento dei flessori contratti.
- Intervento di rieducazione posturale globale che utilizza la postura
attiva come mezzo per rinforzare i muscoli indeboliti e allungare quelli
retratti ed è volta a ritrovare l‟equilibrio delle catene muscolari.
È utile che tutti questi esercizi siano associati ad una corretta respirazione: la
fase di allungamento deve infatti avvenire durante l‟espirazione del paziente
seguita da qualche secondo di apnea.
Il nursing e il massaggio del moncone
Gli interventi d‟èquipe prevedono il proseguimento delle cure del moncone:
appena la ferita si cicatrizza, il personale infermieristico e fisioterapico
insegnano al paziente il lavaggio del moncone che va eseguito con acqua
tiepida e sapone neutro; ad esso segue la fase di asciugatura accurata con
tamponamento leggero per mezzo di una asciugamano morbido su tutta la
superficie. L‟èquipe insegna inoltre l‟importanza della pulizia e del controllo
cutaneo con l‟utilizzo di specchietti per ispezionare le zone che l‟occhio non
potrebbe raggiungere. L‟attenzione nel visionare la cute sarà rivolta
soprattutto alla ferita e alle zone su cui poggia il carico.
Il trattamento della ferita si esplica con tecniche e manovre finalizzate a
mantenere scorrevoli i tessuti superficiali e profondi o eliminare le aderenze
cicatriziali. Il massaggio classico mantiene la pelle morbida ed elastica e
aumenta la vascolarizzazione locale. Si possono eseguire, inoltre, sia il
massaggio linfodrenante che permette di scaricare i liquidi in eccesso nelle
87
stazioni linfonodali rimaste integre (a livello inguinale), sia un massaggio di
percussione che stimola i recettori cutanei.
Con le cicatrici aderenti trova indicazione il massaggio di scollamento con
pomate nutrienti ed emollienti; con le cicatrici cheloidee occorre evitare
irritazioni provocate dal loro sfregamento contro l‟invasatura; per questa
ragione è necessario proteggere il moncone con cuffie di silicone.
La presenza di tramiti fistolosi, non consente di cominciare il trattamento
protesico fino alla loro guarigione. A tal fine è opportuno un prelievo di
tampone colturale sul materiale per identificare l‟agente patogeno e impostare
la terapia medica. Se i tempi sono lunghi l‟intervento è chirurgico.
Il trattamento della ferita può essere svolto anche con gli ultrasuoni o
attraverso il massaggio connettivale che si utilizza subito dopo la guarigione
per favorire la cicatrizzazione: con questa metodica si comincia dalla periferia
e mai dalla zona colpita.
Il bendaggio funzionale
La stabilizzazione volumetrica è uno dei principali elementi che permettono
di definire un moncone pronto per la protesizzazione. Per questo scopo il
bendaggio funzionale permette di:
- favorire il riassorbimento dell‟edema spingendo i liquidi dall‟apice del
moncone alla radice dell‟arto e impedendo il ristagno venoso;
- accelerare il processo di ipotrofia muscolare;
- modellare il moncone mantenendo in posizione le masse muscolari in
modo da raggiungere velocemente la forma più idonea alla
protesizzazione.
Il paziente deve imparare ad eseguire autonomamente il bendaggio funzionale
e deve indossare la fasciatura elastica contenitiva per tutto l‟arco della
giornata, togliendola soltanto per le cure igieniche, le medicazioni e durante la
notte. Successivamente alla consegna della protesi il moncone viene bendato
88
solo nelle ore diurne in cui il paziente non indossa la protesi per evitare che
esso, se non tenuto in posizione di scarico e una volta libero dall‟invasatura,
possa aumentare il volume creando difficoltà nell‟indossare la protesi.
Affinchè il bendaggio sia efficace si devono rispettare alcune regole:
- l‟aderenza sulla pelle non deve essere traumatica e il bendaggio non
deve limitare i movimenti del moncone;
- deve rimanere in sede per tutta la giornata;
- l‟andamento del bendaggio è a spirale o a spina di pesce;
- La direzione deve essere disto-prossimale21 per esercitare una forza
centripeta che dreni l‟edema;
- la tensione della fasciatura deve essere calibrata su ogni paziente
facendo attenzione che la pressione esercitata sia maggiore all‟apice e
diminuisca progressivamente verso la radice dell‟arto. Se troppo stretta
può dare problemi di ostruzione al circolo sanguigno con aumento
dell‟edema, se troppo lenta non permette al bendaggio di esplicare le
sue funzioni.
Le bende utilizzate sono elastiche in senso longitudinale e misurano 12 cm di
altezza per una lunghezza di 7 m circa. Le modalità di esecuzione possono
leggermente variare a seconda della posizione del paziente (sdraiato sul
lettino o in piedi) e delle caratteristiche del moncone (voluminoso o con
borsite inguinale).
Con il paziente steso sul lettino, nel caso del moncone a livello del terzo
medio del femore:
- s‟inizia mettendo in tensione la benda con una mano e con l‟altra
tenendola ancorata circa 15 cm sopra il cavo popliteo per l‟amputato di
gamba e alla radice posteriore della coscia per l‟amputato transfemorale
(fig. 23);
21
Dall‟apice alla radice del moncone.
89
Fig. 23: fase iniziale del bendaggio
- si avvolge l‟apice del moncone tirando la benda fino alla radice anterolaterale della coscia per l‟amputazione di femore, fino a 15 cm sopra il
ginocchio anteriormente per quella di gamba; a questo punto si torna
verso il basso in diagonale e si avvolge nuovamente l‟apice del
moncone (fig. 24-25);
Fig. 24-25: avvolgimento della benda
- si inizia ad avvolgere il moncone in senso disto prossimale con la
tecnica a spirale (con pressione decrescente);
- si continua avvolgendo la radice della coscia e/o il ginocchio;
- si termina il bendaggio fermando la benda con dei ganci (fig.26).
Fig. 26: chiusura del bendaggio con ganci
90
Per monconi voluminosi è utile usare due bendaggi. Inoltre, in assenza di un
lettino si può adottare una tecnica di bendaggio alternativa, eseguita col
paziente in ortostatismo. Anche in questo caso vengono usate due bende
elastiche (per l‟amputazione transfemorale); si userà per il secondo
bendaggio, una tecnica detta “ad otto”, con passaggio sulle creste iliache per
evitare che la prima benda si sfili (fig. 27).
Fig. 27: bendaggio eseguito in ortostatismo
Se il paziente aumenta di peso, con conseguente aumento del volume del
moncone e continua a camminare per lungo tempo con la protesi e quindi con
un‟invasatura inidonea, si può originare una borsite a livello inguinale
nell‟amputazione di coscia, e a livello sottorotuleo per quella di gamba o un
edema all‟apice del moncone da stasi venosa. In questi casi, in attesa della
nuova invasatura che dovrà contenere la borsite, è molto importante effettuare
un bendaggio con un piccolo cuscinetto di gomma (contenuto nel primo
bendaggio) che avrà lo scopo di accelerare l‟azione di compressione e
riduzione della borsite con la benda. È importante astenersi temporaneamente
dall‟uso della protesi fino al ripristino delle buone condizioni del moncone.
Nel moncone transtibiale un bendaggio eseguito correttamente dovrà tenere il
ginocchio assolutamente libero nei movimenti. Le bende usate dovranno
essere elastiche solo il direzione longitudinale e avere un‟altezza minima di 8
cm e una lunghezza di circa 7 m.
91
Fisiochinesiterapia pre-protesica
La fisiochinesiterapia pre-protesica si può riassumere nei seguenti tipi di
interventi:
1) fisiochinesiterapia respiratoria e di rilassamento attraverso la respirazione
diaframmatica che, se opportunamente effettuata, favorisce la tonificazione e
il rilassamento della muscolatura addominale;
2) esercizi di chinesiterapia per il rinforzo degli arti superiori (assistita, attiva
con contrazioni isometriche e isotoniche, attiva contro resistenza attraverso
uso di bande elastiche, pesi e resistenze manuali);
3) esercizi di chinesiterapia assistita per il rinforzo dell’arto controlaterale
che sopporterà la maggior parte del carico durante le prime fasi
dell‟addestramento con la protesi;
4) esercizi di chinesiterapia sul moncone: essi sono volti ad evitare
l‟instaurarsi di posture viziate o, se già presenti, allo sblocco di tali posizioni
attraverso
allungamenti
della
muscolatura
retratta
e
tecniche
di
mobilizzazione passiva che ricerchino gli ultimi gradi di escursione. Lo
stretching va praticato inizialmente dal terapista e poi può essere insegnato al
paziente ove possibile.
Le tecniche di rinforzo muscolare permettono di mantenere o recuperare il
tono-trofismo e la forza a livello della muscolatura del moncone. Si procede
gradualmente dalla mobilizzazione attiva assistita fino alla mobilizzazione
attiva contro resistenza che può essere applicata manualmente o attraverso
resistenze elastiche, pesi, terapia fisica. Nel rinforzo muscolare del moncone, i
movimenti a rischio di retrazione, verranno incentivati molto meno rispetto
agli altri e, anzi, si potenzieranno i muscoli antagonisti. Il rinforzo muscolare
negli amputati transfemorali coinvolgerà maggiormente gli estensori e gli
adduttori di anca attaverso contrazioni sia isotoniche che isometriche.
92
È opportuno, inoltre, che si acquisisca fin da subito la capacità a svolgere “il
ponte” cioè, dalla posizione supina con le ginocchia flesse, sollevare i glutei
dal lettino al fine di rinforzare i glutei
In questa fase della rieducazione, sarà utile anche apprendere la manovra di
rotolamento sul letto, se questa risulta difficoltosa da effettuare a causa
dell‟entità dell‟amputazione, per migliorare la tonicità degli addominali e
favorire il passaggio supino-seduto.
Infine, anche l’esercizio terapeutico conoscitivo può essere applicato sul
moncone: esso implica il coinvolgimento delle afferenze propriocettive, tattili
e pressorie provenienti dal moncone e consente il ripristino della
coordinazione tra di esse; si possono eseguire con il moncone dei tracciati in
posizione supina, in decubito laterale o in stazione eretta, raggiungimento di
posizioni ad occhi chiusi, riconoscimento di diverse consistenze, esercizi di
soppesamento prima da prono, poi da seduto e in stazione eretta cercando di
riconoscere i diversi pesi e mantenendo l‟allineamento della tavola posta sotto
il moncone; questi ultimi due esercizi sono utili a preparare la cute al carico
con la protesi.
Tutti gli esercizi di chinesi possono essere svolti in gruppo oppure possono
essere personalizzati; la soluzione migliore è data dall‟abbinamento di
entrambi poiché ciò comporta benefici per il paziente sul piano sia fisico che
psicologico.
Il paziente, inoltre, deve imparare a muoversi nel letto ed eseguire i
trasferimenti letto-carrozzina, carrozzina-wc autonomanente e a vestirsi dalla
vita in giù.
Oltre agli esercizi sopra citati si possono ancora eseguire:
- cadute e tecniche per rialzarsi passando dalla posizione prona a quella
quadrupedica e successivamente al sollevamento con l‟aiuto degli arti
93
superiori che fanno punto fisso su un appoggio superiore (sedia,
canadesi);
- attività
di
spostamento
ricondizionamento
allo
monopodale
sforzo;
esso
con
ausili,
avviene
utile
al
aumentando
progressivamente le distanze percorse e i tempi di esecuzione,
riducendo le pause e modificando il tipo di ausilio: generalmente si
comincia tra le parallele, poi si utilizzano deambulatori e infine le
canadesi. Sarebbe utile far capire al paziente che non dovrebbe
compiere dei saltelli ma simulare il più possibile lo schema del passo
flettendo l‟arto amputato durante la fase di swing del cammino.
Infine, nel periodo prossimo alla consegna della protesi si eseguono degli
esercizi molto utili a stimolare le reazioni di equilibrio quali il mantenimento
della statica eretta monopodalica tra le parallele, dapprima con appoggio di
entrambe le mani, poi di una mano e infine senza appoggi. Una volta
acquisito un equilibrio stabile, si propongono esercizi destabilizzanti che
stimolino le reazioni d‟equilibrio:
- esercizi di tenuta della posizione mentre il terapista dà delle spinte su
tronco e arti superiori;
- esercizi di presa e lancio di oggetti come una palla di piccole
dimensioni sui piani frontale e sagittale.
4.3.3 Il moncone
Affinchè la protesi sia ben accettata dal paziente e non provochi dolori è
necessario che il moncone abbia alcune caratteristiche che sono quelle citate
nel paragrafo 4.2.1. È possibile però che il moncone presenti dei difetti che
possono influire sulla qualità del recupero e che possono essere causati da
traumi, patologie associate, tecniche operatorie non idonee, inadeguato
trattamento fisioterapico, difetti della protesi o scarsa cura da parte del
94
paziente. Questi problemi possono manifestarsi sia nella fase pre-protesica
che in quella protesica ed è importante che il fisioterapista li riconosca e ne
individui le cause. I disturbi più frequenti sono:
- osteofiti: sono speroni ossei sporgenti in genere all‟apice del moncone
che causano vivi dolori soprattutto al carico; si può procedere ad
un‟eventuale copertura di questi, affinchè non entrino in conflitto con
l‟invasatura. Se anche la copertura dovesse rivelarsi insufficiente si
procederà al rimodellamento chirurgico;
- brevità muscolare rispetto all’osso: può essere legato ad una eccessiva
resezione chirurgica delle masse muscolari; il trattamento è chirurgico;
- rigidità articolare e retrazioni muscolari: le più frequenti sono a livello
dell‟ileopsoas nell‟amputato di coscia, agli ischiocrurali nell‟amputato
di gamba e al tricipite surale nell‟amputato di piede;
- difetti di cicatrizzazione: comprendono ritardi di cicatrizzazione e
formazione di cicatrici patologiche quali adese, retraenti, ipertrofiche o
cheloidee; è importante riuscire a prevenirli e trattarli precocemente;
- difetti di trofismo e circolazione: comprendono l‟edema, ulcere, escare
cutanee, cianosi; possono essere causati da un danno da scorretta
invasatura che può provocare disturbi cronici alla circolazione
arteriosa, venosa e linfatica con conseguenze che spesso appaiono dopo
anni. Il mancato contatto dell'estremità del moncone con il fondo della
protesi può causare una stasi venosa e linfatica cronica, il cosiddetto
"moncone blu";
-
borsiti inguinali oltre che rendere difficoltosa la costruzione
dell‟invasatura possono portare ad un utilizzo doloroso al punto da
richiedere la revisione chirurgica. La terapia consiste nel riposo e nel
bendaggio;
- neurinomi: causati da intrappolamento di tronchi nervosi sezionati
durante l‟intervento chirurgico in cicatrici nella zona apicale che
95
determina una forte ipersensibilità alla pressione e difficoltà al carico. È
importante che durante l‟intervento questi tronchi nervosi vengano
alloggiati in masse muscolari; il trattamento conservativo comprende la
somministrazione di analgesici, infiltrazioni, massaggio, terapia fisica;
- processi fistolosi ed osteomieliti: sono causati dalla colonizzazione
batterica del tessuto cicatriziale con conseguente formazione di fistole.
Nei casi più gravi possono complicarsi provocando osteomielite
caratterizzata da un‟infezione del tessuto osseo;
- eccesso di parti molli: crea un rapporto instabile tra il moncone e
l‟invasatura con effetto pseudoartrosi e scarsa sicurezza del cammino;
- dermatiti da contatto: sono dovute ad un‟intolleranza della protesi da
parte della cute del moncone; la causa può essere di tipo allergica;
- iperpatie: caratterizzati da un dolore molto intenso presente anche al
semplice sfioramento del moncone;
- parestesie: sono sensazioni fastidiose e alterate causate dalla sezione
delle fibre nervose sensitive; gli ultrasuoni e il massaggio di
sfioramento possono essere tecniche utili al loro trattamento;
- sensazione da arto fantasma: alcuni pazienti sottoposti ad amputazione
avvertono dolore nella parte di arto mancante, e tale fenomeno, legato
alla sensazione che l‟arto amputato esista ancora (presente nel 97% dei
casi), viene appunto definita sindrome da arto fantasma. La
spiegazione tradizionale dell‟arto fantasma è che i nervi residui
dell‟arto amputato continuano a generare impulsi che vengono
trasmessi attraverso il midollo spinale e il talamo nelle aree somatosensitive della corteccia cerebrale; un‟altra teoria è che esso origini da
una eccessiva scarica spontanea dei neuroni del midollo spinale che
hanno perduto il loro normale input sensitivo proveniente dalla
periferia. Alcuni pazienti, ad esempio, sostengono di sentire muovere le
dita dei piedi o un formicolio anche dopo l‟amputazione. In realtà
96
questa sensazione, destinata a scomparire, non è fastidiosa; il problema
maggiore è legato all‟evenienza che tali sensazioni possono essere
dolorose.
Il DOLORE DA ARTO FANTASMA esordisce nella fase acuta,
generalmente decresce e raramente rappresenta un problema a lungo termine.
A volte il dolore che ha significato di allarme diviene iperattivo e il segnale al
cervello può essere amplificato in maniera sproporzionata, fino a raggiungere
un livello tale da divenire invalidante. Se il dolore persiste per più di 6 mesi,
la prognosi di miglioramento spontaneo è sfavorevole. Inoltre, l‟intensità del
dolore percepito è strettamente collegato a livello d‟ansia e ad altri fattori
personali.
Il trattamento del dolore dell‟arto fantasma si giova dei seguenti interventi:
- tecniche di biofeedback, in cui il paziente può ottenere un controllo del
dolore, che permettono di attivare muscoli e nervi dell‟arto residuo creando,
assieme alle immagini mentali, una sensazione di movimento dell‟arto
fantasma (es: flettere la caviglia della gamba amputata.); - terapia fisica come
ultrasuoni e TENS: quest‟ultima è applicata nel territorio di distribuzione del
nervo fonte del dolore percepito;
- tecniche di percussione, vibrazione, massaggio, tecniche di rilassamento
come ad esempio rilassare mentalmente l‟arto mancante e il moncone.
- Inoltre, possono essere associate al trattamento fisioterapico una terapia
farmacologica attraverso la somministrazione di analgesici.
Il DOLORE DA ARTO RESIDUO: si definisce arto residuo doloroso il
dolore a carico della parte di arto residuo che non investe l‟arto fantasma.
Una fonte comune di dolore è la pressione prodotta da protesi inserite
scorrettamente. L‟esame dell‟arto residuo doloroso comprende l‟ispezione e
la valutazione della forza e dell‟escursione articolare.
97
Tra le cause ossee articolari vi sono: artrite, fratture, osteomielite,
ossificazione eterotopica e, nei bambini con meno di 12 anni di età, eccessivo
accrescimento osseo.
L‟eziologia legata ai tessuti molli può comprendere: ischemia, ascessi,
cellulite, aderenze ai tessuti, formazioni di cicatrici, neuropatie periferiche,
strappi muscolari e neurinomi. Il trattamento dell‟arto residuo doloroso mira
alla risoluzione del problema sottostante, per cui, in caso di patologie ossee e
di ascessi, si dovrebbe ricorrere all‟intervento chirurgico. Il dolore ischemico
richiede invece, la rivascolarizzazione chirurgica o l‟uso di farmaci per
migliorare la circolazione.
Anche le terapie fisioterapiche si rivelano generalmente d‟aiuto per questo
tipo di dolore:
- la stimolazione meccanica, comprendente il massaggio, la percussione e la
frizione, riduce la sensibilità locale dell‟arto.
- Per quanto riguarda le terapie fisiche, gli ultrasuoni, gli impacchi di ghiaccio
e la TENS sono tutti rimedi utili. Inoltre si possono usare raggi UVA (in caso
di escoriazioni, ulcere, piaghe) e laserterapia, (in presenza di neurinomi, arto
fantasma).
- Un altro strumento a disposizione del fisioterapista è la desensibilizzazione
del moncone finalizzata ad aumentare la soglia nocicettiva delle terminazioni
libere cutanee. Gli esercizi consistono nello sfregamento lieve della cute del
moncone con superfici che si fanno sempre più ruvide (carta, cartone, stoffe,
panni bagnati, teli ruvidi, spazzole, ecc.) oppure nell‟immersione del
moncone stesso in recipienti pieni di sabbia, piselli, lenticchie, fagioli, anche
in questo caso il materiale usato va diventando sempre più grossolano.
98
4.4 FASE PROTESICA
4.4.1 Valutazione
Il momento della consegna della protesi al paziente da parte del tecnico
ortopedico segna l‟inizio della fase protesica.
Prima di consegnare la protesi, però, occorre effettuare la verifica dei risultati
raggiunti nella fase pre-protesica; essi rappresentano i requisiti per la
protesizzazione:
- corretta cicatrizzazione della ferita;
- buona condizione muscolo-scheletrica del moncone e degli altri arti;
- buon equilibrio statico e dinamico in stazione eretta senza appoggio
degli arti superiori;
- sufficiente riserva cardio-polmonare;
Se non si sia ancora raggiunto il necessario livello di preparazione per la fase
protesica, è importante pianificare il trattamento in modo da privilegiare
ancora il lavoro di preparazione della fase pre-protesica e gradualmente
introdurre il lavoro con la protesi.
Inoltre, un‟indagine che deve essere sempre eseguita, è quella della verifica
della capacità di carico terminale per evidenziare la presenza di dolorabilità.
A tal fine, col paziente disteso sul lettino ed il moncone flesso a circa 90
gradi, col palmo della mano si preme con forza contro l‟apice. Se l‟operazione
non provoca dolore, per ulteriore conferma, col paziente in piedi, si fa
appoggiare il moncone esteso sul lettino, spostando il peso corporeo su di
esso.
Durante la pianificazione di un adeguato piano di trattamento protesico e
durante la scelta del modello protesico, successivamente, occorre tener conto
dei seguenti punti:
- età: nel bambino e nell‟adolescente le protesi pongono problemi
particolari legati alla loro variabilità; infatti, non devono essere
99
prescritte protesi definitive fino a dopo il termine dell‟accrescimento.
Per quanto riguarda invece l‟età avanzata, essa di per sé non
controindica la protesizzazione, qualunque sia la patologia occasionale
concomitante.
- Personalità: la personalità precedente all‟amputazione influirà sulla
reazione del paziente alla protesi. È importante anche il grado di
comprensione e di motivazione di fronte alla nuova situazione. Le
risposte psicologiche sono differenti a seconda che l‟amputazione sia il
risultato di un lungo processo morboso e di dolore o che venga
realizzata con carattere di urgenza come conseguenza di un trauma o di
un incidente.
- Luogo di residenza: il luogo in cui il soggetto vive è importante per la
scelta di una protesi adeguata, quindi la presenza di terreni più
accidentali obbliga a scegliere elementi protesici differenti da quelli
usati per la marcia su terreni piani.
- Lavoro: nell‟amputato che ha la possibilità di ritornare, viste le sue
condizioni fisiche generali buone, a lavoro, la protesi deve garantire
stabilità e resistenza soprattutto per chi esegue lavori pesanti. Per
determinate professioni sono richiesti adattamenti particolari della
protesi e un lavoro riabilitativo dedicato.
Quando il fisiatra e il fisioterapista ritengono che il paziente sia pronto per la
protesizzazione, il tecnico ortopedico costruisce e assembla la protesi in base
alle componenti scelte appositamente per le esigenze e le possibilità del
singolo soggetto ed in base alla prognosi definita.
La
protesi
provvisoria
viene
consegnata
al
paziente per
iniziare
l‟addestramento protesico, fase più critica del trattamento riabilitativo,
durante il quale è indispensabile, per una buona riuscita, la collaborazione
dell‟èquipe medico-riabilitativa e un altrettanto valido supporto psicologico.
100
Una valutazione ulteriore da effettuare prima di cominciare il trattamento vero
e proprio è l‟esame statico e dinamico del paziente con la protesi che di solito
si compie insieme al tecnico ortopedico.
Essa permette di rilevare le problematiche più evidenti nel mantenimento
della protesi in stazione eretta e durante il cammino e di decidere le priorità
del trattamento da seguire e l‟eventuale fornitura di un ausilio; esso verrà
scelto in base al grado di funzionalità, al futuro ambiente di vita, alle capacità
cognitive e fisiche, al dispendio energetico provocato e al grado di sicurezza
che esso conferisce al paziente.
4.4.2: Obiettivi
L‟applicazione della protesi deve essere sempre vista come mezzo per
consentire al paziente il superamento della disabilità acquisita, utilizzando al
meglio le risorse residue, il raggiungimento della massima autonomia in
funzione dell‟ambiente con cui deve interagire al fine di favorire il
reinserimento socio-familiare e il reinserimento nel mondo del lavoro, quando
l‟età e le condizioni generali lo consentono.
Per ottenere tali obiettivi a lungo termine ne sono necessari altri intermedi
quali:
- autonomia nel calzare e sfilare la protesi, cura e igiene del moncone;
- autonomia nei passaggi posturali e nelle ADL con la protesi;
- mantenimento della stazione eretta senza appoggi e capacità di
trasferimento del carico su entrambi gli arti inferiori;
- raggiungimento della deambulazione con ausili;
- raggiungimento della deambulazione senza ausili con una buona
velocità e con il minor dispendio energetico possibile ;
- salita e discesa delle scale;
101
- realizzazione della corsa e del salto se le condizioni fisiche del paziente
lo permettono e in relazione al tipo di attività (anche sportiva) prima
svolta;
- ripristino estetico.
Non tutti i pazienti devono necessariamente raggiungere tutti questi obiettivi;
sarà compito del fisioterapista decidere quali sono quelli ottenibili dal
paziente.
4.4.3 Interventi riabilitativi dopo la consegna della protesi
Alla consegna della protesi, è importante informare il paziente sulle sue
caratteristiche, sul suo funzionamento e sullo svolgimento del programma
riabilitativo. Anche la comunicazione al paziente dei nuovi obiettivi permette
di continuare a renderlo partecipe e protagonista del trattamento.
Occorre continuare con le cure del moncone, attraverso l‟igiene, l‟ispezione
della ferita e delle zone di carico e il bendaggio che, in questa fase, va sempre
applicato quando il paziente rimane sprovvisto della protesi.
Inoltre, si invita il paziente a portare la protesi il più a lungo possibile durante
il giorno per aumentare la compliance moncone-invasatura, ridurre
notevolmente e rapidamente le dimensioni del moncone e per diminuire le
sensazioni spiacevoli legate al contatto della cute con il nuovo materiale.
Durante il trattamento è importante che il paziente possa sperimentare diverse
situazioni con la protesi simulando quelle che potrà incontrare nella vita reale;
sarà compito del fisioterapista decidere quali sono quelle più utili per quel
determinato paziente. Le prime attività che vengono insegnate al paziente
sono la tecnica per calzare e sfilare la protesi e i passaggi posturali:
tecnica per calzare e sfilare la protesi: essa varia in base alle caratteristiche
della protesi;
102
- per gli amputati transfemorali con invaso a contenimento ischiatico e
contatto totale con sistema di fissazione a suzione: l‟ausilio indispensabile per
indossare la protesi è rappresentato da un tubulare di cotone o perlon che
presenta due tiranti ad un‟estremità.
Mentre il paziente è seduto su una sedia, infila il tubulare sul moncone fino
alla radice della coscia. In seguito, il moncone con il tubulare viene inserito
all‟interno dell‟invasatura, facendo uscire il tubulare ed i tiranti dal foro della
valvola. Il paziente si alza e, tenendo leggermente flesso il ginocchio della
protesi, incomincia a tirare la calza utilizzando alternativamente i tiranti.
L‟operazione deve portare alla completa introduzione del moncone all‟interno
dell‟invasatura. Quando il paziente sente che il moncone è in posizione
all‟interno dell‟invasatura e l‟ischio è a contatto con il suo appoggio, se il
sistema di fissazione è a suzione, estrae completamente il tubulare e può
chiudere il foro con la valvola per l‟estrazione dell‟aria. Se invece il sistema
di fissazione è costituito da una cintura in vita, l‟estremità della calza che
fuoriesce viene raccolta e reinserita nel foro, si applica la valvola e infine si
chiude la cintura in vita.
Per togliere la protesi, invece, il paziente dovrà sedersi sul bordo della sedia,
togliere la valvola ed iniziare, con delicatezza, a detendere la cute sotto il
bordo prossimale anteriore dell‟invasatura. Durante l‟operazione il moncone
deve essere mantenuto il più rilassato possibile onde evitare che opponga
resistenza all‟estrazione del tubulare e impedisca l‟estrazione del moncone
dall‟invasatura. Dopo aver eseguito la manovra il paziente deve controllare
con attenzione l‟appoggio ischiatico, la zona inguinale ed eventuali
arrossamenti.
La tecnica di introduzione ed estrazione del moncone, inizialmente, deve
essere ripetuta più volte dal terapista fin quando il paziente non sarà in grado
di eseguire tutte le operazioni correttamente in modo autonomo; altre tecniche
103
che non richiedono l‟uso del tubulare di cotone possono riguardare le cuffie
con materiale morbido e aggancio a baionetta.
- Amputati transtibiali: viene mostrata al paziente il tipo di cuffia prevista e la
tecnica per indossarla.
Mentre il paziente è seduto su una sedia, il terapista calza la cuffia. Il passo
successivo consiste nell‟introdurre all‟interno dell‟invasatura il moncone con
la cuffia a ginocchio semiflesso. Quando il paziente sente che il moncone è in
posizione all‟interno dell‟invasatura, il terapista verificherà che l‟appoggio
sottorotuleo sia in posizione e che il moncone sia entrato nell‟invasatura in
posizione corretta.
Per togliersi la protesi il paziente dovrà tenere sempre il ginocchio semiflesso
e impugnando lateralmente l‟invasatura, sotto le alette, dovrà prima sfilare
delicatamente il moncone e poi la cuffia da quest‟ultimo.
Nel caso di cuffia con appoggio terminale, il paziente o il terapista per
togliere l‟invasatura dovrà premere l‟apposito pulsante di sblocco
dell‟ancoraggio e sfilare la protesi. E‟ importante insegnare al paziente a
controllare se la protesi è stata calzata correttamente osservando il grado di
rotazione esterna del piede protesico e controllare le condizioni del moncone
quando sfila la protesi.
Tecnica per sedersi e rialzarsi con la protesi
Solitamente i pazienti con amputazione transtibiale monolaterale non
incontrano particolari difficoltà ad eseguire questo movimento; risulta un po‟
più difficoltoso se l‟amputazione è bilaterale.
Per gli amputati transfemorali il movimento risulta essere un po‟ più
complesso. Per sedersi, il paziente con un ginocchio a freno automatico
tenendo i piedi paralleli caricherà sulla pianta del piede protesico affinchè il
ginocchio opponga una certa resistenza così come l‟arto sano. Con un
ginocchio articolato, il passo successivo sarà quello di flettere il tronco in
104
avanti permettendo al ginocchio protesico di flettersi e traslare il bacino
posteriormente fino a raggiungere la sedia.
Nel caso di un ginocchio con sbloccaggio manuale si dovrà prima sbloccare il
ginocchio, caricare sul ginocchio controlaterale, poi fletterlo insieme a quello
protesico e sedersi.
Per rialzarsi si ripeterà la medesima procedura, al contrario.
Anche le ADL e i passaggi posturali a letto, letto-carrozzina, carrozzinastazione eretta sono tra le prime attività che vanno insegnate con la protesi; le
modalità dipendono anche in questo caso dalle caratteristiche della protesi.
4.4.4 Interventi riabilitativi preparatori al gesto deambulatorio
Nei primi giorni la riabilitazione si limita a far abituare il paziente al contatto
con la protesi, al carico parziale su di essa e alla riorganizzazione dello
schema
corporeo
perduto
con
l‟amputazione.
L‟allenamento
alla
deambulazione si articola in due fasi per cui si può parlare di un
addestramento statico e un successivo addestramento dinamico rispettando le
fasi della deambulazione fisiologica.
Entrambi costituiscono dei momenti molto delicati dal punto di vista
riabilitativo e richiedono il pieno coinvolgimento del fisioterapista e del team
tecnico: molto spesso gli errori che il paziente compie svolgendo gli esercizi
di preparazione al cammino, se non corretti in tempo, rappresentano una
complicazione che altera la deambulazione stessa e gli obiettivi del
trattamento.
FASE STATICA
La fase statica prevede il ripristino della posizione ortostatica su due appoggi
(l‟arto sano e la protesi) con lo scopo di far abituare il paziente al contatto e al
carico sull‟apparecchio, di esplorare le sue prestazioni, di riacquisire
105
l‟equilibrio statico adeguato e la fisiologica base d‟appoggio, essenziali per il
proseguimento dell‟addestramento.
Si comincia con degli esercizi tra le parallele di fronte ad uno specchio
quadrettato per ottenere un feedback di controllo visivo che facilita il paziente
ad individuare se stesso e la protesi nello spazio. Il controllo visivo inoltre
costituisce un canale aggiuntivo da integrare con le informazioni che riceve
dalla protesi stessa per ricostruire lo schema corporeo.
Dopodichè si effettuano gli spostamenti di carico sul piano frontale e
sagittale.
Il peso, inizialmente, non si distribuirà in modo equo ai due arti inferiori, ma
caricherà maggiormente sull‟arto sano.
La necessità di una ripartizione graduale del carico deriva dal fatto che il
moncone si trova ancora in una fase critica per la relativa fragilità della ferita,
ma poiché il paziente tende a sfuggire al carico anche dopo questa prima fase,
a causa di un istinto di protezione e per sfuggire al dolore sui punti di
appoggio, con l‟aiuto di due bilance è possibile far sentire al soggetto quale
sia la giusta ripartizione ponderale nelle varie fasi di progressione
dell‟esercizio e dare un altro feedback positivo. Il paziente impara così a
riconoscere la quantità di peso presente nella protesi. Se il dolore non cessa,
occorre verificare se il motivo è una non corretta vestizione della protesi o un
difetto dell‟invasatura.
Si proseguono poi gli esercizi con l’appoggio monopodalico sull’arto
protesizzato contemporaneo al sollevamento dell‟arto controlaterale in cui
l‟appoggio degli arti superiori sulle parallele si ridurrà per gradi fino ad
eliminarlo. Gli arti superiori si possono così svincolare andando a raggiungere
degli oggetti nello spazio.
Si propongono poi degli esercizi destabilizzanti sulle pedane basculanti o
esercizi di ricerca dell‟equilibrio sull‟arto sano e poi su quello protesico
mentre si richiede un impegno degli arti superiori (lancio e tiro di una palla) e
106
del tronco in varie direzioni o il tirar calci ad un pallone stimolando le
reazioni automatiche di equilibrio. Si passerà alla fase dinamica tra le
parallele solo quando il paziente potrà eseguire questi esercizi senza dolore e
senza l‟appoggio degli arti superiori.
Si prosegue con gli esercizi di rinforzo degli arti superiori, del controlaterale e
dell‟arto protesizzato in stazione eretta e in posizione seduta sempre cercando
di non procurare retrazioni. Il paziente deve far ben attenzione a mantenere il
carico sulla protesi, a non sfuggire da esso e a non inclinare il tronco.
FASE DINAMICA
Una volta riacquisito un equilibrio stabile e un‟adeguata sicurezza si può
passare all‟addestramento dinamico che consiste prima nel far provare al
paziente a camminare spontaneamente tra le parallele per individuare i difetti
e poi nell‟insegnare la corretta esecuzione delle fasi del passo.
Inizialmente si faranno eseguire degli esercizi parziali: partendo dal primo
doppio appoggio si fa compiere la fase oscillante fino a raggiungere il
secondo doppio appoggio con il tallone al suolo e fermandosi si torna indietro
e si riproduce lo stesso movimento più volte sia con la gamba protesica che
con la controlaterale.
Deambulazione con due punti fissi nell’amputato transfemorale
Il paziente, tra le parallele e con una protesi con ginocchio articolato:
a) Porta in avanti l‟arto superiore controlaterale alla protesi; l‟arto inferiore
sano è in appoggio e regge il corpo in equilibrio; contemporaneamente inizia
la flessione del moncone (tramite l‟ileo-psoas ed il retto femorale) e del
ginocchio protesico che porta all‟oscillazione della protesi e al successivo
appoggio calcaneare (fig. 28).
107
Fig. 28: fase di swing con l‟arto protesico
b) A questo punto estende l‟anca (tramite la contrazione di glutei ed
ischiocrurali) per bloccare il ginocchio protesico in estensione, in situazione
di sicurezza.
c) Quindi, sposta il peso corporeo in avanti, caricando completamente sul
piede protesico; contemporaneamente porta in avanti ed in appoggio alla
parallela il braccio omolaterale alla protesi ed, infine, provoca la triplice
flessione della gamba controlaterale (fig. 29-30).
Fig. 29-30: fase di stance con l‟arto protesico
d) Lo schema crociato termina quando l‟arto controlaterale va in appoggio. A
questo punto si riprende lo schema crociato con la duplice flessione dell‟arto
protesico.
Con un ginocchio con bloccaggio manuale, per eseguire la fase di
oscillazione della protesi (fase a) bisogna prima elevare l‟emibacino del lato
della protesi mediante l‟azione del muscolo quadrato dei
lombi.
Successivamente, si fletterà l‟anca tramite l‟azione dell‟ileo-psoas e del retto
108
femorale e si arriverà alla fase d‟appoggio calcaneare del piede protesico.
Ovviamente, con questo ginocchio, dopo la fase d‟appoggio sul piede
protesico, il ginocchio con bloccaggio resta esteso e si passa alla fase di carico
sull‟arto sano.
Con un ginocchio a freno automatico il paziente dovrà utilizzare la flessione
del moncone per compiere l‟oscillazione, controllare la sua inerzia a livello
del ginocchio e compiere un‟estensione di anca durante la fase di appoggio
monopodalico. Con un ginocchio policentrico polifunzionale, idraulico o
pneumatico con sistema di ammortizzazione elastico, nella fase a di appoggio
calcaneare, entrando in funzione l‟ammortizzatore, non è necessaria
l‟estensione dell‟anca. Le fasi successive dello schema crociato sono
identiche a quelle illustrate in precedenza.
Deambulazione con due punti fissi nell’amputato transtibiale
a) il paziente porta in avanti l‟arto superiore controlaterale alla protesi; l‟arto
inferiore
sano
è
in
appoggio
e
regge
il
corpo
in
equilibrio;
contemporaneamente inizia la duplice flessione di anca e ginocchio dell‟arto
amputato: dell‟anca tramite l‟ileo-psoas ed il retto femorale e del ginocchio
mediante gli ischiocrurali;
b) si passa, quindi, alla fase di lancio della protesi con l‟estensione del
ginocchio mediante il quadricipite femorale, finché il tacco del piede
protesico prende contatto con il terreno;
c) a questo punto con la leggera flessione del ginocchio dell‟arto protesico
(15°-20°) e la sua successiva estensione il paziente sposterà il peso sulla
protesi spostando in avanti l‟arto superiore omolaterale alla protesi e
raggiungendo la fase di carico completo sul piede protesico dando così inizio
alla fase successiva;
d) la propulsione dell‟arto sano si otterrà quando esso inizierà a realizzare la
triplice flessione con spinta sull‟avampiede. In questo momento tutto il peso
109
del paziente è sostenuto dall‟arto protesizzato. Terminata la fase di
oscillazione, il peso si sposterà in avanti sull‟arto conservato e si riporterà
avanti l‟arto superiore controlaterale al lato protesizzato, ripartendo con la
fase a.
Deambulazione con deambulatore
Talvolta si ricorre all‟uso di un deambulatore quando si lavora con pazienti
particolarmente insicuri, con risorse energetiche limitate o con pazienti
anziani bilaterali il cui obiettivo raggiungibile è appunto questo tipo di
deambulazione.
Deambulazione con un punto fisso e uno mobile
Terminato l‟addestramento tra le parallele, il terapista porterà il paziente al di
fuori di esse in modo da continuare la deambulazione aiutandosi con un punto
fisso ed un punto mobile e ripetendo lo schema crociato. Il punto fisso è, in
genere, una parallela, mentre quello mobile può essere un tripode o una
canadese che va, di norma, tenuta dal lato della protesi. Il tipo di ausilio usato
in precedenza viene fatto utilizzare al paziente per esercitarsi da solo nel
cammino.
Deambulazione con un punto fisso
Raggiunto un buon livello di controllo della protesi, il paziente, sempre
assistito dal terapista, può incominciare a deambulare solo con un punto
d‟appoggio fisso, in genere una parallela, controlaterale alla protesi.
Deambulazione con due punti mobili
La deambulazione con due punti mobili inizia già a fornire una concreta
mobilità al paziente. Il punto mobile può essere rappresentato da un bastone,
una canadese o un tripode (fig. 31). La scelta sarà effettuata dal terapista in
110
funzione del grado di autonomia e sicurezza raggiunto dal paziente. La
deambulazione con due punti mobili può essere organizzata in due tempi
diversi:
• con tre punti d‟appoggio o di carico, costituiti dai due ausili e dalla protesi,
mentre la gamba controlaterale è in fase di oscillazione;
• con due punti d‟appoggio o di carico, costituiti da una canadese
controlaterale alla protesi e dalla protesi stessa, mentre l‟altra stampella e la
gamba controlaterale sono in oscillazione dinamica.
Fig. 31: cammino con due quadripodi
Deambulazione con un punto mobile
Si prosegue l‟addestramento abbandonando uno dei punti mobili, tenendo
solo quello dal lato opposto della protesi che ha ormai solo una funzione di
stabilità ed equilibrio e non di carico.
Deambulazione senza ausili
Il paziente ha raggiunto un livello di controllo della protesi che gli consente di
spostarsi in autonomia, anche se inizialmente dovrà camminare all‟interno
della palestra.
E‟ sempre seguito dal terapista che correggerà eventuali imperfezioni della
deambulazione che possono insorgere quando si abbandonano gli ausili
utilizzati in precedenza: andatura falciante, torsione e/o rotazione del bacino
con conseguenti strategie di compenso da parte del rachide, sbandamento
111
laterale al momento dell‟appoggio calcaneare con la protesi. Se necessario, si
tornerà indietro alle fasi precedenti per affinare l‟addestramento.
Si propongono in questa fase anche esercizi per un addestramento più
specifico al fine di aumentare il grado di autonomia nel gestire situazioni di
vita quotidiana:
- cammino su terreno inclinato in salita e discesa: l‟allenamento può
svolgersi sia all‟interno della palestra per mezzo del tapis roulant con
pendenza regolabile, sia in ambienti esterni.
- Cammino in curva, laterale e posteriore.
- Cammino su terreni irregolari (ciottoli, ghiaia, prato, sabbia, asfalto
irregolare etc.); il percorso da effettuare viene scelto in base alle
esigenze del paziente e alla componente protesica.
- Raccolta di oggetti da terra.
- Salire e scendere dall‟automobile o da altri tipi di veicoli.
- Superamento di ostacoli (marciapiedi, gradini, buche etc.)
- Tecnica per cadere e rialzarsi con la protesi: in questo caso occorre
precisare che non tutti i pazienti sono in grado di apprendere questa
tecnica, soprattutto se sono pazienti anziani o osteoporotici. Nella
caduta controllata è fondamentale l‟uso delle braccia e delle mani per
ammortizzare gli effetti dell‟impatto al suolo e per non urtare il viso.
Per rialzarsi il paziente, da prono, solleva il busto usando le braccia, e
porta il bacino il più possibile in alto e indietro per potersi mettere in
ginocchio. Da questa posizione fa leva sul ginocchio sano, poi sull‟altro
e ancora sul piede sano per assumere la stazione eretta.
- Salita e discesa delle scale prima con due appoggi fissi, poi con uno
fisso ed uno mobile.
Occorre ricordare una semplice regola di base, valida per tutti i tipi di
ginocchio: nel salire le scale si porta inizialmente sul gradino l‟arto
sano e lo si raggiunge poi con l‟arto protesico. Per quanto riguarda la
112
discesa, invece, si porterà avanti la protesi flettendo gradualmente il
ginocchio sano che infine raggiungerà la protesi sullo stesso gradino. Si
consiglia comunque di tenersi al corrimano per ragioni di sicurezza.
In presenza di un ginocchio polifunzionale idraulico o pneumatico e
a frizione, è possibile effettuare le scale a gradini alternati.
Un‟accortezza che si deve utilizzare nel lavoro con questi pazienti è il
far eseguire gli esercizi più volte, inizialmente con frequenti pause che
diminuiscono con la progressione del trattamento.
Nei pazienti con amputazione di gamba si insegna la salita e la discesa
delle scale a gradini alternati.
4.4.5 Difetti del cammino da evitare
Nell’amputato transfemorale
I principali difetti del cammino da correggere sono i seguenti.
- Abbassamento della spalla
Può essere causato da una ipotonia muscolare generalizzata, da un moncone
troppo corto, da un‟invasatura eccessivamente larga, da una protesi troppo
corta o da una scoliosi strutturata.
Si dovrà intervenire sia sui difetti tecnici della protesi, sia insegnando al
paziente una deambulazione con base d‟appoggio più ristretta attraverso l‟uso
di uno specchio per ricevere un feedback visivo.
- Flessione del capo
Da correggere subito nelle prime fasi. E‟ provocata dalla paura e dall‟istintivo
bisogno di controllare i piedi durante la deambulazione. Anche in questo caso
ci si aiuta con uno specchio; il terapista darà al paziente continui messaggi
verbali per correggere i suoi errori.
- Passi diseguali
Possono essere dovuti ad una sorta di “fuga” dal carico sulla protesi. Il passo
con l‟arto sano è più corto e veloce di quello protesico. Anche il passo
113
protesico può essere più corto a causa di una ipostenia dei flessori dell‟anca.
La correzione si ottiene sempre con lo specchio e se necessario tornando tra le
parallele.
- Movimento eccessivo in abduzione dell’arto protesico
Si può verificare sia con ginocchio articolato che non articolato. Può simulare
una protesi più lunga del dovuto, invece a volte la causa è una ipostenia dei
flessori dell‟anca o un dolore a livello dell‟inguine causato dall‟invasatura che
comprime gli adduttori o da una insufficiente rieducazione al cammino. La
soluzione potrà derivare dall‟eliminazione della causa: correzioni delle
tecniche di statica o dell‟invasatura, ripresa di esercizi di controllo e schemi
deambulatori, esercizi con andatura con base di appoggio più stretta.
- Segno del Trendelemburg
Durante l‟appoggio dell‟arto amputato; esso può essere legato ad un deficit di
forza del medio gluteo.
- Inclinazione
anteriore e laterale del busto
Di solito è dovuta a contratture in flessione o ad anchilosi delle anche.
Tuttavia, le cause possono anche essere: pressione eccessiva sull‟ischio,
esagerata controspinta del tallone generata da un piede a restituzione
d‟energia, ipercifosi strutturata. Si interverrà tecnicamente o con trattamento
riabilitativo quando si riterrà possibile ottenere un miglioramento.
-Marcia saltellante
Si verifica nella fase di slancio protesico con l‟accentuazione della spinta
sull‟avampiede sano per compensare un deficit dei flessori dell‟arto amputato.
Si deve intervenire il più precocemente possibile per non fare acquisire
l‟errore.
-Iperlordosi
E‟ molto accentuata in caso di retrazioni flessorie importanti a carico delle
coxo-femorali per compensare tale difetto.
114
Nell’amputato transtibiale
I principali difetti del cammino da correggere sono i seguenti:
- Andatura con ginocchio flesso
Può essere provocata o da un allineamento non corretto dei componenti della
protesi o da limitazione articolare del ginocchio o da un non corretto
insegnamento al paziente della tecnica di appoggio con la protesi.
- Zoppia di fuga
Può essere causata da problemi inerenti l‟altezza della protesi, o da dolore al
moncone o al ginocchio sotto carico, o da una riabilitazione non corretta.
- Passi diseguali
Si notano quando la protesi è troppo alta o il piede è in eccessiva flessione
plantare. Se la protesi è troppo bassa si noterà una vistosa zoppia con
abbassamento della spalla omolaterale in fase di carico sulla protesi.
- Tendenza al varismo o valgismo del ginocchio dal lato dell’amputazione
Si possono notare soprattutto nelle prime fasi del percorso riabilitativo,
quando sono ancora in corso le prime modifiche di statica della protesi.
Tutti questi difetti vanno individuati il più precocemente possibile ed
eliminati dal momento che provocano un aumento del consumo energetico
necessario alla deambulazione.
Esercizi di rinforzo muscolare del moncone, di miglioramento del controllo
della protesi attraverso attività in stazione eretta, riconoscimento di posizioni
raggiunte dall‟arto protesico ad occhi chiusi e corrette modificazioni
dell‟invaso possono essere strategie di intervento atte a risolvere questi
problemi.
115
CAP. 5 ASPETTI PSICOLOGICI
La perdita di un arto dà luogo ad una modificazione oltre che dell‟aspetto
fisico anche dei lineamenti psicologici del paziente, problema quest‟ultimo
che riveste una notevole importanza e che deve essere tenuto sempre presente
dal fisioterapista in quanto spesso si dimostra un elemento capace di
pregiudicare il buon esito del programma riabilitativo. Generalmente, le
reazioni psicologiche sono provocate da un conflitto interno che si viene a
stabilire
per
l‟alterata
percezione
dell'immagine
del
Sé
scaturita
dall‟incongruenza tra una immagine corporea interiore, rimasta immutata e
una immagine esteriore acquisita con l‟amputazione nella quale il paziente
non si identifica. Questo conflitto sfocia in un vero e proprio dramma
esistenziale, dato dal fatto che spesso, al giorno d‟oggi, il concetto del piacere
e del piacersi a livello estetico viene esasperato ed indicato come requisito di
qualità.
In linea generale è possibile accomunare a tutti gli amputati, particolarmente
nei primi tempi che seguono l‟intervento chirurgico, la tendenza ad essere
introversi, sfiduciati, irascibili, ad isolarsi e ad interrompere o a diminuire le
relazioni sociali quasi sempre con la motivazione di non sentirsi accettati e di
essere considerati diversi.
In realtà anche se sono presenti degli elementi di fondo comuni, non è
possibile ricondurre la psicologia dell‟amputato a canoni fissi di
comportamento, in quanto questa è influenzata da numerosi fattori soggettivi
quali l‟età, il grado di cultura, la professione, le cause che hanno indotto
l‟amputazione, il supporto familiare. Ad esempio, un soggetto anziano può
vedere nell‟amputazione l‟epilogo della vita sociale, mentre è possibile che un
paziente più giovane veda nella protesizzazione la fine di un decorso
patologico sofferente che lo ha condotto all‟invalidità e l‟inizio di un nuovo
capitolo capace di ripristinare la sua attività professionale e sociale. In ogni
caso è indispensabile il supporto familiare che aiuti il paziente sia a livello
116
affettivo che a mantenere un legame con il proprio ambiente al fine di
acquisire sicurezza nel sentirsi ancora parte integrante del nucleo familiare. I
parenti devono sostenere il paziente spronandolo a conservare o ritrovare
quelle autonomie che lo rendono indipendente ed evitando di divenire
complici nel rinforzare lo stato di disagio proponendosi unicamente come
figura assistenziale.
Il carattere, il vissuto, il contesto sociale sono altri parametri che delineano la
personalità dell‟amputato, la quale può manifestarsi con comportamenti
aggressivi, intolleranti, apatici, depressi che vanno curati con un supporto
psicologico in concomitanza con il trattamento riabilitativo.
È essenziale, inoltre, che tra paziente e fisioterapista si stabilisca un dialogo
basato sulla fiducia e sulla stima; occorre, infatti, proporre nuove prospettive
consone con la condizione del paziente e ricercare un programma individuale
esaltando i risultati ottenuti e sdrammatizzando gli insuccessi. Compito del
team riabilitativo è fare emergere, rinforzare e consolidare la voglia di
partecipare e di sentirsi di nuovo come gli altri.
117
5.1 REINSERIMENTO SOCIALE E SPORTIVO
Nell‟ultima fase del trattamento protesico, una parte deve essere dedicata al
recupero dei gesti usuali che il paziente utilizzerà nell‟attività della vita
quotidiana. L‟acquisizione di tali gesti rimane un obiettivo fondamentale per
il reinserimento socio-familiare come la gestione degli spostamenti interni ed
esterni o la gestione delle attività domestiche e sociali. Per una corretta
valutazione di tali attività è opportuno osservare il comportamento e
l‟autonomia del paziente durante le occupazione individuali e di gruppo,
all‟interno e al di fuori della struttura di ricovero e nel suo ambiente familiare
dopo la dimissione. L‟analisi di queste situazioni permette di stabilire quali
attività il paziente è in grado di svolgere e quali no e, inoltre, definisce se è
necessario modificare, cambiare o riconvertire l‟attività professionale,
sportiva o ludica. Gli esercizi che vengono proposti per simulare le attività
suddette sono numerosi: alcuni saranno dedicati allo svincolo degli arti
superiori dagli inferiori, ad esempio facendo portare oggetti durante la
deambulazione, o svolgendo alcune attività quotidiane quali radersi, truccarsi,
stirare, cucinare. Gli arti superiori, così, perdono la loro funzione di sostegno
per ritrovare la gestualità che accompagna l‟autonomia di tutti i giorni. È
importante assistere il paziente al rientro in casa propria che può comportare
delle problematiche di gestione non ancora prese in considerazione durante il
ricovero ospedaliero, perché non ancora conosciute.
Anche l‟avviamento alle attività sportive occupa un posto importante tra gli
strumenti della rieducazione. Se il paziente possiede buone condizioni fisiche
generali, in pochi mesi sarà in grado di svolgere gran parte delle attività prima
dell‟intervento e tra queste anche le attività sportive. Con questi pazienti esse
possono essere considerate una tra le ultime tappe del ciclo riabilitativo.
L‟attività sportiva conferisce notevoli benefici fisici, psicologici, poiché
favorisce la ricostruzione dell‟immagine del corpo e il raggiungimento
dell‟autostima in quanto migliora le relazioni interpersonali.
118
CAP. 6 CASI CLINICI
CASO CLINICO 1
T.D. è un uomo di 77 anni che nel 5/12/05 ha subito un‟amputazione a livello
del terzo medio di coscia destra a causa di una lesione traumatica da
schiacciamento e numerose altre lesioni associate come frattura alla branca
ileo-pubica destra, frattura del terzo prossimale della tibia sinistra, frattura del
III e IV metatarso e frattura del piede sinistro. Inoltre, ha subito un trauma
toracico e all‟arto superiore sinistro provocando una grave lesione da
scuoiamento della mano e fratture multiple esposte trattate con intervento di
amputazione del III dito e sintesi del IV metacarpo con fili di Kirshner.
Il trattamento riabilitativo è cominciato nel post-chirurgico al CTO. In seguito
il paziente è stato ricoverato presso il centro di riabilitazione M.Adelaide nel
mese di Marzo 2006. All‟ingresso il paziente presenta un importante deficit
della funzionalità della mano sinistra, un flittene sul moncone che non
consente il bendaggio compressivo e una marcata area di disepitelizzazione
sulla coscia sinistra non ben rimarginata. Il paziente alla valutazione si mostra
orientato e collaborante ma molto insicuro e spaventato soprattutto durante i
passaggi posturali. Si sposta autonomamente in carrozzina ma non è
autonomo nei trasferimenti. Da seduto presenta un buon controllo del tronco
mentre in statica eretta mantiene una flessione del tronco e delle anche per
compensare la flessione plantare instaurata della tibio-tarsica sinistra. Con
aiuto utilizza il deambulatore ma si affatica facilmente e tende a perdere
l‟equilibrio posteriormente. Per quanto riguarda l‟identificazione dei segni, le
dita della mano sinistra sono atteggiate in flessione, l‟anca destra presenta un
flesso di 30° riducibile fino a 15° e anche l‟abduzione risulta limitata. La
tibio-tarsica sinistra non raggiunge la posizione zero.
La forza muscolare è globalmente ridotta in entrambi gli arti inferiori. Il
paziente lamenta la sensazione dolorosa dell‟arto fantasma; sono presenti forti
119
contratture all‟ileopsoas destro e a entrambi gli adduttori. Il moncone a causa
dell‟importante lacerazione provocata dal trauma non risulta ben stoffato.
Obiettivi del trattamento: riduzione dell‟atteggiamento in flessione dell‟anca
destra, aumento della forza muscolare globale, rieducazione ai passaggi
posturali, all‟igiene posturale e del moncone; riadattamento all‟ortostatismo
con e senza protesi e deambulazione con ausili.
Nella fase pre-protesica si sono svolti esercizi di stretching all‟ileopsoas,
bendaggi compressivi del moncone, esercizi di rinforzo globali e selettivi per
tutti e quattro gli arti. Inoltre, sono stati insegnati i passaggi posturali e sono
stati corretti gli atteggiamenti viziati in stazione eretta tra le parallele e
durante il cammino con girello.
Al momento della consegna della protesi (29/3/06), il paziente è in grado di
effettuare autonomamente i passaggi posturali ma mantiene un flesso di anca
destra pari a 15°. Mantiene un buon equilibrio in ortostatismo anche senza
appoggi degli arti superiori e ha una buona resistenza al cammino con girello.
La protesi confezionata è endoscheletrica con ginocchio a freno automatico e
piede rigido; l‟invaso è a pareti rigide ed appoggio ischiatico, il sistema di
fissazione è dato da cinghie addominali.
Durante la fase protesica il paziente mostra paura e si scoraggia facilmente.
Lamenta un forte dolore al moncone durante il mantenimento della protesi
che non permette di distribuire simmetricamente il carico su entrambi gli arti
inferiori. La protesi viene mantenuta solo in palestra e i passaggi posturali
vengono svolti con difficoltà. La vestizione della protesi non è autonoma.
A causa del flittene, del moncone doloroso durante il mantenimento della
protesi, del flesso di anca e della mancata funzionalità dell‟arto superiore
sinistro, non è stata completata la fase protesica e il paziente è stato dimesso.
Nell‟ultimo periodo di degenza sono stati perfezionati il trasferimento lettocarrozzina, gli esercizi di igiene posturale e di igiene del moncone.
120
CASO CLINICO 2
M.G. è un uomo di 70 anni che il giorno 23/2/06 ha subito un intervento di
amputazione a livello del terzo medio della coscia sinistra causata da un
leiomiosarcoma. È un paziente diabetico con coxartrosi bilaterale e con
marcata osteofitosi somatomarginale. Dalla cartella clinica si è evidenziato
che nel post intervento il paziente lamentava un dolore da arto fantasma.
Il trattamento presso il M.Adelaide è incominciato il 20/3/06; il paziente si
presenta in stato ansioso-depressivo e rifiuta il supporto psicologico. Il
moncone è edematoso, con una buona stoffatura e la ferita chirurgica è in
ordine. Il paziente è autonomo con la carrozzina, in tutti i passaggi posturali e
nelle ADL. A livello articolare l‟estensione di anca raggiunge la posizione
zero, l‟abduzione 25°, la flessione 90° e l‟adduzione 15°. La forza muscolare
è globalmente ridotta, principalmente a livello del medio gluteo, del grande
gluteo e degli ischiocrurali. Il paziente avverte ancora la presenza costante,
soprattutto di notte, della sensazione dolorosa dell‟arto fantasma che disturba
il sonno.
Gli obiettivi del trattamento pre-protesico sono: miglioramento della forza e
della resistenza muscolare dei muscoli residui del moncone e degli altri arti;
raggiungimento dell‟autonomia motoria con il girello senza protesi, aumento
della sicurezza durante i passaggi posturali e i movimenti combinati. Gli
strumenti sono stati: rinforzo degli arti superiori e dell‟arto inferiore
controlaterale con pesi e carrucole, rinforzo selettivo degli abduttori e degli
estensori del moncone; addestramento ai passaggi posturali e al bendaggio
elasto-compressivo per ridurre l‟edema, verticalizzazione e addestramento
alle parallele con esercizi d‟equilibrio e raggiungimento di obiettivi nello
spazio; deambulazione monopodalica con girello. Inoltre il paziente durante la
fase pre-protesica è stato sottoposto ad una consistente terapia farmacologica
analgesica che ha permesso di ridurre il dolore.
121
All‟arrivo della protesi, il 7/04/06, il paziente ha aumentato la sua forza
muscolare globale, la sicurezza nei passaggi posturali e l‟equilibrio in
stazione eretta. La protesi fornita è endoscheletrica modulare con ginocchio a
sbloccagio manuale, invaso temporaneo a pareti flessibili e piede rigido. Gli
obiettivi di questa fase sono stati: miglioramento dell‟equilibrio statico e
dinamico con la protesi, deambulazione con ausili, salita e discesa delle scale.
Durante la fase protesica sono stati eseguiti esercizi di addestramento alla
calzatura della protesi e ai passaggi posturali. Si è osservata una diminuzione
del volume del moncone e di conseguenza l‟invaso è stato adattato in base
alle necessità.
Sono stati svolti esercizi tra le parallele di trasferimento del carico sulle
bilance, mantenimento della stazione monopodalica con entrambi gli arti
inferiori, raggiungimento in stazione eretta di oggetti nello spazio e lancio
della palla con gli arti superiori, esercizi di scomposizione del passo,
deambulazione con appoggio degli arti superiori, deambulazione laterale e
posteriore, esercizi di superamento di ostacoli e di raccolta di oggetti da terra.
In seguito si è passati alla deambulazione fuori dalle parallele con due
canadesi. A causa delle frequenti sedute di chemioterapia che rendevano il
paziente debole e con scarse condizioni di salute, il trattamento riabilitativo si
è prolungato.
Alla dimissione (avvenuta nel mese di Agosto) il paziente è in grado
autonomamente di indossare la protesi e di eseguire tutti i passaggi posturali,
di deambulare con due stampelle canadesi con una discreta velocità in
ambiente protetto. Necessita di supervisione quando percorre terreni
accidentati; è in grado di salire e scendere le scale autonomamente con l‟aiuto
di un mancorrente mentre ha bisogno di supervisione quando utilizza le
stampelle.
122
BIBLIOGRAFIA prima parte
1. Pilla G., Carluccio, Verni G., “Le amputazioni del femore: indicazioni
alla prescrizione” Rivista TOI, giugno 2002 nº 58 (pag.5-17).
2. Verni G., Ferri F., “La protesizzazione nelle amputazioni del femore”
Rivista TOI, giugno 2002, nº 58 (pag. 19-35).
3. Pilla G., Carluccio, Verni G., “Le amputazioni transtibiali: indicazioni
alla prescrizione” Rivista TOI, settembre 2003 nº 63 (pag.5-11).
4. Verni G., Ammaccapane A., “LA protesizzazione nelle amputazioni
del gamba” Rivista TOI, settembre 2003, nº 63 (pag. 13-27).
5. Delfino A., “Amputazioni dell‟arto inferiore” Trattato di Medicina
Riabilitativa 1985, editore Roma (pag. 553-570).
6. G.Pilla, “Le amputazioni della regione del femore” Centro Protesi
INAIL Vigoroso di Budrio CD-ROM
7. G.Verni, G.Pilla, “Amputazione transtibiale”, Centro Protesi INAIL
Vigoroso di Budrio CD-ROM
8. Amoresano A., Panizzi C., “Trattamento riabilitativo del paziente
amputato transfemorale” rivista TOI, giugno 2002, nº 58 (pag. 37-47).
9. Amoresano A., Panizzi C., “Trattamento riabilitativo del paziente
amputato transtibiale” rivista TOI, settembre 2003, nº 63 (pag. 29-35).
10. Pillu M., Despeyroux L., Meloni J., Dechamps E. , Duprè J-C.,
Mathieu J-F., “Riabilitazione degli amputati vascolari” E.M.C., 26270-A-10 1995 (p.9).
123
11. Moselli M., “Riabilitazione dell‟amputato” Trattato di Medicina e
riabilitazione, Valobra G., UTET (pag. 1855-1876).
12. Bernardi L., Rossi D., Sileno P., “L‟esercizio terapeutico conoscitivo
in un paziente amputato” Riabilitazione e apprendimento ANNO 13,
nº4 1993 (pag. 303-307).
13. Carluccio G., “Le patologie del moncone di amputazione” Centro
Protesi INAIL Vigoroso di Budrio CD-ROM
14. Amoresano A., “La fisiochinesiterapia protesica” da Atti del
convegno Le protesi di arto inferiore Aprile 2003 Ospedale Monaldi,
Napoli.
15. Officine ortopediche Rizzoli, “Guida multimediale alle protesi di arto
inferiore”.
124
CAP. 7 LE MINE ANTIUOMO
Quanto finora descritto è utile per presentare gli aspetti che devono essere
tenuti in considerazione da un fisioterapista durante il trattamento
riabilitativo.
Sebbene non sia stato molto semplice trovare le fonti e il materiale su cui
basare questa seconda parte della tesi, cercherò ugualmente di sottolineare
quali siano le conseguenze drammatiche dello scoppio di una mina antiuomo
sulle persone e quanto difficili e differenti siano le condizioni in cui il
fisioterapista si trova a lavorare in contesti di povertà.
Ho potuto inoltre osservare, come negli ultimi anni, grazie all‟impegno
internazionale, si sia cercato di rendere il ruolo della fisioterapia di primaria
importanza per lo sviluppo dei paesi colpiti dalle mine antiuomo.
7.1 UN PROBLEMA SU SCALA MONDIALE
Agli inizi del Ventesimo secolo, il novanta per cento delle vittime di guerra
era composto da soldati. Cento anni dopo, questa percentuale risulta ribaltata;
ora, a morire, sono per la maggior parte persone che con la guerra non hanno
niente a che fare. Anche a guerra finita, sono ancora le popolazioni civili che
continuano ad essere colpite dallo scoppio delle mine e di altri ordigni
esplosivi, per anni. Coloro che sopravvivono rimangono spesso disabili a vita
e necessitano di cure a lungo termine, riabilitazione e un supporto sociale ed
economico. Il problema è diventato un dramma umano di portata
internazionale.
La
mobilitazione
dell‟opinione
pubblica,
avviata
dalla
Campagna
internazionale per la messa al bando delle mine antipersona, composta da
Organizzazioni Non Governative, associazioni, enti locali, ha portato alla
realizzazione di uno tra i più importanti esempi di trattato internazionale
promosso dalla società civile organizzata: il Trattato di Ottawa. Esso mette
al bando tali ordigni, proibendone la produzione e la commercializzazione, ne
125
impone la distruzione, promuove interventi per fornire assistenza tecnica e
finanziaria per le operazioni di sminamento e assistenza alle vittime.
Il trattato di Ottawa, adottato il 3 Dicembre 1997 con la firma di 122 Stati tra
cui l‟Italia, entra ufficialmente in vigore nel I Marzo 1999.
Al settembre 2001 si contavano 140 Stati firmatari, di cui 118 hanno anche
ratificato il Trattato, accogliendolo formalmente nella propria legislazione.
Nonostante
però
le
campagne
di
sensibilizzazione,
la
risoluzione
dell‟ONU del 1993 e il Trattato internazionale del 1997, ogni anno si
producono ancora dai 5 ai 10 milioni di tali ordigni e i maggiori produttori
restano Stati Uniti, Russia, Cina, India e Pakistan.22
7.1.1 Le ONG
Una ONG, è qualsiasi gruppo locale, nazionale o internazionale di cittadini,
normalmente costituiti in associazione, che lavori senza scopo di lucro al
raggiungimento di un fine o a beneficio di una causa. Il termine ONG è usato
dalle associazioni impegnate nella solidarietà internazionale e nella
cooperazione con i PVS.
7.1.2 La mina: un ordigno semplice
La mina è composta da pochi elementi, tutti di basso costo e di facile
reperibilità, che messi insieme risultano molto pericolosi e offensivi per
decine di anni. Oggi esistono centinaia di tipi diversi di mine, in grado di
distruggere mezzi navali e terrestri, uccidere, ferire gravemente le persone sia
per effetto di un‟onda d‟urto sia attraverso la proiezione di un ventaglio di
frammenti metallici. La mina antiuomo, secondo l‟articolo 2 del Trattato di
Ottawa viene definita come un “ordigno concepito per esplodere quando si
22
Dati ricavati da “ La guerra sepolta, con le mine non c‟è sviluppo” di Intersos (vedi bibliografia).
126
trova in presenza, prossimità o contatto di una persona e che sia capace di
invalidare, ferire o uccidere una o più persone ”23.
Nella maggior parte dei casi, però, le mine mutilano, non uccidono: lasciare la
persona seriamente menomata, specialmente se di giovane età, carica di un
ben più grande peso le famiglie e la nazione di quanto possa fare l‟ucciderle.
7.1.3 I costi umani
I costi umani causati da questi strumenti di morte sono estremamente elevati.
Le mine antiuomo costituiscono una minaccia permanente, anche dopo la fine
delle ostilità, e perciò sono state definite “armi di distruzione di massa al
rallentatore”.
Spesso i conflitti moderni sono di natura interna anziché internazionale: si
tratta di guerre civili, di lotte indipendentiste, di “pulizie” etniche e razziali e
di campagne terroristiche. Di conseguenza, i civili sono i più colpiti.
In termini pratici le mine antiuomo possono essere suddivise in due grandi
gruppi: 1) a carica esplosiva, 2) a frammentazione. Le prime, di solito,
vengono azionate dalla pressione del piede su un piatto sensibile. Le ferite
corporee inflitte da queste mine sono una conseguenza diretta dell‟esplosione.
Le mine a frammentazione, invece, sono generalmente attivate da fili di
innesco e scagliano una quantità di frammenti metallici verso l‟esterno fino a
distanze considerevoli. Il tipo di mina, le sue caratteristiche operative, la sua
posizione nel terreno, la posizione della vittima sono fattori che influenzano
la natura e l‟estensione dei danni provocati.
7.1.4 I costi sociali
Il problema delle mine continua a condizionare la vita delle popolazioni anche
molto tempo dopo la fine di un conflitto.
Spesso una loro presenza può causare:
23
Tratto da “La ragione mediterranea” (vedi bibliografia).
127
- danni al sistema sanitario: nei paesi più colpiti, come per esempio il
Kurdistan, il 60% delle attività sanitarie è destinato alle vittime delle mine. La
degenza ospedaliera media di un ferito da scoppio di mina è di 22 giorni, circa
il 50% in piú di un ferito da altro tipo di scoppio o da proiettile. Ogni paziente
ha bisogno mediamente di due o tre interventi chirurgici, perciò questi feriti,
che spesso rappresentano circa il 4% dei degenti, assorbono il 25% delle
risorse e dei servizi ospedalieri.
Generalmente i servizi di fisioterapia e di fabbricazione delle protesi vanno
creati dal nulla con nuovi e crescenti costi. Si tratta di attività che spesso
vengono finanziate da aiuti internazionali ma a scapito di altri settori medicosanitari altrettanto fondamentali quali l‟igiene pubblica, le vaccinazioni, la
lotta alle malattie parassitarie.
- Danni all’agricoltura e all’allevamento: la presenza delle mine sconvolge
direttamente questi due settori e, conseguentemente, altri importanti settori
dell‟economia. Spesso accade che per cercare legna, per portare il bestiame al
pascolo in zone nuove, sempre piú distanti, queste comunità corrano
quotidianamente gravi rischi.
- Danni alle infrastrutture: le strade minate vengono abbandonate, cosí pure i
ponti, le ferrovie e le piste di atterraggio privando così l‟economia di un
supporto principale, quello della libertà e della rapidità dei trasporti. Quanto
all‟acqua e all‟energia spesso, a causa dei pozzi e delle linee elettriche
minati, interi villaggi si spostano, aggravando il fenomeno dell‟inurbamento.
-Danni alle strutture culturali: le scuole oltre ad essere utilizzate molto spesso
come postazioni militari vengono scelte per la posa di mine proprio con
l‟intenzione di colpire le generazioni nemiche piú giovani.
- Ostacoli al rimpatrio dei rifugiati: il mancato ritorno delle popolazioni nelle
proprie terre rallenta la ripresa dello sviluppo a tutti i livelli. I rifugiati e gli
sfollati necessitano di opportuna formazione prima del rimpatrio perché,
ignari del pericolo costituito dalle mine, sono i piú esposti.
128
7.2 EFFETTI SULLA PERSONA
Ogni volta che una persona appoggia un piede su una mina innesca lo scoppio
che genera un‟onda d‟urto di circa 6000 m/s. La temperatura al momento
dello scoppio arriva a 4000º C e il rumore è di molto superiore al limite di
sopportazione dell‟orecchio umano. L‟onda d‟urto risale dal piede alla gamba
e all‟anca, le ossa del piede e della gamba si sgretolano, mentre il piede, la
gamba e la coscia controlaterali, il basso ventre, talora il volto e gli occhi,
rimangono lesi dalle schegge delle mine e da una moltitudine di materiali
(sassi, pulviscolo) proiettati dallo scoppio. Quando la vittima cade al suolo, si
trova in un grave stato di shock ipovolemico, con abbondante perdita di
sangue.
Quelle descritte sono le conseguenze di una mina a pressione ad effetto locale
(30 % delle vittime) come la mina italiana TS-50 e SB-3324 e la mina russa
PMN25.
Le mine ad azione estesa e direzionale (50 %), come per esempio quelle a
frammentazione, sono ancora piú micidiali e provocano quasi sempre la morte
della persona che si trova nel raggio di azione di 25 m. Esse vengono
collocate sul terreno ma, quando si attivano, saltano a mezz‟aria prima di
esplodere, cosicché i frammenti vengono dispersi nel massimo volume
possibile procurando ferite su tutta la superficie corporea. La caratteristica
peculiare delle mine a frammentazione è quella di scagliare frammenti
metallici su un‟area molto vasta ad un‟altezza compresa tra 50 cm e un metro,
piú o meno all‟altezza del bacino di una persona.
Le lesioni alla testa, al collo, al torace o all‟addome sono spesso fatali.
Infine, il maneggiamento di una mina (5%) effettuato spesso da bambini,
provoca gravi danni agli arti superiori associati a lesioni facciali, spesso
oculari (fig. 32). Si tratta delle mine russe PFM-1, chiamate anche “mine24
Tipicamente queste armi amputano il piede o la gamba.
Essa presenta una carica esplosiva di dimensioni maggiori rispetto alle precedenti; l‟amputazione che ne
deriva risulta più traumatica e può includere il ginocchio, la coscia e l‟arto controlaterale.
25
129
farfalla”; esse presentano alette sporgenti che le rendono in grado di planare
dolcemente al suolo dopo il lancio da un elicottero; sono ordigni-giocattolo e
quindi particolarmente insidiosi perché costituiscono un‟attrazione per i
bambini. Queste mine si attivano quando le alette vengono distorte oppure per
pressione cumulativa e non necessariamente esplodono appena vengono
toccate. Le conseguenze di questo tipo di mina non verranno trattate in questo
lavoro.
Il restante 15% delle vittime non rientra in uno dei suddetti gruppi.
I tipi di ferita sopra descritti individuano la distribuzione prevalente delle
lesioni che un paziente può subire, ma non corrispondono in modo netto a una
scala di gravità: infatti, un‟amputazione traumatica del piede accompagnata
da una lieve ferita alla coscia può rappresentare un serio pericolo di vita se
viene coinvolta l‟arteria femorale.
Di solito il paziente che ha subito una ferita da mina antiuomo è in condizioni
critiche. Spesso vengono lesi direttamente organi vitali, oppure le ferite
(incluse le amputazioni traumatiche) sono cosí estese che il paziente rischia
uno shock emorragico. In tale situazione di emergenza la capacità di
identificare un tipo di ferita, dovuto ad una particolare categoria di mine, può
offrire informazioni utili all‟équipe medica e anche a chi si dovrà occupare
successivamente dello sminamento.
Fig. 32: effetti su un bambino dopo maneggiamento di una mina
130
La descrizione degli effetti concreti di una mina favorisce la comprensione
della complessità dei traumi fisici, psicologici e sociali che occorre prendere
in considerazione quando si affrontano i problemi della cura, della
riabilitazione fisica, del riadattamento del corpo e delle relazioni
interpersonali di queste vittime.
Il chirurgo spesso è obbligato ad amputare l‟arto colpito, talvolta molto al di
sopra della ferita stessa, anche per il ritardo con cui frequentemente vengono
effettuati gli interventi. Considerando le difficoltà per raggiungere i centri
chirurgici, le ferite possono degenerare nella gangrena. Nel migliore dei casi
le vittime riescono ad avere una protesi e a ricevere delle terapie
fisioterapiche.
L‟aspetto psicologico e sociale invece è ben piú complesso. La persona ferita
percepisce la propria immagine mutilata, degradata, spesso in modo
insopportabile; accettare lo sguardo altrui sul proprio corpo richiede un lavoro
psicologico cosí profondo e radicale che non è facile attuare. Nei casi
frequentissimi in cui l‟incidente avviene dopo la fine del conflitto, la vittima
civile non riceve alcun riconoscimento sociale, come avviene invece per gli
ex combattenti o per quelli che, colpiti in combattimento, vengono
riconosciuti come eroi. La vittima cosí spesso resta sola, abbandonata al suo
destino.
Anche la famiglia, l‟intera comunità locale, viene colpita dalla presenza di
una persona invalida che non produce ma consuma. Se pure la famiglia e la
comunità accolgono e accettano la vittima essa resta sempre un problema,
tanto piú in ambito urbano dove piú forte è la distinzione di ruoli tra
produttore e consumatore. Non di rado il paziente amputato perde
gradualmente la qualità di membro della famiglia per diventare sempre piú un
peso ed un intralcio.
131
7.3 MINE ACTION
Se la presenza di mine rappresenta un così grande ostacolo alla ripresa sociale
ed economica dei paesi colpiti da eventi bellici, perché la comunità
internazionale ha tardato così tanto nell‟impegnarsi a contrastare tale
emergenza? Una chiave di lettura va identificata nei costi che è necessario
sostenere per l‟attività di mine action: essa è la complessiva azione di
individuazione,
sminamento,
sensibilizzazione
ed
educazione
delle
popolazioni, cura e rieducazione delle vittime. A fronte di un costo di una
mina relativamente basso (da 5 a 50 dollari l‟una), la loro eliminazione ha un
costo molto più elevato. Di fronte all‟enormità del problema, la comunità
internazionale è costretta ad operare una scelta delle zone da sminare, quelle
con maggiore rischio per la popolazione e quelle con maggiore impatto sullo
sviluppo economico. All‟azione di sminamento e bonifica umanitaria occorre
inoltre affiancare diffusi interventi di educazione e di istruzione delle
popolazioni sul pericolo rappresentato da tali ordigni, su come evitarli e
riconoscerli. L‟educazione richiede uno scambio e un‟accettazione delle
informazioni che siano fondati sulla partecipazione attiva della comunità.
Ovviamente, le strategie messe a punto per i programmi di sensibilizzazione
cambiano a seconda del paese in cui si opera, modificandosi di volta in volta
in relazione alle variabili culturali, sociali, politiche e geografiche che
caratterizzano il luogo. Tali interventi necessitano di un‟alta specializzazione
del personale e mezzi ed interventi complessi che prevedono lo studio di
aspetti socio-economici rilevanti.
I motivi per cui un individuo può incorrere in un incidente dovuto allo
scoppio di una mina antipersona non dipendono solo dal caso o dalla sfortuna.
Le cause sono più complesse e possono dipendere dalla curiosità o dalla
mancanza di conoscenza dell‟incombente minaccia come per i bambini o, più
frequentemente, da ragioni economiche, quali la necessità di procurarsi la
legna o l‟acqua o di far pascolare il bestiame.
132
CAP. 8 ASSISTENZA PRIMARIA E CHIRURGIA26
Negli ospedali dell‟ICRC gli interventi di amputazione di arto inferiore ad
ogni livello sono comuni, spesso associati a numerose ferite.
“Ogni qualvolta siamo chiamati per una emergenza, preghiamo che non si
tratti di una lesione da mina, che non si tratti di un altro bambino, di una
donna o di una persona pesantemente e terribilmente mutilata” (Chirurgo in
Cambogia nel 1993). Questa frase emblematicamente chiarisce come le
lesioni più gravi e le amputazioni traumatiche provengano molto spesso dallo
scoppio delle mine antiuomo (fig. 33).
Fig. 33: conseguenze fisiche su un arto inferiore
Le differenze tra l‟amputazione nella chirurgia di guerra e in quella civile
risulta nel fatto che nel primo caso i monconi sono difficilmente guaribili, si
possono presentare esposizioni ossee e gravi amputazioni prossimali; questi
sono gli aspetti più scoraggianti della chirurgia da guerra. Molti paesi colpiti
da mine antiuomo non hanno servizi e strutture adeguate a rispondere a queste
necessità. Inoltre, l‟èquipe medica, se presente, deve lavorare in zone
pericolose, dove sono in atto dei conflitti e le strutture disponibili presentano
spesso scarse risorse (medicinali, materiali per le medicazioni); anche le
condizioni igieniche sono inadeguate e talora persino l‟assenza d‟acqua e
corrente elettrica contribuiscono a rendere il lavoro ospedaliero difficoltoso.
26
I dati che seguono provengono da fonti della Croce Rossa Internazionale (ICRC).
133
L‟evacuazione dei feriti dal campo minato, il controllo dell‟emorragia con
bendaggio costrittivo o tourniquet e l‟immobilizzazione delle fratture
rappresentano la prima necessità. L‟evacuazione avviene a volte lentamente:
solo il 25% di quelli trattati dall‟ICRC arrivano entro sei ore dall‟infortunio; il
15% ha viaggiato per più di tre giorni.
Le ferite sono spesso contaminate da fango, erba, parti di calzature e vestiti
che penetrano all‟interno al momento dell‟esplosione. Queste lesioni incidono
pesantemente sulla prognosi del paziente perché necessitano di un lungo
intervento chirurgico, successivi reinterventi, numerose trasfusioni, un lungo
periodo di permanenza ospedaliera e un difficile periodo di fisioterapia che
solitamente include una fase di protesizzazione. La rimozione di tutti questi
corpi estranei e dei tessuti morti o poco vitali è di importanza fondamentale
nella prevenzione di infezioni post-chirurgiche.
8.1: ESAME SISTEMATICO GENERALE
All‟arrivo nella struttura ospedaliera ogni paziente viene valutato allo scopo
di stabilire il grado di priorità per la chirurgia. L‟esame riguarda le funzioni
vitali, la frequenza cardiaca e respiratoria, le condizioni generali del paziente,
se è cosciente, le condizioni della ferita e l‟entità dell‟emorragia. Tale
classificazione consente una ottimizzazione del tempo consentendo la priorità
ai malati più gravi.
8.1.1 Lo shock
Solitamente i pazienti che arrivano in ospedale a seguito di un trauma bellico
si presentano in stato di shock. I segni principali sono pulsazioni rapide e
deboli, una pressione sanguigna ridotta, una frequenza respiratoria aumentata,
pallore, sudore e cute fredda. I pazienti possono, inoltre, lamentare una forte
sete ed essere eccessivamente agitati, nauseati, confusi ed ansiosi oppure
troppo calmi o apatici. Questi segni possono essere talvolta male interpretati e
134
considerati come secondari ad una lesione cerebrale. I pazienti giovani
rispetto agli anziani riescono a compensare più prontamente la forte
emorragia che però, a volte, non viene facilmente rilevata. La prognosi per i
pazienti che sono correttamente e tempestivamente assistiti è migliore rispetto
a chi è rimasto in stato di shock per lungo tempo.
8.1.2 Il triage
Per triage s‟intende il processo di classificazione del paziente ferito in
categorie di priorità per il trattamento dopo aver escluso coloro che non
necessitano del ricovero ospedaliero. Esso si divide in:
Categoria I – Priorità per la chirurgia: vi appartengono quei pazienti che
richiedono una chirurgia d‟urgenza e per i quali esiste una buona probabilità
di recupero.
Categoria II – Nessuna chirurgia: rientrano quei pazienti che non necessitano
di chirurgia perché le loro ferite sono lievi e possono essere curate in modo
conservativo o perché sono così severe che hanno scarse possibilità di
guarigione.
Categoria III – La chirurgia può aspettare: vi rientrano quei pazienti che
richiedono la chirurgia ma non urgentemente.
135
8.2 INDICAZIONI GENERALI ALL‟AMPUTAZIONE
L‟amputazione è generalmente indicata quando è presente:
- un notevole danno all‟arto inferiore con ferite gravemente contaminate;
- gravi infezioni;
- una gangrena instaurata;
- un‟infezione associata a lesioni nervose e ossee;
- una secondaria e incontrollata emorragia;
- ferite multiple in cui l‟amputazione è la soluzione più semplice e veloce per
rimuovere i tessuti danneggiati e per salvare la vita del paziente.
I tre obiettivi dell‟amputazione primaria, in ordine di priorità, sono:
1. escindere tessuti morti e contaminati;
2. essere capaci di effettuare una prima chiusura ritardata della
ferita (vedi paragrafo 8.5);
3. lasciare un moncone che sia accettabile da protesizzare e
preparare la zona ferita per una nuova funzione.
Una prima amputazione che ottiene tutti e tre questi obiettivi evita le
complicanze.
I chirurghi dell‟ICRC ricevono un vero e proprio feedback circa il loro
operato poichè i pazienti rimangono sotto la loro osservazione. Ogni chirurgo,
però, può rendersi conto che alcune culture possono avere diversi punti di
vista riguardo l‟amputazione. Il paziente può preferire un arto inutile al
funzionamento della protesi, mentre altri preferiscono morire piuttosto che
essere amputati. Questi punti di vista devevono essere accettati e considerati
durante la presa delle decisioni.
136
8.3 ASPETTI PATOLOGICI DELLE LESIONI DEGLI ARTI
Le amputazioni da mine antiuomo producono differenti livelli di tessuto
danneggiato all‟interno dell‟arto; cute, muscoli e tessuto adiposo possono
essere lesionati in modo differente; inoltre, la cute può essere preservata
distalmente rispetto al muscolo (fig. 34).
Fig. 34: la I immagine mostra una ferita, apparentemente confinata al piede e associata ad
un danno muscolare del compartimento prossimale; la II immagine mostra la stessa ferita
da esplosione che coinvolge la parte terminale della gamba; viene mostrata la ferita con
conservazione della pelle e dell‟inserzione del gastrocnemio. La III immagine mostra come
una volta che la cute ritorna in posizione, i danni del segmento prossimale siano nascosti.
Le procedure di base sono l‟incisione, l‟escissione e l‟emostasi; per incisione
si intende il taglio che si espande nel tessuto sano e che viene eseguito dal
chirurgo per guadagnare visibilità o per decomprimere il tessuto; l‟escissione,
invece, è l‟asportazione di tessuti morti e contaminati; è proprio l‟incapacità a
rimuovere il tessuto morto o contaminato ed i corpi estranei la causa
principale dell‟infezione da ferita. La profilassi antibiotica è anche una parte
essenziale del trattamento; tutti i pazienti ammessi con ferite aperte agli
ospedali dell‟ ICRC inizialmente ricevono della penicillina fondamentale
poiché molti patogeni come lo streptococco e il clostridium rimangono
sensibili ad esso. Quando si verifica un forte ritardo tra l‟evento traumatico e
l‟entrata in ospedale la presenza di gangrena è rara. Una sindrome comune e
drammatica è invece caratterizzata dalla febbre, confusione e anemia associati
alle ferite infette. In questo caso si parla di “tossicemia” o “setticemia”;
l‟infezione del moncone è molto pericolosa per l‟esito prognostico positivo.
137
8.4 CONSIDERAZIONI SULL‟INTERVENTO
Le indicazioni all‟amputazione sono già stabilite ma la decisione nei casi
individuali può essere difficile. Il lavoro primario del medico è quello di
arrestare l‟emorragia, riparare e ristabilire le funzioni vitali e prevenire le
complicanze infettive. L‟anestesia sofisticata può non essere possibile nei
luoghi dove le mine sono più frequenti mentre quella spinale può essere
praticata in modo sicuro da personale non-medico, se adeguatamente istruito:
un buon trattamento del dolore migliora l‟outcome, riducendo le complicanze
e permettendo una rapida guarigione. Anche l‟anestesia regionale crea delle
condizioni chirurgiche ottimali e comporta una buona analgesia postoperatoria.
Alcuni testi consigliano l‟amputazione con la tecnica a ghigliottina che è
usata prossimalmente alla lesione e in cui il moncone viene lasciato aperto per
la successiva chiusura; occorre però riconoscere che questa tecnica può
provocare gonfiore (fig. 35) e l‟amputazione può risultare più alta del
necessario.
Fig. 35: esempio di gonfiore muscolare che non permette la chiusura della ferita
Un‟alternativa può essere quella di cercare di amputare ad un livello più
distale possibile attraverso la tecnica mioplastica. Rispetto all‟amputazione
con tecnica a ghigliottina, il moncone che ne risulta è migliore perché è
duraturo, privo o con minime infezioni poiché l‟osso viene ricoperto da
tessuto muscolare e necessita di poche revisioni.
138
8.4.1 Amputazioni specifiche
Amputazione transtibiale
L‟amputazione eseguita a livello del terzo medio della tibia è possibile solo
quando è avvenuto un irreparabile danno al piede ma la gamba rimane intatta.
In questo caso, un lembo del muscolo soleo permette una buona chiusura del
moncone; più comune è l‟amputazione sotto il ginocchio attraverso il terzo
prossimale della tibia che risulta necessaria quando la lesione si estende fin
sopra il ginocchio. Viene utilizzato il gastrocnemio con la tecnica della
mioplastica poiché spesso tende a rimanere illeso anche nelle gravi lesioni da
scoppio di mine. Questa tecnica permette una buona copertura del moncone.
Disarticolazione di ginocchio
Viene raramente eseguita; essa non è adatta alla chiusura ritardata della ferita
poiché espone una vasta superficie cartilaginea dei condili femorali.
Amputazione transfemorale
La più comune avviene quando la lesione è confinata a livello della gamba ma
l‟amputazione sotto il ginocchio non è possibile. In questo caso si esegue
un‟amputazione transfemorale e viene utilizzato il vasto mediale per ricoprire
il moncone. Questa amputazione consente una buona lunghezza e una buona
copertura della sezione ossea; l‟amputazione più alta è necessaria quando i
muscoli della coscia sono lesionati, la loro contusione è considerevole e i
lembi cutanei vengono tagliati il più possibile distalmente per permettere la
chiusura della ferita.
139
8.5 LA MEDICAZIONE
La prima amputazione viene medicata con normale soluzione salina e con un
bendaggio non costrittivo con adeguata quantità di garza e cotone per
assorbire il materiale essudato delle prime 48 ore. Quando il dolore e il
gonfiore dell‟arto prossimale sono accompagnati dal deterioramento delle
condizioni generali, il paziente viene riportato in sala operatoria ed il
moncone viene sottoposto a revisione.
Tutti i testi sono d‟accordo sul fatto che la ferita del moncone vada lasciata
aperta, permettendo l‟essudazione di sangue e siero, la decompressione dei
muscoli, una buona guarigione della ferita alla prima operazione e
impedendone l‟ischemia. Inoltre questa tecnica viene usata come misura di
sicurezza per accertarsi che nessun residuo o tessuto morto sia stato asportato
in modo incompleto. La prima chiusura viene eseguita tra i 3 e i 7 giorni solo
se il moncone risulta pulito. Dopo la chiusura il moncone viene drenato per 48
ore. A volte, però, sono necessari più interventi e trapianti cutanei per ottenere
una chiusura secondaria corretta della ferita. Può accadere anche che i
pazienti sviluppino un‟anemia, una situazione di povertà nutrizionale e siano
disidratati; tutti questi fattori conducono ad una lenta guarigione della ferita e
un lungo periodo può essere richiesto prima della chiusura ritardata. Gli ordini
post-operatori sono essenziali ed includono i protocolli antibiotici, la
somministrazione di fluidi endovenosi e le istruzioni per la fisioterapia.
8.5.1 Revisione del moncone
La revisione del moncone, che può avvenire alcuni mesi o anni dopo la prima
chiusura, viene indicata per facilitare la protesizzazione. Le indicazioni più
comuni sono: presenza di neurinomi, cicatrice dolorosa, una testa del perone
troppo lunga o una sezione tibiale che richiede una smussatura. Lo scopo
della revisione è quello di rimuovere la causa del problema e lasciare un
moncone ben stoffato.
140
CAP. 9 IL TRATTAMENTO RIABILITATIVO
9.1 FASE POST-CHIRURGICA
Il trattamento fisioterapico in fase precoce aiuta il processo di guarigione e
stimola i normali meccanismi di difesa fisiologici.
In seguito alla prima amputazione e alla chiusura ritardata della ferita, il
moncone deve essere elevato con dei cuscini per 48 ore. Non è necessario che
il paziente rimanga allettato se è in grado di sedersi su una carrozzina con il
moncone sollevato al di sopra del livello delle anche. Dopo tre giorni
dall‟operazione si può cominciare con una mobilizzazione passiva e attiva
assistita che però non deve danneggiare le medicazioni né trazionare o
costringere la ferita. Particolare attenzione va data durante l‟estensione del
ginocchio nei pazienti con amputazione transtibiale e durante l‟estensione di
anca negli amputati transfemorali. Appartiene al trattamento anche il
bendaggio del moncone che aiuta a contenere l‟edema e a dare una forma
adatta alla protesi; esso è utile solo dopo che si è ottenuta una chiusura totale
della ferita. Un bendaggio, infatti, se cominciato troppo presto, può
danneggiare il moncone. E‟ importante insegnare al paziente il corretto
trattamento igienico del moncone e a mantenere una lunghezza sufficiente dei
muscoli anteriori della coscia per evitare retrazioni in flessione o abduzione
dell‟arto. Inoltre, occorre costantemente controllare l‟instaurarsi di piaghe da
decubito a seguito della lunga degenza che il ferito è costretto a rispettare e
che sono legate soprattutto ad un‟alimentazione spesso scarsa e povera di
sostanze nutritive adeguate. Pertanto, una corretta e precoce mobilizzazione
può aiutare a prevenire l‟insorgere di piaghe che possono essere fonte di
pericolose infezioni. Se compare dolore post-operatorio gli anestetici locali
sono generalmente disponibili in tali circostanze e offrono, potenzialmente,
un effettivo sollievo. Una valutazione routinaria del dolore e l‟impiego
organizzato di tecniche analgesiche, ottimizzano l‟analgesia post-operatoria.
141
9.2 QUALE RIABILITAZIONE NEI PVS
A questo tipo di lesioni corrisponde una grande difficoltà nei PVS a maturare
un corretto concetto di riabilitazione: in primo luogo non può ovviamente
esistere una riabilitazione pre-intervento. Inoltre, in un intervento chirurgico,
come già detto, è difficile mantenere uno standard di igiene, e ciò può
provocare un‟infezione e un ritardo dell‟intervento riabilitativo; bisogna poi
tener conto delle situazioni generali del paziente che potrebbero essere così
gravi da portare l‟eventuale problema della riabilitazione post-amputazione in
un secondo piano. La riabilitazione nei PVS resta molto complessa anche se
da anni associazioni umanitarie di diversa estrazione se ne sono occupate: in
questo contesto diventa più che mai necessario il lavoro di èquipe tra il
medico, il fisioterapista e il tecnico ortopedico che realizza la protesi al fine di
dare una risoluzione reale al problema e garantire una certa autonomia al
paziente nel suo contesto ambientale: non è solo importante fornire una
protesi, ma farla diventare una gamba per avere la possibilità di farne uno
strumento di vita e autonomia.
Dopo aver lasciato l‟ospedale, i sopravvissuti alle mine necessitano di
ricostruire la loro vita. Per fare questo, essi hanno bisogno in primo luogo di
recuperare la mobilità ed in seguito, la loro integrazione nella società e
nell‟economia. La fisioterapia e l‟integrazione lavorativa sono strettamente
collegate: permettere ad una persona di recuperare il cammino ed il
movimento sono importanti obiettivi; ma ciò è indispensabile poi per la
partecipazione all‟interno della propria famiglia, nella vita comunitaria e nel
lavoro.
I pazienti amputati richiedono una fisioterapia per il resto della loro vita ma
pochi paesi colpiti da questo problema possiedono servizi e strutture
sufficienti. Spesso questi centri sono situati nella capitale lontano dalle aree
colpite. Viaggiare verso i centri può diventare troppo oneroso a livello
economico e troppo insicuro per coloro che necessitano di tali servizi. In
142
alcuni paesi, un grande numero di amputati non ha neanche mai ricevuto delle
cure fisioterapiche.
9.2.1 La qualità della vita nelle persone disabili
I tassi di mortalità e morbilità per le persone disabili sono molto più elevati di
quelli per le persone non disabili.
Sovente nelle società dei PVS non ci si preoccupa dei fattori ambientali che
causano o complicano le disabilità. Infatti, queste persone spesso non hanno
accesso ai servizi comunitari e ad altre possibilità disponibili per altri
cittadini, come servizi sanitari, scuole e istituti di istruzione, programmi di
specializzazione, programmi professionali e lavoro. Inoltre, essi hanno
generalmente un reddito inferiore a quello degli adulti non disabili.
In tale contesto è molto diffusa la segregazione sociale di tali persone: essa
riguarda non solo coloro che hanno malattie contagiose (es. la lebbra), ma
anche coloro che hanno difetti visibili (es. persone senza un occhio o un arto),
ritardi mentali, psicosi o epilessia. In molte società i disabili sono segregati
per timori radicati e credenze originate da convinzioni culturali e religiose.
Per esempio una malattia può essere ritenuta una punizione divina.
Comportamenti negativi e discriminatori sono la regola piuttosto che
l‟eccezione.
Migliorare la qualità della vita delle persone disabili che vivono nei PVS è un
compito difficile e stimolante. Molti fattori ostacolano tale miglioramento:
troppe persone e molte autorità sono propense a pensare che questo sia uno
dei problemi minori nella comunità e quindi, spesso, i servizi per persone con
handicap sono ritenuti dispendiosi e con scarsi risultati rispetto agli sforzi e
denaro impiegati. La fisioterapia stessa tende ad essere vista come un lusso
che può essere lasciato ad enti caritativi. Anche la classe sanitaria è propensa
a vedere in modo negativo, se non ostile, cambiamenti in un sistema sanitario
consolidato che in molti decenni è scivolato in una comoda routine. Le
143
persone disabili, che sono circa 250-300 milioni nei PVS, spesso povere,
dipendenti e vulnerabili non hanno influenza o potere e non hanno peso
politico. Secondo le stime dell‟OMS27, non meno del 98% di tali persone sono
completamente trascurate. Per questo motivo, gli Stati Membri dell‟OMS
hanno deciso, più di dieci anni fa, di considerare la riabilitazione parte
integrante dei servizi sanitari di base. E‟ questa un‟indicazione della volontà
sincera di cercare una soluzione al problema di fornire le risorse necessarie
per tutte queste persone.
9.2.2 Servizi di fisioterapia nei PVS
Alcuni PVS non hanno quasi servizi di fisioterapia. In altri, servizi resi da
istituzioni servono un numero molto basso di persone. Ci sono anche esempi
di “servizi passivi”, dove persone disabili vivono in istituti, ma non hanno la
possibilità di prendere parte ad un programma di riabilitazione attiva.
Il grande divario fra i servizi necessari e quelli offerti presenta un dilemma.
Molti anni fa si pensava comunemente che se si avesse avuto un po‟ di
pazienza si sarebbe potuto formare personale specializzato, costruire edifici
per centri di fisioterapia e risolvere il problema ricorrendo a istituti. C‟è
voluto un po‟ di tempo per comprendere che questa non è necessariamente la
soluzione adeguata, e in ogni caso non è adottabile in molte aree per le
seguenti ragioni: i PVS attualmente, e per lungo tempo ancora, hanno scarsità
di personale fisioterapico; edifici, attrezzature e manutenzione, come pure
l‟impiego di personale, sono molto costosi, specialmente se si fa ricorso ad
èquipes specializzate.
Inoltre,
la riabilitazione effettuata in istituti
generalmente non coinvolge le comunità in cui vive il disabile.
Perché la riabilitazione abbia successo, le comunità devono riconoscere e
accettare che i disabili hanno gli stessi diritti degli altri esseri umani. Ciò può
richiedere un significativo cambiamento di atteggiamento fra i membri della
27
Organizzazione Mondiale della Sanità
144
comunità. Così, si è riscontrato che in alcuni paesi il metodo più efficace
perché tale cambiamento di atteggiamento avvenga è che i membri della
comunità portino avanti il compito della riabilitazione.
9.2.3 Finalità e modalità del trattamento riabilitativo: un nuovo
approccio.
In generale, le finalità non differiscono da quelle tradizionali, ma è necessario
che il trattamento vada eseguito tenendo conto delle caratteristiche del
paziente, di quelle della famiglia, delle sue aspettative nel rispetto della sua
diversità. L‟obiettivo principale sarà quello di riuscire a far accettare lo
strumento protesico come organo sostitutivo funzionalmente adeguato al
recupero della vita relazionale, come opportunità ulteriore e non solo come
limite. Per quanto però le finalità siano simili, le modalità di approccio sono
influenzate da vari aspetti che caratterizzano la vita del paziente come la sua
psicologia, la sua personalità e soprattutto il suo senso di appartenenza alla
comunità. Per questi motivi, in alcuni paesi, l‟intervento riabilitativo si sta
sviluppando
attraverso
l‟approccio
della
Riabilitazione
su
Base
Comunitaria (RBC). Questa definizione è usata per situazioni in cui nella
comunità sono disponibili risorse per la riabilitazione. Con la RBC, si verifica
così un trasferimento su larga scala di conoscenze sulla riabilitazione delle
persone disabili dal personale qualificato alle loro famiglie e ai membri della
comunità. Inoltre essa implica un coinvolgimento diretto della comunità nella
programmazione, decisione e valutazione del programma. La presa in carico
del paziente avviene, quindi, all‟interno del contesto in cui egli vive,
favorendo la presa di coscienza e la partecipazione da parte della famiglia e
della comunità e migliorando l‟accettazione del concetto di handicap al fine di
evitare o ridurre l‟emarginazione o la dipendenza da terzi. Spesso anche il
disabile collabora con i tecnici e gli artigiani locali non solo all‟utilizzo, ma
anche alla costruzione dei propri ausili. Tutto questo per migliorare
145
l‟autonomia del disabile, sfruttando le sue potenzialità residue e dando la
possibilità di contribuire a risolvere i propri problemi.
Perchè il processo riabilitativo raggiunga il suo scopo (integrazione sociale
della persona) sono essenziali tre elementi che necessariamente devono
integrarsi vicendevolmente: una riabilitazione personalizzata per migliorare le
funzionalità e la motilità, l‟accessibilità in termini di ambiente (barriere
architettoniche), un atteggiamento accogliente e aperto della popolazione e
leggi di sostegno per le pari opportunità.
Infine, la RBC incoraggia l'uso di metodi e tecniche semplici che siano
efficaci ed appropriate alla realtà economica e socio-culturale dove si attua il
progetto, incluso l'uso di materiali e tecniche del luogo. L'obiettivo finale è
quello di apportare piccoli ma significativi miglioramenti nella qualità della
vita di molte persone, piuttosto che creare pochi servizi altamente
specializzati per pochi privilegiati.
È importante sottolineare però che non in tutti i PVS è possibile sviluppare
programmi di RBC; infatti, può accadere che la comunità non sia presente o
che la famiglia consideri il familiare disabile da un punto di vista
esclusivamente privato e che non permetta l‟intromissione di persone estranee
nella propria vita.
146
9.3 IL PROGETTO RIABILITATIVO NEL PAZIENTE AMPUTATO
L‟amputazione di arto inferiore di per sé rappresenta un evento destrutturante
del proprio vissuto poiché lo priva della funzione del cammino così
ampiamente legata all‟autonomia personale e alla rappresentazione del Sé.
L‟amputazione da scoppio si carica di ancora maggiori valenze per il contesto
in cui l‟evento si determina con tutto il carico di drammaticità conseguente,
per la rapidità con cui il danno si instaura, per il prevalente interessamento di
una fascia di età giovanile e adulta. Il trattamento fisioterapico deve essere in
grado di prendere in carico il paziente con tutte le sue problematiche attivando
una progettualità calata sull‟individuo che consenta di superare la disabilità,
intesa nella sua più ampia accezione. Per questo motivo, al fine di effettuare
un corretto piano di trattamento occorre tener conto dei seguenti aspetti:
- fattori legati alla causa determinante: la lesione da mina comporta un
intervento chirurgico d‟urgenza
in cui prevale la necessità
della
sopravvivenza dell‟individuo. Non si può pertanto sempre porre l‟obiettivo
del risparmio e della individuazione di livelli di amputazione compatibili a
criteri di funzionalità mirati alla protesizzazione. La lesione è talmente a
carattere lacero-contusiva tale da rendere l‟intervento, i processi riparativi e le
complicanze di alta complessità e interferenti con il processo di recupero.
- Età: la deprivazione dell‟arto inferiore si fa tanto più pesante nelle persone
di età giovane adulta toccando anche la fascia infantile cioè le età in cui forte
e legittima è l‟aspettativa di vita con il suo carico di speranze. Nel contempo è
questa anche l‟età in cui sono presenti una forte motivazione al recupero e
buone capacità di apprendimento delle nuove strategie di movimento che
comporta la protesizzazione.
147
- Valutazione del contesto: protesizzare significa fornire l‟individuo dello
strumento che consente di avvicinarlo al reinserimento nella propria vita e
deve pertanto confrontarsi con le sue capacità e tipologia lavorativa e
abitativa. Occorre quindi tenere in considerazione il contesto familiare e avere
la consapevolezza delle condizioni ambientali in cui la protesi verrà
prevalentemente utilizzata, il tipo di attività lavorativa svolta, gli interessi
dell‟individuo. La non valutazione di questi aspetti conduce ad un errato
approccio valutativo, progettuale, strategico e riabilitativo che rende l‟ausilio
protesico generico, non appropriato e non funzionale agli obiettivi.
- Distanza della protesizzazione dall’evento lesionale: la protesizzazione
risulta di più facile realizzazione laddove all‟atto chirurgico segue una
precoce presa in carico infermieristico-riabilitativa con corretta gestione della
ferita chirurgica e della cicatrice secondaria, del moncone e delle eventuali
complicanze. Spesso, però, accade che il paziente arrivi alla fase protesica
molto tardi e con un moncone problematico.
148
9.4 FASE PRE-PROTESICA
9.4.1 Valutazione
Tenendo conto dei precedenti parametri, è importante successivamente
eseguire un esame obiettivo dello specifico patologico per poter definire quali
siano le priorità da considerare nella fase pre-protesica.
1. condizioni generali di apparati ed organi:
- apparato cardiovascolare e respiratorio;
- apparato
osteo-articolare:
presenza
di
retrazioni
capsulari,
calcificazioni capsulo-lagamentose, distrofie cartilaginee;
- apparato muscolare: ipotrofia o ipotonia, riduzione della forza,
alterazioni degli schemi motori, retrazioni, contratture;
2. condizioni locali (stato del moncone):
- il livello di amputazione, importante per la progettazione della protesi;
- condizioni osteo-mio-articolari in cui si può verificare la presenza di:
escursione articolare ridotta, protrusione di un moncone osseo,
osteomieliti, esostosi (proliferazioni ossee che si formano sui monconi
e che vanno rimosse perchè impediscono l'uso di protesi), fratture,
retrazioni muscolari soprattutto dei flessori dell‟anca, rigidità articolari;
- lo stato della cute in cui si possono osservare difetti di cicatrizzazione,
cheloidi, fistole, dermatiti, follicoliti, eccesso o scarsità di tessuti molli,
processi infettivi o ulcerazioni in corso (fig. 36).
Fig. 36: monconi difettosi per scarsità di tessuti molli
- condizioni vascolari e presenza di edema e presenza di neurinomi;
149
3. condizioni dell‟arto controlaterale e presenza di dolore, parestesie, dolore
da arto fantasma, iperalgesie.
9.4.2 Strumenti
A seconda dei segni evidenziati dalla valutazione si procede con un lavoro di
preparazione del moncone; gli esercizi possono essere svolti con sedute
personalizzate o a gruppi (fig. 37):
- trattamento delle contratture e delle posture errate;
- igiene e ispezione quotidiana del moncone e bendaggio elastocompressivo da insegnare al paziente, atto a modellare il moncone alla
ricezione della futura protesi e prevenire tumefazioni e gonfiori;
- esercizi di rinforzo muscolare e di stretching del moncone;
- trattamento della cicatrice;
- esercizi di equilibrio da seduto e in stazione eretta senza protesi.
Fig. 37: esercizi a gruppi28
Le sindromi dolorose
Le sensazioni fantasma, nei pazienti amputati da mine antiuomo, come il
dolore da arto fantasma, possono iniziare nel momento dell‟intervento o
molto più tardi; variano da sensazioni intense che migrano in maniera
complessa a sensazioni vaghe e fisse, come se il paziente sentisse la presenza
delle dita congiunte al moncone ("telescoping").
Il dolore da arto fantasma o PLP29 si ha in genere sia nei bambini che negli
adulti. Frequentemente il PLP impedisce l‟uso di protesi, instaurando un
28
Fotografie ricavate dalle attività di Emergency presso il centro riabilitativo di Sulaimaniya e Kabul.
150
circolo vizioso di depressione, isolamento e sofferenza continua. Esso varia
ampiamente in frequenza ed intensità e le influenze emozionali ed
autonomiche possono provocare o ridurre il dolore. Generalmente, viene
avvertito nella parte più distale dell‟arto amputato (le dita) ed è stato descritto
come di natura esterocettiva (sensazione di bruciore, pugnalata) o
propiocettiva (schiacciante, crampiforme). Esso può essere continuo o
intermittente e di intensità da lieve a lancinante. Le sensazioni fantasma, il
dolore del moncone e il PLP sono strettamente associati. Il PLP è di solito
meno grave negli amputati che non avvertono sensazioni fantasma o dolore
del moncone. Esso sembra essere meno frequente quando l‟amputazione
iniziale è trattata attivamente e viene applicata tempestivamente una protesi.
Un recente studio condotto su 590 ex militari ha evidenziato come Il PLP
persisteva nel 47% degli amputati, scompariva nel 16% e richiedeva una
terapia fisioterapica nel 55%. In tale studio il dolore era molto forte (VAS
8.730) nel 25%, tanto da richiedere un trattamento medico. Per quanto riguarda
il trattamento del dolore, come già detto, il controllo attivo diminuisce
l‟incidenza e la severità. La stimolazione nervosa transcutanea (TENS), il
paracetamolo (con o senza un oppioide debole), analgesici minori e i farmaci
antiinfiammatori non-steroidei (FANS) nel PLP possono essere più efficaci
delle iniezioni di analgesici "ad azione centrale" e degli oppioidi forti. Metodi
più semplici per trattare il dolore appaiono più efficaci e sono anche più
accessibili nei paesi colpiti da mine. L‟esperienza clinica e quella
dell‟associazione di volontariato Douleur Sans Frontières nei PVS
suggeriscono che il blocco neurolitico di neurinomi possa ridurre il dolore del
moncone e che la TENS possa ridurre il PLP. Infine, ai farmaci e alla TENS
possono essere associate le tecniche fisioterapiche già citate nel paragrafo
4.3.3.
29
30
Phantom Limb Pain
Scala del dolore usata a livello internazionale.
151
9.5 FASE PROTESICA
Il paziente solitamente può essere protesizzato dopo 6-8 settimane dalla
chiusura della ferita. A volte, nei bambini, a causa della continua crescita
ossea, i tempi possono allungarsi; infatti, le protesi devono essere riadattate
ogni sei mesi e il distacco della cute, provocato dalla crescita ossea, rende a
volte necessaria una nuova amputazione.
Quando i parametri del moncone sono stabili incomincia la fase di
protesizzazione che è caratterizzata da:
- una fase di valutazione, prescrizione e applicazione della protesi e/o altri
ausili; in questa fase viene valutata l‟idoneità dei pazienti a ricevere l‟arto
artificiale considerando le condizioni generali di salute e lo stato strutturale e
funzionale del moncone amputato.
- Costruzione della protesi da parte del tecnico ortopedico o di personale
correttamente istruito, che comprende: il calco e la misurazione del moncone,
la preparazione con modellamento dell‟invasatura protesica, allineamento con
l‟arto controlaterale ed assemblaggio della prima protesi di prova, valutazione
statica e dinamica del paziente con la protesi e relativi adattamenti in
collaborazione, se possibile, con il fisioterapista; infine rifinitura e consegna.
- Trattamento rieducativo funzionale all‟utilizzo della protesi nelle differenti
situazioni quotidiane del paziente protesizzato: il terapista soprattutto deve
insegnare al paziente a calzare e sfilare la protesi autonomamente, lavarla e
mantenere una corretta igiene per evitare l‟insorgenza di infezioni. Inoltre, la
rieducazione sarà rivolta all‟utilizzo della protesi in statica e poi in dinamica,
alla deambulazione prima su terreno regolare poi su quello irregolare
attraverso la presenza di ostacoli, pietraie, sabbia, terriccio, piani inclinati
ossia tutti i tipi di ostacoli presenti nell‟ambiente in cui l‟amputato vive per
152
rendere più funzionale possibile la protesi (fig. 38). Infine il paziente sarà
rieducato all‟utilizzo delle scale, a raccogliere oggetti da terra, a camminare
portando oggetti con le mani e a rialzarsi da terra in caso di caduta.
Fig. 38: esempi di esercizi statici e dinamici con la protesi31
31
Fotografie di centri riabilitativi a Medea in Algeria e a Sulaimaniya su gentile concessione di Emergency
di Milano.
153
CAP. 10 COME MINE ACTION ASSISTE I PVS
Gli interventi di assistenza alle vittime nella prima fase di emergenza sono
rivolti a creare strutture sanitarie capaci di effettuare interventi di chirurgia
ortopedica attraverso la formazione e la riqualificazione del personale
sanitario. Parallelamente, le organizzazioni che intervengono in aiuto delle
vittime delle mine si devono preoccupare di costituire, se possibile all‟interno
delle strutture della sanità pubblica del paese, centri di riabilitazione e di
produzione di protesi e ausili per la mobilità (stampelle e carrozzine) da
realizzarsi con una tecnologia compatibile con il contesto sociale ed
economico e a costi contenuti. Ciò è tanto più necessario quanto più i paesi o
le aree colpite si trovano ad essere isolati, per motivi geografici o a causa di
conflitti.
Le protesi, ad esempio, possono essere prodotte con l‟invasatura in cuoio, il
pilone in legno o bambù, i montanti in metallo riciclato (anche proveniente da
materiale bellico in disuso); il piede può essere realizzato con legno e
copertoni di automobili riciclati. Questo tipo di tecnologia prevede l‟utilizzo
di poche macchine per la fabbricazione che non necessitano dell‟energia
elettrica. È soprattutto nei paesi rurali più poveri, con mancanza di personale
specializzato e di risorse, che è fondamentale coinvolgere la comunità nei
programmi riabilitativi attraverso la riabilitazione su base comunitaria. Nelle
aree, invece, più accessibili e nelle quali la richiesta di protesi è
particolarmente pressante, vengono utilizzate protesi più sofisticate e ormai
standardizzate ma sempre di facile realizzazione e a costi contenuti. Alle
officine di produzione si associano sempre palestre di fisioterapia. In questo
caso, i progetti condotti dalle organizzazioni umanitarie mirano a formare
professionalmente figure tecniche e di gestione dei centri in grado di sostituire
con il tempo le organizzazioni stesse.
154
10.1 LA COSTRUZIONE DELLE PROTESI
Le persone colpite da amputazione, nei paesi industrializzati, non si
preoccupano del costo di un arto sostitutivo ma essenzialmente del suo
funzionamento, della leggerezza e dell‟estetica. Questo ha fatto sì che le
industrie, tra le quali diverse multinazionali, hanno sviluppato prodotti ad
altissima tecnologia che pongono sul mercato a prezzi molto alti che possono
andare da 1.500 euro per un semplice ginocchio sino a 30.000 euro per una
gamba completa dotata di sistemi elettronici di funzionamento. E‟ evidente
come tali prodotti non possano essere proposti ai paesi colpiti da guerra o
mine, sia per le tecnologie adottate, ben poco adeguate ai luoghi in cui tali
protesi dovrebbero essere utilizzate, sia per il fatto che gli amputati sono
persone che dispongono di livelli di reddito assai inferiori rispetto a quelli
occidentali e, spesso, al limite della sopravvivenza. La protesi di arto
inferiore, nei PVS acquista una notevole importanza poiché il substrato
sociale, sanitario ed economico spesso risulta quasi inesistente e, a causa della
guerra, essere indipendenti e muoversi liberamente diventa una condizione
essenziale non solo per se stessi ma spesso anche per la propria famiglia. In
questi paesi le protesi si realizzano sostanzialmente attraverso tre processi:
assemblando componenti fabbricati dai grandi produttori mondiali (e
in questo caso una protesi raggiunge costi intorno a 1000 dollari);
utilizzando un metodo misto con componenti importate e componenti
prodotte in loco;
fabbricando interamente la protesi con altri materiali reperibili
localmente ma conservando il più possibile la sua funzionalità ed il suo
adattamento nei riguardi del paziente.
I tecnici ortopedici del centro ortoprotesico di Emergency a Sulaimaniya in
Iraq, ad esempio, utilizzano il polipropilene, un materiale termoplastico a
basso costo, facile da lavorare e riciclabile; essi sono riusciti a realizzare
protesi per arto inferiore robuste, adattabili e altamente funzionanti (fig. 39).
155
Nell‟agosto 2003, inoltre, fu realizzato da loro un ginocchio protesico ad alta
funzionalità ad un costo intorno ai 50 dollari (lo stesso modello di ginocchio
in lega leggera costruito da una nota casa produttrice mondiale costa circa
3000 dollari). Una cosa simile è stata progettata dall‟associazione Anthropod
che nel 2004 ha realizzato e testato un ginocchio protesico ad alta funzionalità
in tecnopolimero utilizzando ancora una volta materiali termoplastici e un
pistone oleopneumatico, il tutto ad un costo di circa 100 dollari.
Fig. 39: tipi di protesi fabbricate con metodo misto da Emergency32
Anche l‟ICRC inserisce nei suoi programmi di riabilitazione verso i pazienti
amputati la costruzione di centri protesici attraverso diversi tipi d‟assistenza:
- tecnica: introducendo, bassi costi, alta qualità nella tecnologia per la
costruzione delle protesi per poi lasciare i progetti nelle mani delle
organizzazioni locali; formando personale locale (fig.40);
Fig. 40: centro protesico con personale locale
32
Presso il laboratorio protesico di Medea.
156
- finanziaria: donando materiali primari, facilitando l‟accesso ai pazienti nei
centri; costruendo e rinnovando le infrastrutture;
- educativa: attraverso tirocini per il personale locale.
I centri protesici e ortesici dell‟ICRC sono considerati fondamentali per le
attività di riabilitazione. Essi, infatti, forniscono agli amputati protesi adatte e
affidabili di grande qualità ed un follow-up dei pazienti per il resto della loro
vita (fig. 41). Anche in questo caso, dal 1990 il polipropilene e il polietilene
sono i materiali più usati per migliorare e standardizzare la produzione di
protesi; alcune componenti vengono prodotte in Svizzera mentre altre
localmente.
Fig. 41: esempi di pazienti protesizzati
Stabilire quanti siano, ogni anno, i pazienti amputati che ricevono una protesi
nei paesi in guerra risulta molto difficile in quanto non si riesce ad avere un
monitoraggio dei casi di amputazione nelle zone dove il substrato sociale e
sanitario sono gravemente compromessi. Per portare un esempio, Emergency,
dall'apertura del suo centro ortoprotesico in Iraq nel 1996, ha fornito circa
2700 protesi, ma non è possibile sapere quante siano realmente le persone che
ne avessero bisogno. Una soluzione a questo problema potrebbe essere quella
di rendere sempre più capillare l'assistenza sanitaria alle popolazioni che
vivono le conseguenze delle attività belliche.
157
10.2 LA REINTEGRAZIONE SOCIALE
Non deve essere trascurato l‟impatto psicologico delle mine e la perdita di
autostima di cui i pazienti soffrono. Uno degli effetti più devastanti per una
vittima di mine è il senso di colpa per aver sottovalutato il pericolo e per
dover pesare sulla comunità locale. Inoltre, può accadere che le persone
disabili non riescano ad avere un supporto psicologico e vengano emarginate
dalla società; in tale contesto una loro integrazione si prospetta molto
difficoltosa; in molti casi, i pazienti lasciano i centri riabilitativi e si rifugiano
nelle città a mendicare per essere dimenticati dalla famiglia e dalla comunità.
Tutti questi aspetti possono essere affrontati solamente attraverso l‟aiuto della
famiglia, la reintegrazione nella comunità e il ritorno all‟impiego precedente o
compatibile con le mutate condizioni fisiche al fine di riconferire dignità e
rispetto della persona umana (fig. 42).
Fig. 42: attività quotidiane
L‟assistenza alle vittime non si può fermare all‟intervento d‟urgenza. È
importante avviare processi formativi attraverso i quali i disabili arrivino a
svolgere professioni nuove di tipo sedentario quali, ad esempio, attività
artigianali. Le organizzazioni di assistenza umanitaria e di cooperazione allo
sviluppo possono contribuire decisamente a sostenere queste persone nel loro
cammino verso una nuova forma di vita produttiva. Innanzitutto, attraverso
l‟istituzione di nuove forme di credito. Sono ormai molte le esperienze di
158
utilizzo di fondi di microcredito rotativi messi a disposizione di disabili che
intendano costituire una piccola impresa di tipo individuale o familiare. Sono,
inoltre, state realizzate interessanti esperienze di sostegno alle associazioni di
disabili che gestiscono servizi di tipo riabilitativo o di tipo produttivo, quali
cooperative di artigiani o di professionisti.
10.2.1 L’esperienza dell’ICRC in Afghanistan
Il progetto in Afghanistan dell‟ICRC possiede oggi sei centri sparsi per tutto
il paese, principali punti di riferimento per la creazione di protesi e la
riabilitazione di ogni genere di disabili. Un terzo di essi sono vittime delle
mine. Solo lo scorso anno, nei sei centri, a più di 6.000 persone sono state
fornite delle protesi. Aperti nel 1988 per i feriti di guerra e nel 1994 a tutti i
portatori di handicap motori, i centri dell‟ICRC in Afghanistan hanno curato
ad oggi circa 50.000 persone, fabbricando protesi, sedie a rotelle e stampelle,
offrendo più di 350.000 sessioni di fisioterapia. Tutto ciò grazie ai 302
lavoratori afghani, fra cui 35 donne, nella maggior parte (80%) disabili ed ex
pazienti dei centri. Al programma di riabilitazione si sono aggiunti, negli
ultimi anni, dei progetti di reinserimento sociale delle vittime da mine. Da
quattro anni è attivo un progetto di microcredito, cominciato inizialmente con
fondi privati, per il finanziamento di piccole attività commerciali, come la
riparazione di biciclette, di orologi, la vendita di libri e quaderni, di frutta e
verdura, di cosmetici, mini-ristoranti. Finora, nella sola Kabul, sono state
finanziate 1.600 attività. Un team di cinque amputati gira tutta Kabul e
dintorni per consigliare e controllare le microattività. In bicicletta, percorrono
fino a 50 Km al giorno. I centri ortopedici dell‟ICRC offrono inoltre ai
disabili dei programmi di formazione professionale e scolastica ed un servizio
di ricerca di impiego, attraverso il quale dal 1996 ad oggi più di 500 pazienti
hanno trovato lavoro presso l'ICRC stesso o presso altre organizzazioni non
governative.
159
10.2.2 L’esperienza di Emergency in Iraq
Emergency è una ONG che porta assistenza gratuita medico-chirurgica alle
vittime dei conflitti armati, forma il personale locale e realizza progetti di
sviluppo nei Paesi in cui opera.
Nel 1997 ha deciso di includere nelle attività in Nord Iraq, oltre alla chirurgia
di guerra, anche la riabilitazione e la produzione di protesi per le vittime delle
mine antiuomo. I motivi di questa scelta sono stati l‟alto numero di amputati
in attesa di protesi e l‟intenzione di offrire a queste persone la possibilità di
recuperare una vita autonoma.
Inaugurato a Sulaimaniya nel 1998, il Centro è l‟unica struttura nella zona che
prevede programmi di riabilitazione per quei pazienti, vittime di guerra, che
hanno già ricevuto trattamenti chirurgici presso l‟ospedale. Tutti i pazienti
trattati hanno ricevuto una protesi e l‟amputazione sotto il ginocchio è stato il
livello più frequentemente trattato tra il 2002 e il 2005.
Le protesi vengono prodotte utilizzando il polipropilene che permette di
fabbricare arti artificiali di buona qualità e a basso costo.
Molti di coloro che oggi lavorano nel centro ortopedico di Sulaimaniya sono
ex pazienti che hanno imparato qui il mestiere. Alla fisioterapia, infatti, segue
anche un programma di riabilitazione sociale degli amputati attraverso corsi
di formazione professionale che consentono ai disabili di tornare membri
produttivi della loro comunità. Gli scopi e le attività del Centro sono:
garantire una protesi o un‟ortesi alle vittime di guerra; fare in modo che i
pazienti seguano un apposito programma di fisioterapia che permetta loro di
abituarsi all‟arto artificiale (fig. 43); preparare una lista di pazienti che
seguiranno i corsi di formazione; aprire botteghe artigianali o cooperative e
seguirle nelle loro attività; effettuare modifiche nelle abitazioni dei pazienti
più gravi, generalmente quelli con una doppia amputazione: l‟intervento di
modifica è costituito per facilitare i movimenti ai disabili e garantire
l‟autonomia. Nella case di questi pazienti vengono abbattute la barriere
160
architettoniche, costruite rampe per la carrozzina, forniti letti con reti e
materassi e modificati i servizi igienici.
Fig. 43: esercizio di trasferimento del carico tra le parallele con paziente protesizzato
Il laboratorio ortopedico
Il laboratorio ortopedico del Centro di riabilitazione è composto da 5 sezioni:
stampo, modifica, forno, macchine e laboratorio.
Ogni paziente viene registrato, poi si procede alla valutazione da parte del
fisioterapista e dei tecnici che controllano il moncone; si prende il calco del
moncone che viene poi riempito di gesso per avere la forma della protesi; il
calco viene poi ricoperto di polipropilene e messo in un apposito forno; la
protesi viene modificata e livellata. Il paziente riceve in seguito la protesi e
inizia la fisioterapia; una commissione composta da un rappresentante di ogni
categoria professionale fa una valutazione finale prima della dimissione del
paziente, il quale torna poi periodicamente per i controlli. Nel dipartimento di
fisioterapia lavorano due fisioterapisti con il compito di seguire l‟andamento
del paziente che ha ricevuto la protesi.
I corsi di formazione e le cooperative
La reintegrazione dei disabili è certamente più difficile in una società come
quella curda che in una occidentale: oltre agli evidenti svantaggi negli
spostamenti al di fuori e all‟interno dell‟abitazione, pesano i pregiudizi di una
società che tende a discriminare fortemente i disabili. Le famiglie, che sono
161
spesso numerose, non hanno la capacità e nemmeno il tempo di dedicare le
cure necessarie ad un disabile che, quindi, oltre ad essere menomato
fisicamente, si ritrova ad essere anche un peso per la sua famiglia e per la
società. Per questo motivo è difficile in tale contesto utilizzare la RBC mentre
si preferisce coinvolgere il singolo paziente e, ove possibile, la sua famiglia.
Emergency ha istituito dei corsi di formazione professionale (lavorazione del
legno, ferro, pelle, sartoria) che permettono ai disabili di ottenere un diploma
dopo sei mesi ed essere inseriti nei programmi di riabilitazione sociale: i
pazienti vengono così aiutati ad aprire delle botteghe artigianali o delle
cooperative nei loro villaggi d‟origine (fig. 44). Una volta analizzato il
contesto e individuato le necessità, si prende in affitto un locale o lo si
allestisce con le attrezzature e con le materie prime per permettere l‟inizio
delle attività. La cooperativa, quando avviata, viene seguita settimanalmente
dallo Staff che ne controlla la produzione ed aiuta chi ci lavora a superare
eventuali difficoltà.
Generalmente le cooperative sono composte da tre o quattro persone se si
tratta di falegnamerie (che hanno costi più alti), mentre le altre prevedono due
soci oppure sono realizzate in laboratori individuali in un negozio o nella
propria abitazione; questo capita più spesso alle donne per le quali è molto
difficile lavorare fuori per ragioni sociali e culturali. Naturalmente tutto il
ricavato delle attività è destinato ai soci della cooperativa e agli artigiani.
Il reinserimento sociale per i pazienti con severe disabilità (soprattutto
tetraplegici e privi di vista) avviene con il coinvolgimento di uno o più
familiari che ne garantiscono il sostegno nell‟attività lavorativa.
Fino a dicembre 2005, hanno frequentato i corsi professionali 511 persone e
sono state avviate 165 cooperative e laboratori artigianali.
162
Fig. 44: laboratori di lavorazione del ferro, produzione di calzature, sartoria, tappeti
163
10.3 UN‟EREDITA‟ MORTALE
La maggior parte dei pazienti ricoverati per incidenti da mina riacquista
difficilmente, se non in pochi casi, la propria integrità, né la possibilità di
prendere parte attiva alla vita familiare e sociale. La riabilitazione di questi
pazienti purtroppo è un problema spesso insormontabile. In piú, oltre al
tremendo costo umano, le mine impongono un gravoso carico economico
sulla struttura sociale di interi paesi. Il mondo si troverà cosí di fronte ad
un‟eredità terribile. Secondo l‟OMS ci vorrebbero piú di dieci secoli per
rimuovere tutte le mine già sparse in tutto il globo. Molte mine hanno una vita
media effettiva di secoli, quindi, anche se in futuro non dovessero piú essere
impiegate, quelle già presenti sul terreno provocheranno una tragedia di
proporzioni immani. È urgente che la comunità internazionale ponga a livello
di massima priorità la questione delle mine antiuomo e stanzi i fondi necessari
per garantire le attività umanitarie essenziali. L‟assistenza chirurgica
d‟emergenza e la riabilitazione delle vittime, cosí come le operazioni di
sminamento e l‟educazione delle popolazioni ad evitare i pericoli, sono le
uniche possibilità per alleviare la sofferenza di centinaia di migliaia di
persone. La carneficina provocata dalle mine antiuomo non ha nulla a che
vedere con alcuna politica militare credibile e trova una ragione solo in una
deliberata
e
incomprensibile
scelta
di
odio,
volta
ad
infliggere
indiscriminatamente sofferenze mostruose. Quello delle mine è un crimine
contro l‟umanità che merita le piú severe sanzioni del diritto penale militare di
guerra. Il trattamento e la fisioterapia delle vittime continueranno a costituire
la prima esigenza umanitaria. Oggi, diventa necessario che le vittime da mine,
in tutto il mondo, vengano protette dalle leggi e da politiche contro la
discriminazione. L‟assistenza per le vittime dovrebbe essere parte integrante
della sanità nazionale e dei servizi sociali. Tornare a condurre una vita
normale dopo un‟amputazione è possibile e anzi, è un dovere da parte della
medicina e della riabilitazione darne la possibilità.
164
CAP. 11 LE ESPERIENZE DI ALCUNI FISIOTERAPISTI
Al fine di rendere la tesi più completa ed esaustiva possibile ho voluto inserire
le esperienze di alcuni fisioterapisti che hanno lavorato presso Emergency
attraverso un questionario che evidenziasse gli aspetti più complessi e che non
sono stati sviluppati in modo esauriente nel corso della tesi per mancanza di
fonti bibliografiche.
PRIMA ESPERIENZA
1) A quale ONG appartieni e in quale paese operi o hai operato? Ho lavorato
per Emergency in Sierra leone.
2) Quanti sono in media gli amputati al mese ricoverati e quanti sono quelli
seguiti dal punto di vista riabilitativo nel centro dove lavori? Circa 15 o 20 e
sono gli stessi che poi ho seguito nella prima parte della fisioterapia.
3)
Quali
sono
le
problematiche
maggiori
dal
punto
di
vista
riabilitativo/psicologico/sociale? Dal punto di vista riabilitativo i problemi
maggiori derivano dal fatto che spesso all’ amputazione sono associati altri
danni come fratture e ferite; per quanto riguarda la parte sociale, purtroppo
l’asperità del terreno la presenza di innumerevoli barriere architettoniche
naturali impediscono al paziente di muoversi liberamente.
4) Quali sono le priorità del trattamento riabilitativo? Penso come in Italia:
evitare i danni secondari e preparare il moncone alla protesizzazione.
5) In cosa differisce il trattamento riabilitativo dai paesi industrializzati?
Bisogna guardare alla praticità e all’ambiente in cui vive il paziente, il
trattamento è circa lo stesso ma la protesi è diversa, più robusta ed
economica.
6) Che tipo di protesi usate (endo/esoscheletriche, con ginocchia
mono/policentriche)? Non so rispondere, da noi era Handicap International
che ci forniva le protesi.
165
7) Le protesi sono prodotte localmente? Non tutte le componenti, venivano
però assemblate in loco.
8) Quali materiali usate per lo più per il loro confezionamento? Non so
rispondere proprio perché inviavo i miei pazienti da Handicap International
per la protesizzazione.
9) Quali sono le complicanze più frequenti del moncone e dello stato di salute
del paziente? Spesso le cicatrici tardano a guarire per le scadenti condizioni
di salute del paziente che di norma non è ben nutrito; inoltre, il paziente può
avere altre patologie come Epatite b, siero positività, malaria, TBC.
10) In quale fase dell‟iter clinico del paziente subentra il ruolo del
fisioterapista? In genere pochi giorni dopo l’ amputazione.
11) Esiste anche un‟integrazione del paziente sociale e lavorativa? Se sì, di
che tipo? Per ora in Sierra Leone non avevamo ancora iniziato a parlarne
per questi pazienti.
12) In base alla tua esperienza quali sono i problemi a cui hai dovuto far
fronte e quali sono stati i risultati raggiunti? I maggiori problemi sono stati al
momento della protesizzazione e l’uso della protesi; purtroppo molti pazienti
che necessitavano di modifiche alla protesi ma che abitavano lontano dalla
città non l’hanno più potuta usare.
SECONDA ESPERIENZA
1) A quale ONG appartieni e in quale paese operi o hai operato? Ho lavorato
per Emergency in Afghanistan e in Iraq.
2) Quanti sono gli amputati all‟anno ricoverati e quanti sono quelli seguiti dal
punto di vista riabilitativo nel centro dove lavori? Il numero preciso non lo
conosco. In Afghanistan diciamo come media 1-2 al giorno ricoverati e poi
seguiti fino alla dimissione prima di mettere la protesi, in Iraq erano
meno(zona praticamente sminata nel 2004 ) e c’erano più pazienti seguiti per
la riabilitazione post-protesi .
166
3) Quali sono le problematiche maggiori dal punto di vista riabilitativopsicologico-sociale?
La
possibilità
del
paziente
di
poter
tornare
quotidianamente per la riabilitazione.
4) Quali sono le priorità
del trattamento riabilitativo? Il recupero
dell’autonomia nel muoversi e nelle ADL.
5) In cosa differisce il trattamento riabilitativo dai paesi industrializzati? A
livello pratico non differisce, a livello psicologico è più facile in quanto
l’essere amputato è più facilmente accettato e ciò rende meno pesante il
lavoro di recupero.
6) Che tipo di protesi usate (endo/esoscheletriche, con ginocchia
mono/policentriche)? Usiamo protesi endoscheletriche con ginocchio
monoassiale con possibilità di bloccaggio. L'invaso è rigido e i piedi sono i
classici piedi SACH.
7) Le protesi sono prodotte localmente? Si, anche se in Iraq alcuni pezzi come
piedi e ginocchi arrivavano dall’Italia e poi lì venivano assemblati; l'invaso
veniva prodotto localmente.
8) Quali materiali usate per lo più per il loro confezionamento? Materiali
plastici tipo poliuretano, sono protesi molto pesanti.
9) Quali sono le complicanze più frequenti del moncone e dello stato di salute
del paziente? Infezione della ferita.
10) In quale fase dell‟iter clinico del paziente subentra il ruolo del
fisioterapista? Nell’immediato post-operatorio per le posture da allettato al
fine di prevenire la retrazioni e danni secondari al moncone.
11) Esiste anche un‟integrazione del paziente sociale e lavorativa? Se sì, di
che tipo? Sì, esiste un inserimento in programmi di lavoro, come cooperative,
assunzioni all’interno dell’ospedale e lavoro per sistemare l’accesso alle
abitazioni dei pazienti.
12) In base alla tua esperienza quali sono i problemi a cui hai dovuto far
fronte e quali sono stati i risultati raggiunti? Non ho trovato grossi problemi
167
dal punto di vista lavorativo e organizzativo, la cosa più importante è un
buon spirito di adattamento e
buona volontà; il popolo afghano è ben
disposto e ciò aiuta a lavorare in armonia.
TERZA ESPERIENZA
1) A quale ONG appartieni e in quale paese hai operato? Appartengo ad
Emergency e ho lavorato in Afghanistan.
2) Quanti sono in media gli amputati all‟anno ricoverati e quanti sono quelli
seguiti dal punto di vista riabilitativo nel centro dove hai lavorato? La media è
molto variabile ed è in relazione al momento politico. Quando ho operato io
la media è stata di 10 amputati al mese.
3) Quali sono le problematiche maggiori dal punto di vista riabilitativopsicologico-sociale? Negli Ospedali di EMR33 in Afghanistan si trattano
solamente o amputazioni per cause accidentali acute o revisioni dei monconi.
Nel primo caso il paziente viene dimesso in fase precoce e quindi spesso deve
ancora superare lo shock da amputazione. Negli Ospedali non vi è la
possibilità di offrire sostegno psicologico, ma si lascia la presenza di un
familiare che aiuta nel sostegno all’elaborazione del fatto, tanto più che una
buona parte sono bambini. Le problematiche maggiori riguardano il fatto che
molti dei pazienti poi non hanno la possibilità di accedere a centri per
l’applicazione delle protesi. Alla dimissione i pazienti sono forniti di
stampelle modello canadese e carrozzine ad autospinta importati dall’estero
e quindi con buone caratteristiche tecniche.
4) Quali sono le priorità del trattamento riabilitativo? Le priorità sono legate
alla
gestione
del
moncone
nel
postintervento,
all’addestramento
all’autobendaggio per preparare il moncone e tutta l’attività di recupero
articolare e muscolare del moncone stesso.
33
Emergency
168
5) In cosa differisce il trattamento riabilitativo dai paesi industrializzati? La
maggiore differenza sta nel reperire i materiali: bende, stampelle, carrozzine.
Le carrozzine in particolare, data la situazione delle strade e dei luoghi
percorribili, devono avere caratteristiche adatte e non devono essere troppo
facilmente usurabili. Da un punto di vista strettamente tecnico riabilitativo le
differenze non sono molte e sono superabili. La difficoltà sta di più nel far
accettare la fisioterapia ai pazienti poiché culturalmente un malato viene
tenuto fermo a letto e non deve far sforzi .
6) Che tipo di protesi sono (endo/esoscheletriche, con ginocchia
mono/policentriche)? Usiamo protesi endoscheletriche con ginocchio con
sbloccaggio manuale.
7) Le protesi sono prodotte localmente? In parte localmente, in parte sono
importate.
8) Quali materiali usate per lo più per il loro confezionamento? Per lo più
poliuretano.
9) Quali sono le complicanze più frequenti del moncone e dello stato di salute
del paziente? Da segnalare una differenza sostanziale nella presenza di arto
fantasma che viene rilevato molto raramente, mentre vi è un’alta incidenza di
recidive in esostosi o complicazioni varie del moncone: infezioni, decubiti,
retrazioni muscolari.
10) In quale fase dell‟iter clinico del paziente subentra il ruolo del
fisioterapista? In seconda giornata post-operatoria.
11) Esiste anche un‟integrazione del paziente sociale e lavorativa? Se sì, di
che tipo? Non vi è nulla di organizzato in tal senso se non programmi di varia
natura gestiti da diverse ONG internazionali, ciascuna con protocolli propri.
Tutto è lasciato all’iniziativa individuale o alla casualità di incontro con
persone informate.
12) In base alla tua esperienza quali sono i problemi a cui hai dovuto far
fronte e quali sono stati i risultati raggiunti? Oltre a quelli segnalati direi che
169
una delle maggiori difficoltà riguarda il rifornimento dei materiali che non è
prevedibile nei tempi. Pur tentando di prevedere una eventuale richiesta
futura su dati precedenti, senza eccedere nelle quantità richieste, è
impossibile avere delle date certe di fornitura di materiale (carrozzine,
stampelle, bende) poiché le spedizioni via nave devono fare molti passaggi e
quindi subiscono rallentamenti di varia natura. Altra grossa problematica è
la mancanza di collegamento tra le varie ONG che si occupano di
protesizzazione e inserimento psicosociale e gli ospedali gestiti da EMR.
Sono tutti compartimenti stagni. Per queste due problematiche nessun
risultato. I risultati ottenuti sono sul piano di vista strettamente fisioterapico
(qualità del trattamento, inserimento di nuovi operatori).
Dalle interviste precedenti si può evidenziare che:
- in media i pazienti amputati da mina e ricoverati sono 20 al mese per
ogni centro (spesso situati nella capitale del Paese o in grandi città);
- le maggiori problematiche incontrate sono: mancanza di supporto
psicologico e dimissioni precoci in seguito all‟intervento, impossibilità
di tornare nei centri di riabilitazione protesica dopo il ricovero a causa
delle barriere naturali e della lontananza dai centri abitativi;
- le priorità dell‟intervento riabilitativo riguardano la preparazione del
moncone, l‟addestramento all‟autobendaggio, evitare danni secondari,
recupero dell‟autonomia nella deambulazione e nelle ADL;
- le differenze dai paesi industrializzati sono che spesso la disabilità
viene più facilmente accettata ma è difficile far accettare la fisioterapia
ai pazienti a livello culturale;
- le protesi hanno caratteristiche diverse e si adattano alle asperità del
terreno; esse sono costruite con sistema misto e assemblate localmente;
170
- il moncone spesso subisce ritardi di cicatrizzazione a causa della
malnutrizione e delle patologie associate e presenta infezioni alla ferita,
esostosi, decubiti e retrazioni muscolari;
- il fisioterapista incomincia il trattamento fisioterapico in seconda
giornata post-intervento ma può accadere che il paziente non arrivi ad
avere una protesi;
- non esiste sempre un aiuto per la reintegrazione sociale e lavorativa;
spesso queste attività non sono ben organizzate;
- i problemi maggiori sono: la difficoltà nel reperire materiale, la
mancanza di collegamenti tra le diverse Ong che lavorano in settori
diversi dalla fase acuta a quella protesica ma che sono strettamente
collegati tra loro e la lontananza dai centri di riabilitazione che
comporta frequentemente l‟abbandono della protesi da parte del
paziente.
171
CONCLUSIONI
Alla fine di questo lavoro ho potuto comprendere come il trattamento
riabilitativo del paziente amputato di arto inferiore in un paese industrializzato
sia lungo e complesso e richieda la collaborazione di numerose figure
professionali. Tutto ciò si complica ulteriormente quando si parla di
riabilitazione nei PVS dove spesso non esistono neanche i servizi di prima
necessità, dove la povertà dilaga e le condizioni di vita sono precarie e dove
in fondo la sopravvivenza diventa l‟unico aspetto veramente importante.
Inoltre, in contesti così difficili fa riflettere come un piccolo ordigno come la
mina possa provocare tanto dolore e disperazione nella vita di una persona e
della propria famiglia e sembra ancora più illogico pensare che si tratta di
vittime innocenti.
Questa è l‟illogicità della guerra.
Sebbene esistano diverse realtà di povertà e le condizioni socio-politiche e
sanitarie cambino da paese a paese, io mi sono spesso chiesta quale sia il
ruolo della fisioterapia in questi paesi e quanto gli sforzi delle organizzazioni
umanitarie conducano concretamente ad un recupero funzionale e ad una reale
integrazione nella comunità del disabile.
Cercare di capire ciò che è lontano e diverso è sempre difficile.
Ho compreso però che la riabilitazione delle vittime da mine antiuomo può
essere un importante punto di partenza per lo sviluppo di un paese colpito dal
“problema mine” che va integrato con la collaborazione del sistema politico
nazionale e con la riduzione della povertà attraverso il miglioramento
dell‟istruzione e dei beni di prima necessità come l‟accesso all‟acqua potabile
e al cibo.
Il trattamento riabilitativo risulta simile tra Nord e Sud del mondo, certo con
strumenti diversi, adatti al luogo, ma le difficoltà maggiori sorgono dalla fase
pre-protesica in cui spesso i monconi, data l‟urgenza dell‟intervento, sono
172
problematici e presentano retrazioni muscolari instaurate, esposizioni ossee,
difetti di cicatrizzazione e gravi infezioni,
rendendo così anche la fase
protesica più difficile da adattare al paziente. Spesso può accadere che i
pazienti ricevano una protesi ma poi preferiscano non utilizzarla per aver la
possibilità di elemosinare: così tutti gli sforzi divengono inutili.
Oltre a ciò, non è applicabile il concetto dell‟intervento multidisciplinare per
cui i centri di riabilitazione si devono spesso occupare anche degli aspetti
psicologici e sociali. I centri ortoprotesici, le botteghe artigianali organizzate
dalle ONG composte da ex-pazienti aiutano una reintegrazione nel mondo
lavorativo, ma quando i pazienti vivono lontano da questi luoghi e non ci
sono le possibilità per ritornare una volta avuta la protesi, il paziente a chi si
affida? La comunità, dopo essere stata adeguatamente formata, dovrebbe
prendersi carico, ove possibile, della persona per favorire un suo ritorno alla
vita sociale. Forse questa è l‟unica possibilità.
In questo lavoro per me è stato difficile cercare di capire quali siano oggi le
opportunità di recupero per un paziente amputato in un paese in cui le risorse
sono ridotte, il numero delle vittime da mine cresce ogni giorno di più e
spesso le ONG sono gli unici enti ad occuparsi di loro.
L‟intervento internazionale risulta complesso e delicato e deve essere disposto
a conoscere e a confrontarsi con la cultura locale, le diversità, le tradizioni
anche quando queste si oppongono alle proprie convinzioni professionali
verso il raggiungimento di unico obiettivo che è l‟autonomia del paziente e
una vita il più possibile dignitosa. Infine, è essenziale che si occupi della
formazione del personale locale e del coinvolgimento della comunità nella
riabilitazione non solo per lo sviluppo medico-riabilitativo ma anche per
quello sociale del paese.
173
ABSTRACT
TITLE: Rehabilitation of a lower limb amputee with reference to
consequences of landmines in underdeveloped countries.
BACKGROUND: This thesis deals with the rehabilitation of the lower limb
amputee in two different contexts: the North and the South of the world
(which includes underdeveloped countries). In these two cases the causes of
amputations, surgery, rehabilitation and social assistance are really very
different. In underdeveloped countries today, the presence of landmines is an
international problem and it has heavy consequences on the development of
society.
AIMS: the aims of this thesis involve explaining the present possibilities of
recovery for an amputee in Italy and in underdeveloped countries,
understanding the consequences of mine explosions on people as well as
highlighting the important problems that a physiotherapist can encounter in
these two contexts and the importance of rehabilitation for landmine victims.
METHODS: Multimedia material provided by an orthopedic technician has
been used. A lot of research has been done on the Internet, especially Non
Governmental Organizations (NGOs) that assist landmine victims. Articles
concerning physiotherapy and construction of the prosthesis in mine-affected
countries. Articles and reference materials from physiotherapists who work in
these countries have also been useful. Lastly, through meetings and
conversations with them and a questionnaire which I created I have obtained a
lot of information about their experiences.
RESULTS: rehabilitation in western countries is very long and complex; it
must be personalized and many medical professionals are needed. The patient
must be considered in all aspects: physical, psychological and social and the
choices for physiotherapy must be performed considering the context in which
174
the patient lives. In these countries, the main cause of amputation is vascular
disease; surgery is often programmable and physiotherapy techniques are
advanced.
In mine-affected countries, on the other hand, surgery is performed in an
emergency and the main cause is the explosion of landmines, used during the
war. They often leave a stump which is difficult to rehabilitate. Landmines are
present in 90 countries and every year, tens of thousands of people, mostly
civilians, are killed or injured by them and other explosive renmants of war.
Landmines are active for many years and they produce unfitness of the roads
and lands. Their explosion have a precise goal: to invalidate enemy population
that became a burden for the country. Those that survive are often disabled for
life, adding to the many hundreds of thousands of mine survivors around the
world in need of long-term care, rehabilitation, and social and economic
support. After surgery, not everybody can receive physiotherapy sessions or
an artificial limb because there aren‟t enough resources. Disabled people are
often left alone and they are socially stigmatized by their community.
In many cases, rehabilitation of landmine victims is managed by NGOs as the
International Red Cross or Emergency that work in large urban areas. They
provide the prostheses and also occupational reintegration through social
cooperations
or
microcredit
activities.
Besides,
a
new
approach,
Rehabilitation Based on the Community is developing. This involves people
and their community in rehabilitation programmes through the exchange of
competences to guarantee a concrete integration.
CONCLUSION: the problem of landmines is very serious. Surgery,
rehabilitation, mine removal and education of people are priority objectives
for the development of the country. At the same time, humanitarian work must
consider cultural differences and integrate their own skills with community
knowledge in order to obtain a good quality of life for the disabled.
175
BIBLIOGRAFIA E SITOGRAFIA seconda parte
1. Piccone M., Cimaglia D., “ La guerra sepolta, con le mine non c‟è
sviluppo”. www.intersos.org.
2. “Le mine antiuomo, un crimine da estirpare”. www.emergency.it.
3. ICRC publication 2006, “Mine action Preventive Activities in the
field”.
4. “Guidance for surveillance of injuries due to landmines and
unexploded ordnance”.
www.who.int/violence_injuryprevention/index.html.
5. ICRC publication 1994 Gray R., “War wounds: basic surgical
management: the principles and practice of the surgical management of
wounds produced by missiles or explosions”.
6. ICRC publication 1998 Dufour D., Kromann Jensen S., Owen-Smith
M., Salmela J., Stening G.F., Zetterstrom B., “Surgery for victims of
war”.
7. ICRC publication 1992, Robin M., “Amputation for war wounds”.
8. Catanzaro M., “Lesioni da mine antiuomo: quale riabilitazione”, da Il
fisioterapista Anno 12, n º4, 2006 (pag.3-5).
9. Werner D., “Niente per noi senza di noi” , edizione italiana a cura di
Gualandi G. e Checchia G.A. (pag.1-8, 113-124, 173-182).
176
10. Helander E., Mendis P., Nelson G., Goerdt A., “Training in the
community for people with disabilities”, CD Room.
11. La riabilitazione su base comunitaria, www.fsf.unimondo.org.
12. ICRC publication 2001, “Physical rehabilitation”.
13. ICRC publication 2005, “Caring for landmines victims”.
14. ICRC publication 2004, Sansoni D., “Support for life, physical
rehabilitation programme”.
15. Meynadier J., Charlton E., Smet J., “Dolore e riabilitazione dopo
lesione da mine antiuomo”: www.salus.it/dol/mine_dol.html.
16. Battaglia A., Dati U.L., “La regione mediterranea”, Rosini Editrice
(pag.36-42, 69-96).
17. Biondi F. –“Esperienza di riabilitazione negli amputati vittime di
mine
antiuomo
durante
e
dopo
i
conflitti
armati”,
www.fsf.unimondo.org
18. www.associazioneanthropos.it.
19. www.scienzaepace.unipi.it.
20. www.educazionesviluppo.org/Progetti/ugandagulu.htm.
21. Programma Iraq
“Il centro di riabilitazione di Sulaimaniya” su
gentile concessione di Emergency, Milano.
22. Rapporto delle attività 1994-2005 Emergency.
177
Questa tesi è stata scritta con la collaborazione dei fisioterapisti Silvana
Vinai, Felice Calderisi, Emilio Zambelli i quali mi hanno sostenuta e
consigliata; a loro e ai fisioterapsti che ho incontrato in questo cammino
volgo un particolare ringraziamento.
178
Scaricare