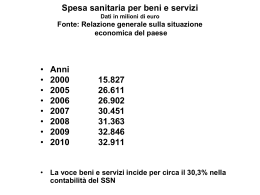
Ministero dell’Economia e delle Finanze Dipartimento del Tesoro Quaderni Statistici e Informativi ISSN 1974-6822 Quaderno della Sanità N°4 - Luglio 2010 Quaderni Statistici e Informativi La collana “Quaderni Statistici e Informativi” promuove la circolazione di pubblicazioni periodiche che sistematizzano dati congiunturali, strutturali e di settore. La collana comprende i seguenti Quaderni: Quaderno Annuale degli Indicatori Macroeconomici; Quaderno Trimestrale degli Indicatori Macroeconomici; Quaderno dei Prezzi; Quaderno della Sanità; Quaderno dei Prodotti Petroliferi; Quaderno di Comparazione dei Conti della P.A. in Europa; Quaderno sull‟Evoluzione delle Entrate nell‟Unione Europea. Quaderno della Sanità © Copyright, 2010 A cura di: Dipartimento del Tesoro – Direzione I – Ufficio IV Il documento può essere scaricato dal sito web www.dt.tesoro.it e utilizzato liberamente citando la fonte. Quaderni Statistici e Informativi 4 N°4 – Luglio 2010 Indice: Introduzione ............................................................................................................................................................................................................................. 7 Capitolo 1: Conti della protezione sociale ........................................................................................................................................... 9 Tavola 1.1: Spesa sanitaria totale .................................................................................................................................................. Figura 1.1: Spesa sanitaria totale ................................................................................................................................................... Figura 1.2: Spesa sanitaria corrente pubblica e privata .................................................................................................................. Tavola 1.2: Spesa sanitaria corrente pubblica ................................................................................................................................ Figura 1.3: Spesa sanitaria corrente pubblica ................................................................................................................................. Tavola 1.3: Prestazioni sociali in natura della P.A. ......................................................................................................................... Figura 1.4: Spesa sanitaria pubblica: Prestazioni sociali in natura della P.A. .................................................................................. Tavola 1.4: Spesa sanitaria corrente privata ................................................................................................................................... Figura 1.5: Spesa sanitaria corrente privata ................................................................................................................................... 11 12 13 14 15 16 17 18 19 Capitolo 2: Ricavi e costi del SSN ...................................................................................................................................................... 21 Tavola 2.1: Ricavi, costi e saldi del SSN: Regioni e Province Autonome ........................................................................................ Figura 2.1: Ricavi, costi e saldi del SSN (Anni 1992-2007) ............................................................................................................. Tavola 2.2: Ricavi del SSN: Regioni e Province Autonome ............................................................................................................ Figura 2.2: Ricavi del SSN (Anni 1992-2007) ................................................................................................................................. Tavola 2.3: Ricavi del SSN: Ripartizione territoriale - Nord Ovest/Nord Est .................................................................................... Tavola 2.4: Ricavi del SSN: Ripartizione territoriale - Centro/Sud e Isole ........................................................................................ Figura 2.3 Ricavi del SSN: Ripartizioni territoriali ............................................................................................................................ Tavola 2.5: Costi del SSN .............................................................................................................................................................. Tavola 2.6: Costi del SSN: Principali funzioni di spesa ................................................................................................................... Figura 2.4: Costi del SSN ............................................................................................................................................................... Figura 2.5: Costi del SSN: Principali funzioni di spesa .................................................................................................................... Tavola 2.7: Costi del SSN: Ripartizione territoriale - Nord Ovest .................................................................................................... Tavola 2.8: Costi del SSN: Ripartizione territoriale - Nord Est ......................................................................................................... Tavola 2.9: Costi del SSN: Ripartizione territoriale – Centro ........................................................................................................... Tavola 2.10: Costi del SSN: Ripartizione territoriale - Sud e Isole ................................................................................................... Figura 2.6: Costi del SSN: Ripartizioni territoriali ............................................................................................................................ 23 24 25 26 27 28 29 30 31 32 33 34 35 36 37 38 Capitolo 3: Confronti internazionali (UE15) ....................................................................................................................................... 39 Tavola 3.1: Finanziamento dei servizi sanitari in % della spesa sanitaria totale - Anno 2005 .......................................................... Figura 3.1: Finanziamento pubblico e privato dei servizi sanitari - Anno 2005 ................................................................................ Tavola 3.2: Spesa sanitaria totale in % del PIL ............................................................................................................................... Figura 3.2: Spesa sanitaria totale in % del PIL ............................................................................................................................... Tavola 3.3: Spesa sanitaria pubblica in % del PIL e della spesa sanitaria totale ............................................................................. Figura 3.3: Spesa sanitaria pubblica in % del PIL e della spesa sanitaria totale ............................................................................. Tavola 3.4: Spesa sanitaria privata in % del PIL ............................................................................................................................. Figura 3.4: Spesa sanitaria privata in % del PIL ............................................................................................................................. Tavola 3.5: Spesa sanitaria pubblica per prestazioni mediche in % del PIL e della spesa sanitaria totale ....................................... Tavola 3.6: Spesa farmaceutica totale in % del PIL e della spesa sanitaria totale .......................................................................... Tavola 3.7: Spesa farmaceutica pubblica in % del PIL, della spesa sanitaria pubblica e della spesa sanitaria totale ...................... Tavola 3.8: Spesa farmaceutica privata in % del PIL, della spesa farmaceutica totale e della spesa sanitaria totale ...................... Tavola 3.9: Occupazione nel settore sanitario - Medici praticanti, Medici medicina generale e occupazione totale ......................... Tavola 3.10: Posti letto (densità/1000 persone) .............................................................................................................................. Tavola 3.11: Degenza media (giorni) .............................................................................................................................................. Tavola 3.12: Aspettativa di vita alla nascita (anni) -maschi/femmine ............................................................................................... 41 41 42 42 43 43 44 44 45 46 47 48 49 50 51 52 Appendice ........................................................................................................................................................................................... 53 Indice cronologico dei principali provvedimenti di contenimento della spesa sanitaria .................................................................... 55 Quaderni Statistici e Informativi 5 N°4 – Luglio 2010 Quaderni Statistici e Informativi 6 N°4 – Luglio 2010 Quaderno della Sanità A cura di: Dipartimento del Tesoro - Direzione I – Ufficio IV 1 INTRODUZIONE Il Quaderno Sanitario raccoglie i principali dati di spesa e di finanziamento del settore sanitario italiano aggiornato sulla base degli ultimi dati disponibili (2009). I dati provengono da diverse fonti: ISTAT, Ministero della Salute, OCSE. Nel capitolo primo sono esposti i dati di contabilità nazionale (ISTAT) estratti dai conti economici consolidati della protezione sociale e si riferiscono, in particolare, alla macrofunzione della sanità. Tali conti (detti „satellite‟) sono costruiti coerentemente con i conti nazionali, in applicazione del SESPROS (Sistema Europeo di Statistiche integrate della Protezione Sociale) in accordo con il Sistema dei conti nazionali SEC95. Essi descrivono in modo sintetico l‟azione svolta dalle Amministrazioni pubbliche nella gestione del sistema di protezione sociale, evidenziando gli interventi di redistribuzione del reddito e di fornitura di servizi sociali unitamente alle loro fonti di finanziamento. La suddivisione delle prestazioni di protezione sociale per tipo permette di distinguere le prestazioni sociali in denaro (pensioni, rendite, assegni sociali, ecc.) da quelle in natura che comprendono i servizi individuali prodotti direttamente dalle Amministrazioni pubbliche e quelli da esse acquistati presso i produttori market per conto delle famiglie (assistenza medica di base, assistenza ospedaliera in case di cura private convenzionate, farmaci mutuabili ecc.). Nel capitolo secondo sono esposti i costi e i ricavi del Servizio Sanitario Nazionale, secondo un‟analisi per enti, funzioni di spesa e fonti di finanziamento. Il passaggio dalla contabilità finanziaria a quella 2 economica per centri di costo , concluso nel 2002, è stato dettato dall‟esigenza di uniformare i comportamenti contabili a livello nazionale, regionale e locale. Il nuovo metodo contabile consente di qualificare, per ciascuna struttura organizzativa, il profilo economico, vale a dire il costo di gestione e di verificare le modalità e le condizioni di impiego delle risorse. La fonte dei dati è il Sistema Informativo Sanitario (SIS), istituito nel 1983, e composto dall‟insieme delle procedure di raccolta, elaborazione e di produzione di informazioni sulle attività gestionali, economiche ed assistenziali del Servizio Sanitario Nazionale tratte dai bilanci delle aziende sanitarie e ospedaliere. Il nuovo sistema, basato sulla cooperazione e l‟integrazione dei diversi sistemi informativi regionali e locali, si propone di operare un bilanciamento tra qualità e costi nel settore sanitario. L‟interscambio informativo tra i sistemi sanitari regionali e locali permette di assolvere le funzioni di programmazione, gestione e controllo dei diversi livelli del governo istituzionale: Ministero, Regioni, Asl. Il capitolo terzo contiene informazioni tratte dalla banca dati OCSE (OECD Health Data Aggiornamento Novembre 2009) che consente di ricostruire le principali caratteristiche degli andamenti recenti della spesa sanitaria nei Paesi UE e di analizzare la posizione dell‟Italia all‟interno dell‟area stessa. L‟appendice contiene i principali interventi normativi finalizzati al controllo della spesa sanitaria adottati a partire dal 2001. 1 Responsabile: Rita Ferrari. Hanno collaborato a questo numero del Quaderno: Laura Fiorelli (conti della protezione sociale, ricavi e costi del SSN, confronti internazionali, quadro normativo); Maurizio Brioni (editing). 2 Decreto legislativo n. 502/ 1992 e sue successive modificazioni e integrazioni. Quaderni Statistici e Informativi 7 N°4 – Luglio 2010 Quaderni Statistici e Informativi 8 N°4 – Luglio 2010 Quaderni Statistici e Informativi 9 N°4 – Luglio 2010 Quaderni Statistici e Informativi 10 N°4 – Luglio 2010 TAV. 1.1 SPESA SANITARIA TOTALE Fonte: ISTAT. (*) Per il 2009, in attesa dell'aggiornamento dei dati relativi alla spesa in c/capitale, il dato comprende unicamente gli investimenti delle Aziende Sanitarie locali e Aziende Ospedaliere, degli Istituti di Ricovero e Cura e Cliniche Universitarie. Quaderni Statistici e Informativi 11 N°4 – Luglio 2010 Figura 1.1 SPESA SANITARIA TOTALE Fonte: ISTAT. Quaderni Statistici e Informativi 12 N°4 – Luglio 2010 Figura 1.2 SPESA SANITARIA CORRENTE PUBBLICA E PRIVATA Fonte: ISTAT. Quaderni Statistici e Informativi 13 N°4 – Luglio 2010 TAV. 1.2 SPESA SANITARIA CORRENTE PUBBLICA Fonte: ISTAT. Quaderni Statistici e Informativi 14 N°4 – Luglio 2010 Figura 1.3 SPESA SANITARIA CORRENTE PUBBLICA Fonte: ISTAT. Quaderni Statistici e Informativi 15 N°4 – Luglio 2010 TAV. 1.3 PRESTAZIONI SOCIALI IN NATURA DELLA P.A. \ Fonte: ISTAT. Quaderni Statistici e Informativi 16 N°4 – Luglio 2010 Figura 1.4 SPESA SANITARIA PUBBLICA: PRESTAZIONI SOCIALI IN NATURA Fonte: ISTAT. Quaderni Statistici e Informativi 17 N°4 – Luglio 2010 TAV. 1.4 SPESA SANITARIA CORRENTE PRIVATA Fonte: ISTAT. Quaderni Statistici e Informativi 18 N°4 – Luglio 2010 Figura 1.5 SPESA SANITARIA CORRENTE PRIVATA Fonte: ISTAT. Quaderni Statistici e Informativi 19 N°4 – Luglio 2010 Quaderni Statistici e Informativi 20 N°4 – Luglio 2010 Quaderni Statistici e Informativi 21 N°4 – Luglio 2010 Quaderni Statistici e Informativi 22 N°4 – Luglio 2010 TAV. 2.1 Figura 2.1 RICAVI, COSTI E SALDI DEL SSN: REGIONI E P. AUTONOME RICAVI, COSTI E SALDI DEL SSN (milioni di euro) Fonte: Ministero della Salute. Nota: Le Regioni hanno adottato a partire dal 2001 un sistema di contabilità economica. Negli anni precedenti vigeva un sistema di contabilità finanziaria. Quaderni Statistici e Informativi 23 N°4 – Luglio 2010 TAV. 2.2 RICAVI DEL SSN - REGIONI E PROVINCE AUTONOME Figura 2.1 RICAVI, COSTI E SALDI DEL SSN (milioni di euro) Fonte: Ministero della Salute. Quaderni Statistici e Informativi 24 N°4 – Luglio 2010 TAV. 2.3 Ricavi del SSN per ripartizione territoriale Fonte: Ministero della Salute. Quaderni Statistici e Informativi 25 N°4 – Luglio 2010 TAV. 2.4 Ricavi del SSN per ripartizione territoriale Fonte: Ministero della Salute. Quaderni Statistici e Informativi 26 N°4 – Luglio 2010 Figura 2.3 RICAVI DEL SSN: ripartizioni territoriali (valori in milioni di euro) Fonte: Ministero della Salute. Quaderni Statistici e Informativi 27 N°4 – Luglio 2010 TAV. 2.5 COSTI DEL SSN (*) Fonte: Ministero dell'Economia e delle Finanze: Relazione Generale sulla Situazione Economica del Paese, anni vari e Ministero della Salute: SIS. (*) Dati di contabilità finanziaria fino al 2000. (**) I dati espongono i costi per la mobilità verso il B.Gesù a partire dal 2001 e verso il Sovrano Ordine Militare di Malta (Smom) a partire dal 2004. In precedenza tali valori erano compresi fra i costi delle altre funzioni. Il dato del 2009 è provvisorio. (***) Il dato si riferisce alla somma dei costi delle sole funzioni assistenziali con il saldo della gestione straordinaria (ricavi straordinari e costi straordinari,costi stimati per accantonamenti e variazione delle rimanenze)e con il saldo relativo all'intramoenia. Inoltre, il dato non è corretto per saldi di mobilità interregionale. Quaderni Statistici e Informativi 28 N°4 – Luglio 2010 TAV. 2.6 COSTI DEL SSN. Principali funzioni di spesa (*) Fonte: Ministero dell'Economia e delle Finanze: Relazione Generale sulla Situazione Economica del Paese, anni vari e Ministero della Salute: SIS. (*) Dati di contabilità finanziaria fino al 2000. (**) I dati espongono i costi per la mobilità verso il B.Gesù a partire dal 2001 e verso il Sovrano Ordine Militare di Malta (Smom) a partire dal 2004. In precedenza tali valori erano compresi fra i costi delle altre funzioni. Il dato del 2009 è provvisorio. (***) Il dato si riferisce alla somma dei costi delle sole funzioni assistenziali con il saldo della gestione straordinaria (ricavi straordinari e costi straordinari,costi stimati per accantonamenti e variazione delle rimanenze)e con il saldo relativo all'intramoenia. Inoltre, il dato non è corretto per saldi di mobilità interregionale. Quaderni Statistici e Informativi 29 N°4 – Luglio 2010 Figura 2.4 COSTI DEL SSN (Indice: 2001=100) Figura 2.5 COSTI DEL SSN: principali funzioni di spesa (Indice: 2001=100) Fonte: Ministero della Salute. Quaderni Statistici e Informativi 30 N°4 – Luglio 2010 TAV. 2.7 Costi del SSN - Ripartizione territoriale della spesa - NORD OVEST (*) Fonte: Ministero dell'Economia e delle Finanze: Relazione Generale sulla Situazione Economica del Paese, anni vari e Ministero della Salute: SIS. (*) Dati di contabilità finanziaria fino al 2000. (**) I dati espongono i costi per la mobilità verso il B.Gesù a partire dal 2001 e verso il Sovrano Ordine Militare di Malta (Smom) a partire dal 2004. In precedenza tali valori erano compresi fra i costi delle altre funzioni. Il dato del 2009 è provvisorio. (***) Il dato si riferisce alla somma dei costi delle sole funzioni assistenziali con il saldo della gestione straordinaria (ricavi straordinari e costi straordinari,costi stimati per accantonamenti e variazione delle rimanenze)e con il saldo relativo all'intramoenia. Inoltre, il dato non è corretto per saldi di mobilità interregionale. Quaderni Statistici e Informativi 31 N°4 – Luglio 2010 TAV. 2.8 Costi del SSN - Ripartizione territoriale della spesa - NORD EST (*) Fonte: Ministero dell'Economia e delle Finanze: Relazione Generale sulla Situazione Economica del Paese, anni vari e Ministero della Salute: SIS. (*) Dati di contabilità finanziaria fino al 2000. (**) I dati espongono i costi per la mobilità verso il B.Gesù a partire dal 2001 e verso il Sovrano Ordine Militare di Malta (Smom) a partire dal 2004. In precedenza tali valori erano compresi fra i costi delle altre funzioni. Il dato del 2009 è provvisorio. (***) Il dato si riferisce alla somma dei costi delle sole funzioni assistenziali con il saldo della gestione straordinaria (ricavi straordinari e costi straordinari,costi stimati per accantonamenti e variazione delle rimanenze)e con il saldo relativo all'intramoenia. Inoltre, il dato non è corretto per saldi di mobilità interregionale. Quaderni Statistici e Informativi 32 N°4 – Luglio 2010 TAV. 2.9 Costi del SSN - Ripartizione territoriale della spesa - CENTRO (*) Fonte: Ministero dell'Economia e delle Finanze: Relazione Generale sulla Situazione Economica del Paese, anni vari e Ministero della Salute: SIS. (*) Dati di contabilità finanziaria fino al 2000. (**) I dati espongono i costi per la mobilità verso il B.Gesù a partire dal 2001 e verso il Sovrano Ordine Militare di Malta (Smom) a partire dal 2004. In precedenza tali valori erano compresi fra i costi delle altre funzioni. Il dato del 2009 è provvisorio. (***) Il dato si riferisce alla somma dei costi delle sole funzioni assistenziali con il saldo della gestione straordinaria (ricavi straordinari e costi straordinari,costi stimati per accantonamenti e variazione delle rimanenze)e con il saldo relativo all'intramoenia. Inoltre, il dato non è corretto per saldi di mobilità interregionale. Quaderni Statistici e Informativi 33 N°4 – Luglio 2010 TAV. 2.10 Costi del SSN - Ripartizione territoriale della spesa - SUD E ISOLE (*) Fonte: Ministero dell'Economia e delle Finanze: Relazione Generale sulla Situazione Economica del Paese, anni vari e Ministero della Salute: SIS. (*) Dati di contabilità finanziaria fino al 2000. (**) I dati espongono i costi per la mobilità verso il B.Gesù a partire dal 2001 e verso il Sovrano Ordine Militare di Malta (Smom) a partire dal 2004. In precedenza tali valori erano compresi fra i costi delle altre funzioni. Il dato del 2009 è provvisorio. (***) Il dato si riferisce alla somma dei costi delle sole funzioni assistenziali con il saldo della gestione straordinaria (ricavi straordinari e costi straordinari,costi stimati per accantonamenti e variazione delle rimanenze)e con il saldo relativo all'intramoenia. Inoltre, il dato non è corretto per saldi di mobilità interregionale. Quaderni Statistici e Informativi 34 N°4 – Luglio 2010 Figura. 2.6 Costi del SSN - Ripartizione territoriale (Indici: 2001=100) Nord Ovest Nord Est 150 150 149,2 146,6 144,2 141,2 140 140 136,1 137,3 134,4 132,1 130,4 130 133,9 129,1 129,1 130 127,5 121,6 126,3 120,0 120 121,0 120 119,5 118,4 116,1 113,3 110,4 110 112,9 110 107,2 105,9 106,9 106,5 109,6 105,0 103,7 100 2001 2002 2003 2004 2005 2006 2007 2008 2009 100 2001 2002 2003 2004 2005 2006 2007 2008 2009 Sud e Isole Centro 170 170 165,3 158,3 160 150 161,7 144,2 140 140 132,0 130 130 120,9 117,0 120 114,2 124,9 119,9 120,2 120 113,7 113,6 113,7 110 161,7 162,8 150,2 150 149,5 144,4 155,7 160 105,6 112,3 102,5 101,2 100 2001 2002 2003 2004 2005 2006 2007 2008 2009 Fonte: Ministero della Salute. 110 108,2 101,7 109,8 109,3 112,1 111,9 113,4 101,4 100 2001 2002 2003 2004 2005 2006 2007 2008 2009 diretta in convenzione Quaderni Statistici e Informativi 35 N°4 – Luglio 2010 Quaderni Statistici e Informativi 36 N°4 – Luglio 2010 Quaderni Statistici e Informativi 37 N°4 – Luglio 2010 Quaderni Statistici e Informativi 38 N°4 – Luglio 2010 TAV. 3.1 Figura 3.1 FINANZIAMENTO DEI SERVIZI SANITARI NEI PAESI UE 15 - Anno 2007 FINANZIAMENTO PUBBLICO E PRIVATO DEI SERVIZI SANITARI PAESI UE 15 - Anno 2007 (composizione in percentuale della spesa sanitaria totale) Fonte: OECD HEALTH DATA - Aggiornamento Novembre 2009. Legenda: d: differenze metodologiche; e: stima; n.d.: non disponibile. Quaderni Statistici e Informativi 39 N°4 – Luglio 2010 TAV. 3.2 SPESA SANITARIA TOTALE Figura 3.2 SPESA SANITARIA TOTALE (in percentuale del PIL) Fonte: OECD HEALTH DATA - Aggiornamento Novembre 2009. Legenda: d: differenze metodologiche; e: stima; n.d.: non disponibile. Quaderni Statistici e Informativi 40 N°4 – Luglio 2010 TAV. 3.3 SPESA SANITARIA PUBBLICA Fonte: OECD HEALTH DATA - Aggiornamento Novembre 2009. Legenda: b: interruzione serie; d: differenze metodologiche; e: stima; n.d.: non disponibile. Quaderni Statistici e Informativi 41 N°4 – Luglio 2010 Figura 3.3 SPESA SANITARIA PUBBLICA (in percentuale del PIL) (in percentuale della spesa sanitaria totale) Fonte: OECD HEALTH DATA - Aggiornamento Novembre 2009. Quaderni Statistici e Informativi 42 N°4 – Luglio 2010 TAV. 3.4 SPESA SANITARIA PRIVATA Figura 3.4 SPESA SANITARIA PRIVATA (in percentuale del PIL) Fonte: OECD HEALTH DATA - Aggiornamento Novembre 2009. Legenda: b: interruzione serie; d: differenze metodologiche; e: stima; n.d.: non disponibile. Quaderni Statistici e Informativi 43 N°4 – Luglio 2010 TAV. 3.5 SPESA SANITARIA PUBBLICA PER PRESTAZIONI MEDICHE Fonte: OECD HEALTH DATA - Aggiornamento Novembre 2009. Legenda: b: interruzione serie; d: differenze metodologiche; e: stima; n.d.: non disponibile. Quaderni Statistici e Informativi 44 N°4 – Luglio 2010 TAV. 3.6 SPESA FARMACEUTICA TOTALE Fonte: OECD HEALTH DATA - Aggiornamento Novembre 2009. Legenda: b: interruzione serie; d: differenze metodologiche; e: stima; n.d.: non disponibile. Quaderni Statistici e Informativi 45 N°4 – Luglio 2010 TAV. 3.7 SPESA FARMACEUTICA PUBBLICA Fonte: OECD HEALTH DATA - Aggiornamento Novembre 2009. Legenda: b: interruzione serie; d: differenze metodologiche; e: stima; n.d.: non disponibile. Quaderni Statistici e Informativi 46 N°4 – Luglio 2010 TAV. 3.8 SPESA FARMACEUTICA PRIVATA Fonte: OECD HEALTH DATA - Aggiornamento Novembre 2009. Legenda: b: interruzione serie; d: differenze metodologiche; e: stima; n.d.: non disponibile. Quaderni Statistici e Informativi 47 N°4 – Luglio 2010 TAV. 3.9 OCCUPAZIONE NEL SETTORE SANITARIO E SOCIALE (densità 1000/abitanti effettivi) Fonte: OECD HEALTH DATA - Aggiornamento Novembre 2009. Legenda: b: interruzione serie; d: differenze metodologiche; e: stima; n.d.: non disponibile. Quaderni Statistici e Informativi 48 N°4 – Luglio 2010 TAV. 3.10 POSTI LETTO (densità/1000 persone) Fonte: OECD HEALTH DATA - Aggiornamento Novembre 2009. Legenda: b: interruzione serie; d: differenze metodologiche; e: stima; n.d.: non disponibile. Quaderni Statistici e Informativi 49 N°4 – Luglio 2010 TAV. 3.11 DEGENZA MEDIA (giorni) Fonte: OECD HEALTH DATA - Aggiornamento Novembre 2009. Legenda: b: interruzione serie; d: differenze metodologiche; e: stima; n.d.: non disponibile. Quaderni Statistici e Informativi 50 N°4 – Luglio 2010 TAV. 3.12 ASPETTATIVA DI VITA ALLA NASCITA (anni) Fonte: OECD HEALTH DATA - Aggiornamento Novembre 2009. Legenda: b: interruzione serie; d: differenze metodologiche; e: stima; n.d.: non disponibile. Quaderni Statistici e Informativi 51 N°4 – Luglio 2010 Quaderni Statistici e Informativi 52 N°4 – Luglio 2010 Quaderni Statistici e Informativi 53 N°4 – Luglio 2010 Quaderni Statistici e Informativi 54 N°4 – Luglio 2010 Indice cronologico dei principali provvedimenti di contenimento della spesa sanitaria L. 16 novembre 2001 n. 405 (legge di conversione D.L. 18 settembre 2001 n. 347). • Da forza all‟Accordo Stato-Regioni dell‟8 agosto 2001 (di revisione del precedente Accordo del 3 agosto 2000). • Fissa un tetto massimo di risorse da destinare al finanziamento del SSN, disponendo che gli eventuali disavanzi di gestione siano coperti dalle Regioni tramite misure di compartecipazione e di contenimento della spesa sanitaria, variazioni dell‟aliquota dell‟addizionale regionale IRPEF o altre misure fiscali. • Stabilisce che le Regioni possano avvalersi delle risorse a carico del bilancio dello Stato subordinatamente al rispetto di specifiche condizioni quali: adozione di misure di verifica degli andamenti della spesa ai sensi dell‟art. 83 della legge 388/2000, adesione alle convenzioni in tema di acquisti di beni e servizi (limitando la possibilità di non aderirvi solo per singoli acquisti, per i quali sia dimostrata la non convenienza), adempimento degli obblighi informativi sul monitoraggio della spesa, adeguamento alle prescrizioni del patto di stabilità interno, erogazione delle prestazioni entro i livelli essenziali di assistenza, stabilità della gestione. • Indica, a decorrere dal 2002, l‟onere a carico del SSN per l‟assistenza farmaceutica territoriale, fissato, a livello nazionale e in ogni singola regione, entro il 13 per cento della spesa sanitaria complessiva e attribuisce alle Regioni il compito di assicurare il rispetto di tale tetto, tramite l‟adozione dei provvedimenti necessari. L. 15 giugno 2002 n.112 (legge di conversione D.L. n. 63 del 15 aprile 2002) • Introduce, in materia di spesa farmaceutica a carico del SSN, una riduzione dei prezzi al pubblico dei farmaci pari al 5 per cento fino al 31 dicembre 2002, ad eccezione di quelli emoderivati estrattivi e da DNA ricombinante. • Impone un vincolo all‟organizzazione di convegni da parte delle imprese farmaceutiche, nell‟anno 2002, nella misura massima del 50 per cento di quelli notificati al Ministero della Salute nel 2001 e un limite di spesa per il finanziamento di congressi, sempre per le imprese farmaceutiche, pari al 50 per cento di quanto documentato per le medesime finalità nell‟esercizio 2001; per le imprese di nuova costituzione tali spese non possono eccedere l‟8 per cento del fatturato annuo. • Dispone, a partire dal 1° dicembre 2003, la riduzione del prezzo di vendita al pubblico dei farmaci erogabili a carico del SSN di entità pari al rapporto percentuale tra il fatturato globale del 2002 e la differenza tra la spesa sostenuta dalla singola impresa farmaceutica per le attività di organizzazione, partecipazione e finanziamento di convegni, congressi, seminari o riunioni per il 2002 e la stessa spesa per il 2001. • Dispone il divieto di organizzare congressi al di sopra della percentuale fissata, fatti salvi quelli già autorizzati dal Ministero della Salute alla data di entrata in vigore del presente decreto. • Dispone la graduale riduzione del periodo di copertura del brevetto al fine di introdurre farmaci generici meno costosi. • Estende agli anni 2002, 2003 e 2004 le disposizioni dell‟art. 40 della legge 448/2001 , intendendosi quale livello di finanziamento da ripristinare in caso di inadempimento da parte delle Regioni, quello considerato nell‟accordo per il 2001, rivalutato secondo le percentuali del 3,5 per cento per il 2002, del 3,45 per cento per il 2003 e del 2,9 per cento per il 2004. Quaderni Statistici e Informativi 55 N°4 – Luglio 2010 L. 8 agosto 2002 n.178 (legge di conversione D.L. 8 luglio 2002 n. 138) • Dispone la rivisitazione del prontuario terapeutico SSN entro il 30 settembre 2002, da parte della Commissione unica del farmaco, secondo il criterio costo-efficacia. • Elimina la norma in base alla quale le anticipazioni di tesoreria alle Regioni sono limitate ai primi sei mesi dell‟anno. • Elimina la rimborsabilità del farmaco in base al criterio della categoria terapeutica omogenea. • Dispone il rimborso del SSN, per i farmaci contenenti un principio attivo non più coperto da brevetto, nella misura pari al prezzo del farmaco omologo meno caro, indipendentemente dal fatto che questo sia un generico o meno. L. 31 ottobre 2002 n. 246 (legge di conversione D.L. 6 settembre 2002 n. 194) • Affida alla Ragioneria generale dello Stato la sorveglianza del mantenimento della spesa, effettuata dalle Amministrazioni dello Stato e dagli enti ed organismi pubblici non territoriali, entro i limiti autorizzati nei relativi provvedimenti legislativi. L‟eventuale raggiungimento di tale limiti, accertata da parte della Ragioneria, determina l‟inefficacia di disposizioni recanti nuove autorizzazioni di spesa. L. 27 dicembre 2002, n. 289 (Legge Finanziaria per il 2003) • Estende al 2003 la riduzione del 5 per cento del prezzo dei farmaci e del limite di spesa (50 per cento) per il finanziamento dei congressi all‟estero organizzati dalle case farmaceutiche. • Aumenta la compartecipazione alla spesa relativa all‟assistenza termale. • Ripristina il ticket per l‟assistenza specialistica e diagnostica. • Aumenta la percentuale di sconto in favore del SSN a carico delle farmacie. • Introduce la Carta nazionale dei servizi. • Dispone l‟istituzione, presso il Ministero della Salute, della Commissione Unica sui dispositivi medici, la cui attività è finalizzata alla definizione e all‟aggiornamento del repertorio dei dispositivi medici e alla classificazione di tutti i prodotti in classi e sottoclassi specifiche con l‟indicazione del prezzo di riferimento. L. 24 novembre 2003 n. 326 (legge di conversione D.L. 30 settembre 2003 n. 269) • Prevede la nascita dell‟Agenzia italiana del farmaco (AIFA), con compiti e funzioni di alta consulenza tecnica al Governo e alla Conferenza permanente per i rapporti tra Stato, Regioni e Province autonome, in materia di politiche per il farmaco relativamente a ricerca, investimenti delle aziende in ricerca e sviluppo, produzione, distribuzione, informazione scientifica, regolazione della promozione, prescrizione, monitoraggio del consumo, sorveglianza sugli effetti avversi, rimborsabilità e prezzi. • Pone il tetto di spesa dell‟assistenza farmaceutica complessiva pari al 16 per cento della spesa complessiva del SSN, inclusa quella ospedaliera. Prevede l‟obbligo di ripiano degli eventuali sfondamenti: 60 per cento a carico delle industrie, 40 per cento a carico delle Regioni. • Dispone la creazione di un Fondo per l‟informazione scientifica indipendente, al quale le industrie verseranno il 5 per cento delle proprie spese di marketing, finalizzato all‟individuazione di farmaci per le malattie rare, attività di ricerche, sperimentazioni comparative e vigilanza dei farmaci. • Dispone la nascita delle prescrizioni mediche a lettura ottica. • Dispone il recupero dell‟Iva sulle esternalizzazioni di Asl e ospedali. Quaderni Statistici e Informativi 56 N°4 – Luglio 2010 • Prevede l‟individuazione da parte dell‟Agenzia, entro il 30 giugno 2004, delle confezioni ottimali per l‟inizio e il mantenimento delle terapie contro le patologie croniche con farmaci a carico del SSN. A partire dal settimo mese successivo al provvedimento dell‟Agenzia, il prezzo dei medicinali presenti nel Prontuario farmaceutico per cui non si sia proceduto all‟adeguamento delle confezioni ottimali, è ridotto del 30 per cento. L. 2 agosto 2004 n. 202 (conversione del D.L. 24 giugno 2004 n. 156) • Fissa l‟onere a carico del SSN per l‟assistenza farmaceutica convenzionata nel 2004 pari al 13 per cento dell‟importo della spesa sanitaria. • Valuta lo scostamento per il 2004 rispetto al tetto fissato, tenendo conto del livello di spesa farmaceutica registrato nel 2003 incrementato su base annua del tasso di variazione medio registrato nel primo trimestre 2004 nella misura di 1.365 milioni (1.241 milioni al netto dell‟IVA). • Valuta l‟entità del ripiano da effettuare mediante sconto sulla quota spettante al produttore in 745 milioni, corrispondente al 60 per cento dello scostamento indicato al netto dell‟IVA. In fase di applicazione, in attesa delle verifiche trimestrali da parte dell‟Agenzia, l‟onere da attribuire al produttore mediante lo sconto è pari a 495 milioni. L. 30 dicembre 2004, n. 311 (Legge Finanziaria per il 2005) • Fissa un limite alla crescita della spesa a carico del SSN nella misura del 2 per cento rispetto al livello effettivo raggiunto nel 2004, con esclusione di quella per il personale. • Prevede a carico delle Regioni in deficit l‟incremento automatico delle aliquote fiscali fino al livello massimo stabilito dalla legislazione vigente, nel caso in cui le Regioni con deficit eccessivi e persistenti non adottino misure idonee di copertura, anche dopo la diffida del Presidente del Consiglio dei Ministri. • Estende la tessera sanitaria a tutte le Regioni e adotta ulteriori meccanismi per migliorare il monitoraggio della spesa sanitaria e la razionalizzazione dell‟offerta ospedaliera anche attraverso l‟incentivazione del day-hospital. • Affida all‟AIFA il compito di garantire un livello di spesa farmaceutica territoriale entro i termini in vigore. Le Regioni che non adottano misure di contenimento della spesa farmaceutica adeguate al rispetto del tetto stabilito, sono tenute, nell‟esercizio successivo a quello di rilevazione, ad assumere misure di contenimento pari al 50 per cento dello sfondamento. • Pone a carico delle Regioni l‟obbligo di garantire, in sede di programmazione, l‟equilibrio economico finanziario delle Asl nonché prevede a carico delle Regioni in deficit la sottoscrizione di un accordo con lo Stato, che include un Piano di rientro dai deficit sanitari ed interventi di riorganizzazione, riqualificazione e potenziamento del SSR. Intesa Stato e Regioni del 23 marzo 2005 • Prevede il riparto delle risorse per il 2005 e di quelle aggiuntive previste dalla legge finanziaria 2005 a copertura dei disavanzi relativi agli anni 2001-2003. • Stabilisce i nuovi adempimenti regionali al fine di ottenere i finanziamenti aggiuntivi. Entro il 30 marzo dell‟anno successivo a quello di riferimento, il Tavolo tecnico, istituito presso il Ministero dell‟Economia e delle Finanze, fornisce indicazioni alle Regioni relative alla documentazione da produrre. Le Regioni, entro il 30 maggio, devono presentare la documentazione per la verifica degli adempimenti. Entro il 30 luglio, il Tavolo tecnico, sulla base delle risultanze contabili del IV trimestre, effettua una valutazione del risultato di bilancio. Entro il 30 settembre, il Tavolo politico (composto dai Ministri della Salute, dell‟Economia, degli Affari Regionali e dai rappresentanti delle Regioni), deve esprimere un parere sul saldo del finanziamento integrativo. Il Ministro dell‟Economia, entro il 15 ottobre, eroga il saldo per le Regioni adempienti, ovvero provvede al recupero delle somme erogate per le Regioni inadempienti. Quaderni Statistici e Informativi 57 N°4 – Luglio 2010 • Prevede che le Regioni che hanno chiuso l‟esercizio in disavanzo devono adottare un programma di rientro per l‟equilibrio economico-finanziario e sottoscrivere un accordo con i ministri dell‟Economia e della Salute. • Dispone che le Regioni, per avere accesso al finanziamento integrativo, devono provvedere all‟accantonamento dei fondi da destinare ai rinnovi contrattuali di tutte le categorie. • Recepisce il Piano Nazionale della Prevenzione e quello dell‟aggiornamento del personale sanitario per il triennio 2005-2007. L. 23 dicembre 2005, n. 266 (Legge Finanziaria per il 2006) • Incrementa di 1 miliardo di euro annui a decorrere dal 2006 il livello complessivo della spesa del SSN, al cui finanziamento concorre lo Stato. • In deroga alla normativa vigente, autorizza la spesa, a titolo di regolazione debitoria, di 2 miliardi per il 2006 per il concorso dello Stato al ripiano dei disavanzi del SSN per gli anni 2002-2004. L‟accesso al finanziamento è subordinato all‟approvazione del Piano sanitario nazionale 20062008 da parte delle regioni e alla stipula di un‟intesa con lo Stato per la realizzazione degli interventi previsti nel Piano per il contenimento delle liste di attesa. • Anticipa il termine entro cui la nuova tessera sanitaria dovrà arrivare ai cittadini, fissandolo nel 31 marzo 2006. • Prevede un taglio dei prezzi dei farmaci di classe A a carico di produttori, distributori intermedi e farmacisti, con lo scopo di ripianare il 60 per cento dello sforamento della spesa farmaceutica pubblica nel 2005. • Dispone l‟istituzione di una Commissione nazionale sull‟appropriatezza delle prescrizioni con compiti di promozione di iniziative formative e di informazione per il personale medico e per gli utenti del SSN, di monitoraggio, studio e predisposizione di linee guida, di forme di controllo dell‟appropriatezza delle prescrizioni e di promozione di analoghi organismi regionali e aziendali. Alla Commissione partecipano rappresentanti del Ministero della salute, delle regioni e del Consiglio nazionale dei consumatori e degli utenti. • Istituisce un Sistema nazionale di verifica e controllo sull‟assistenza sanitaria (SiVeAS) per verificare che i finanziamenti siano effettivamente tradotti in servizi per i cittadini, secondo criteri di efficienza ed appropriatezza. Il controllo riguarda le strutture del SSN, il raggiungimento degli obiettivi del SSN previsti per le Regioni dal decreto legislativo sul federalismo fiscale, il monitoraggio delle prescrizioni mediche, farmaceutiche, specialistiche ed ospedaliere. • Ridefinisce l‟istituto del “commissariamento ad acta” con l‟attivazione della procedura di diffida che prevede, in caso di inerzia delle Regioni, l‟applicazione automatica delle aliquote IRAP e addizionale regionale all‟IRPEF nella misura massima consentita dalla legislazione vigente. • Prevede un tetto massimo regionale di rimborsabilità e di compensabilità, al fine del rispetto da parte delle Regioni dell‟equilibrio economico finanziario e dell‟estensione dei criteri di appropriatezza anche alle prestazioni erogate in regime di mobilità sanitaria. Intesa Stato e Regioni del 28 marzo 2006 • Prevede nuove modalità per il riparto del FSN, modificando parzialmente i criteri precedentemente utilizzati, incentrati sulla cosiddetta quota capitaria pesata, in modo da effettuare una perequazione di risorse a favore delle Regioni in condizioni di deficit strutturale. • Procede al riparto dei 2 miliardi di euro stanziati per l‟anno 2006 dalla legge 266/2005 al fine di ripianare i disavanzi pregressi del SSN, secondo procedure definite dalle Regioni, fermo restando che l‟erogazione degli importi rimane subordinata alle indicazioni contenute nell‟articolo 1 della legge 266/2005. Quaderni Statistici e Informativi 58 N°4 – Luglio 2010 • Prevede un piano di contenimento delle liste di attesa, tramite una riorganizzazione del sistema delle prenotazioni (CUP) che consenta di confrontare in modo ottimale il complesso dell‟offerta con quello della domanda di prestazioni. • Delinea mediante il Piano sanitario 2006-2008 gli scenari evolutivi dei prossimi anni, individuando le strategie operative da mettere in atto destinate a: organizzare e potenziare la promozione della salute e la prevenzione, favorire la qualità nel SSN, potenziare i sistemi integrati di reti a livello nazionale, interistituzionale e tra i diversi livelli di assistenza, promuovere l‟innovazione e la ricerca, attuare una politica per la qualificazione delle risorse umane. L. 27 dicembre 2006, n. 296 (Legge Finanziaria per il 2007) • Determina, per l‟anno 2007, il livello complessivo delle risorse del SSN, per un importo pari a 97 miliardi di euro, al cui finanziamento concorre lo Stato ed adegua il livello del finanziamento per gli anni successivi, agganciandolo alla dinamica del PIL. Nell‟ambito dell‟importo assegnato a ciascuna Regione, una quota pari al 3 per cento viene erogata solamente dopo che la Regione abbia dimostrato di avere rispettato gli adempimenti previsti dalla normativa vigente e dai precedenti patti Stato-Regioni. Viene confermato, in caso di mancato raggiungimento dell‟equilibrio finanziario, l‟innalzamento dell‟addizionale Irpef e della maggiorazione IRAP. • Istituisce un Fondo transitorio per un importo pari a 1 miliardo di euro per il 2007, 850 milioni di euro per il 2008 e 700 milioni di euro per il 2009 al fine di accompagnare i piani di rientro delle Regioni con elevati disavanzi (pari o superiori al 7 per cento). Per meglio disciplinare l‟attività di affiancamento delle Regioni impegnate nei Piani di rientro dalle situazioni di disavanzo strutturale (Lazio, Campania, Abruzzo, Molise, Sicilia, Liguria e Sardegna), viene costituito un Nucleo composto da un rappresentante del Ministero della Salute, un rappresentante del Ministero dell‟Economia ed un rappresentante della Conferenza delle Regioni. • Istituisce un Fondo per le non autosufficienze, pari a 100 milioni di euro, per l‟anno 2007, al fine di realizzare interventi e servizi per anziani e disabili. • Dispone l‟integrazione dei fondi per la ricerca scientifica, medica e sanitaria fino a 339,4 milioni di euro. • Dispone il contenimento delle tariffe dei laboratori di analisi e prevede la riduzione dei prezzi dei farmaci in fascia A e dei prezzi dei dispositivi medici (da provette e siringhe a valvole cardiache, ecc.) attraverso aste pubbliche di acquisto con prezzi calmierati a pari qualità. • Prevede l‟apertura di un confronto, nel corso del 2007, per la fissazione di nuove regole per il controllo della spesa farmaceutica e nel contempo mantiene in vigore le norme precedenti relative ai due tetti di spesa farmaceutica del 13 per cento per la farmaceutica convenzionata e del 16 per cento per il totale della spesa farmaceutica, comprensiva della farmaceutica ospedaliera e della distribuzione diretta dei farmaci da parte delle aziende sanitarie. Conferma per il 2007 le misure già assunte dall‟AIFA, che comportano una riduzione del prezzo dei farmaci a carico del SSN pari al 10 per cento. Per il periodo 1° marzo 2007 - 28 febbraio 2008 le aziende farmaceutiche possono chiedere che la riduzione del prezzo si limiti al 5 per cento, impegnandosi a versare alle Regioni un importo corrispondente al restante 5 per cento per un ammontare complessivo nazionale di 807 milioni di euro. • Previene le truffe ai danni del SSN disponendo che, oltre alle sanzioni penali ordinarie, ai farmacisti colpevoli venga tolta l‟autorizzazione all‟esercizio della farmacia, mentre per tutti gli altri operatori colpevoli scatti la procedura di risoluzione del rapporto di lavoro o della convenzione con il SSN. • Dispone, ai fini di una maggiore responsabilizzazione nell‟utilizzazione del SSN, per i cittadini, compresi gli esenti, che non ritirino i risultati di visite ed esami diagnostici, l‟obbligo del pagamento del costo della prestazione effettuata. Quaderni Statistici e Informativi 59 N°4 – Luglio 2010 • Prevede, per la sicurezza dei pazienti, la confisca delle apparecchiature sanitarie per chi esercita professioni sanitarie in modo non conforme alle normative vigenti. • Ridefinisce il ticket sia per le visite specialistiche e la diagnostica, sia per il pronto soccorso per le prestazioni non seguite da ricovero. In particolare per le prestazioni di assistenza specialistica ambulatoriale, limitatamente ai cittadini non esenti, è previsto che la quota fissa sia omogeneamente fissata a livello nazionale ad un importo di 10 euro per le prestazioni presso le strutture poliambulatoriali e presso gli ambulatori ospedalieri; per le prestazioni in regime di pronto soccorso non urgenti (codice bianco) è stabilito, sempre limitatamente ai cittadini non esenti, un importo di 25 euro, con esclusione dei soggetti fino a 14 anni di età e dei soggetti che afferiscono al pronto soccorso a seguito di traumatismi ed avvelenamenti acuti. • Prevede l‟ampliamento del programma straordinario di investimenti in edilizia sanitaria, di cui all‟art. 20 della legge n. 67/1988, con una quota aggiuntiva di 3 miliardi di euro, da destinare prevalentemente all‟innovazione tecnologica delle strutture delle Aziende sanitarie ed ospedaliere. L. 17 maggio 2007 n. 64 (conversione in legge del D.L. 20 marzo 2007 n. 23) • Autorizza il concorso straordinario dello Stato nel ripiano dei disavanzi strutturali dei servizi sanitari regionali registrati nel periodo 2001-2005. Per raggiungere questo obiettivo sono messi a disposizione 3 miliardi di euro. • Abolisce i ticket sulla diagnostica e la moratoria dei pignoramenti contro le Asl. • Abolisce i ticket sulla specialistica, coprendo la misura con tagli ai bilanci dei ministeri. • Prevede che ogni anno i risultati della verifica dei piani di rientro vengano trasmessi dal Ministro dell‟Economia al Presidente della Corte dei Conti, che nel caso di irregolarità potrebbe iniziare un giudizio di responsabilità amministrativa e contabile. • Dispone un maggiore coinvolgimento del Parlamento, prevedendo la trasmissione del decreto, che ripartisce le risorse tra le Regioni interessate, alle commissioni di Camera e Senato competenti. Il Parlamento riceverà, inoltre, una relazione sullo stato dei debiti. L 29 novembre 2007 n. 222 (conversione in legge del D.L. 1 ottobre 2007 n. 159) • Prevede un nuovo sistema di regolazione della spesa farmaceutica, mediante la rimodulazione di due tetti di spesa che comprendono l‟assistenza farmaceutica territoriale, comprensiva dei farmaci erogati in distribuzione diretta e delle quote di partecipazione versate dai cittadini (tetto del 14 per cento) e l‟assistenza farmaceutica ospedaliera (tetto del 2,4 per cento). • Adotta un meccanismo, che sostituendo la vecchia logica dei tagli indiscriminati dei prezzi, ha il vantaggio di ripianare subito la maggiore spesa, nonché di dare certezze alle imprese per la programmazione dei loro investimenti in sviluppo e ricerca. In particolare, in caso di superamento del tetto per la farmaceutica territoriale a livello nazionale, le aziende farmaceutiche ripianano gli sforamenti insieme a grossisti e farmacisti per le quote di competenza. Le Regioni che in base alle stime superano i limiti di spesa, sono tenute ad adottare misure di contenimento degli esborsi per un ammontare pari almeno al 30 per cento dell‟eccedenza stimata. • Attua una nuova politica dei prezzi che mira a promuovere i farmaci più innovativi e a calmierare quelli con brevetto ormai scaduto allineandoli ai prezzi dei farmaci generici equivalenti con maggiore risparmio per il SSN e stesse garanzie di assistenza per i cittadini. Al fine di favorire la maggiore diffusione dei farmaci più innovativi e sicuri, vengono impiegate le risorse risparmiate con la diffusione dei farmaci generici o equivalenti o con il controllo delle prescrizioni non appropriate. • Obbliga l‟AIFA a valutare, oltre ai profili di sicurezza, anche la presumibile efficacia dei medicinali, ai fini del loro inserimento nell‟elenco dei medicinali erogabili dal SSN. • Nel 2008 è stato abolito il ticket di 10 euro dovuto dagli assistiti non esenti per le prestazioni specialistiche ambulatoriali; l‟onere per lo Stato è di circa 834 milioni. Quaderni Statistici e Informativi 60 N°4 – Luglio 2010 L. 24 dicembre 2007 n. 244 (Legge Finanziaria per il 2008) • Determina, per l‟anno 2008, il livello complessivo delle risorse del SSN, per un importo pari a circa 101 miliardi di euro. Nella quota sono compresi anche i fondi per i rinnovi contrattuali del personale, nonché i fondi per garantire una migliore erogazione delle prestazioni assistenziali a tutti i livelli, relativamente agli ospedali, alla medicina di famiglia e specialistica, all‟assistenza domiciliare ed alla farmaceutica. • Introduce interessanti novità al fine di consentire il miglioramento dell‟assistenza sanitaria, mediante il rafforzamento del piano pluriennale di edilizia sanitaria, con lo stanziamento di 3 miliardi di euro per l‟ammodernamento delle strutture sanitarie, la costruzione di nuovi ospedali e servizi territoriali, il rinnovo delle tecnologie mediche, la messa a sicurezza delle strutture e la realizzazione di residenze sanitarie per gli anziani. • Vincola, nell‟ambito dei fondi per l‟edilizia sanitaria e il potenziamento dei servizi, 150 milioni di euro per la realizzazione di strutture residenziali e per l‟assistenza domiciliare dedicate alle cure palliative, 100 milioni di euro per il potenziamento delle unità di risveglio dal coma, 7 milioni di euro per il potenziamento e la realizzazione di nuove unità di terapia intensiva neonatale, nonché 3 milioni di euro per gli screening neonatali per patologie metaboliche ereditarie. • Incrementa la quota di finanziamenti per la ricerca sanitaria varato con la Finanziaria 2007, per un totale di circa 81 milioni di euro. • Abolisce il ticket di 10 euro sulle ricette per le prestazioni di diagnostica e per le visite del medico specialista. • Prevede la possibilità di riutilizzare i farmaci ancora in corso di validità non utilizzati dal malato (deceduto o che ha abbandonato la terapia). • Rifinanzia, per l‟anno 2008, il Fondo per le non autosufficienze, per 400 milioni di euro, al fine di realizzare interventi e servizi per anziani e disabili. • Prevede la possibilità di nominare “commissari ad acta” nelle Regioni che, già impegnate nei piani di rientro dal deficit sanitario, non dovessero mantenere gli impegni presi negli accordi per il contenimento della spesa e l‟adozione di misure di razionalizzazione e miglioramento delle reti assistenziali, in misura tale da compromettere le previsioni di bilancio dello Stato. • Istituisce un Fondo per favorire la rapida esecuzione della vaccinazione contro il cancro della cervice uterina per le ragazze di dodici anni. • Stanzia 180 milioni di euro annui a partire dal 2008, per il risarcimento dei danni da trasfusione. Inoltre perfeziona le norme già emanate per emofilici e danneggiati da vaccinazioni obbligatorie. • Dispone per i precari il riconoscimento del lavoro svolto nel SSN. • Stanzia 50 milioni di euro per il potenziamento delle attività di prevenzione e contrasto degli incidenti e delle malattie professionali sui luoghi di lavoro. • Estende alle mutue territoriali le norme, già in vigore per i fondi sanitari di origine contrattuale, circa la deducibilità ai fini fiscali dei contributi versati. • Stanzia circa 700.000 euro per potenziare la capacità di controllo e verifica della rete trapiantologia da parte del Centro Nazionale Trapianti. • Concede un contributo straordinario di 40 milioni di euro a favore dell‟Istituto Gaslini di Genova, di un milione di euro a favore dell‟Unione Italiana Ciechi, nonché di 3 milioni di euro a favore della Fondazione EBRI (European Brain Research Institute). • Conferma i contratti di lavoro a tempo determinato stipulati sulla base delle convenzioni della Croce Rossa Italiana. Quaderni Statistici e Informativi 61 N°4 – Luglio 2010 L. 28 febbraio 2008 n. 31 (conversione in legge D.L. 31 dicembre 2007 n. 248) • Incrementa di 14 milioni la quota del Fondo transitorio destinata nel 2008 alle Regioni interessate da elevati disavanzi sanitari. • Proroga al 31 dicembre 2008 del termine previsto dalla precedente L. 28 febbraio 2008 n. 31 circa la possibilità per le aziende farmaceutiche di scegliere il sistema pay-back alle Regioni in alternativa alla riduzione del 5 per cento del prezzo di vendita dei propri farmaci rimborsabili dal SSN,. L. 6 agosto 2008 n. 133 (conversione in legge D.L. 25 giugno 2008 n. 112) • Abolisce, per il triennio 2009-2011, il ticket per prestazioni di assistenza specialistica ambulatoriale a carico degli assistiti non esonerati, incrementando per il 2009 il livello di finanziamento del SSN cui concorre ordinariamente lo Stato. Alla copertura dei relativi oneri concorrono sia i risparmi di spesa derivanti dalla riduzione, da parte delle Regioni, degli oneri degli organismi politici e degli apparati amministrativi, sia l‟adozione di ulteriori misure di incremento dell‟efficienza e di razionalizzazione della spesa. Le Regioni possono tuttavia decidere di applicare, in misura integrale o ridotta, la quota di partecipazione abolita, ovvero introdurre altre forme di partecipazione dei cittadini alla spesa in luogo della completa adozione delle misure previste per l‟efficientamento del sistema. • Fissa il finanziamento del SSN per gli anni 2009, 2010 e 2011 rispettivamente in 103, 104 e 106 milioni, comprensivi di 50 milioni, per ciascuno degli anni, a favore dell‟Ospedale pediatrico Bambino Gesù, a titolo di ulteriore finanziamento a carico dello Stato. Il livello di finanziamento cui ricorre ordinariamente lo Stato è incrementato di 184 milioni per il 2009 e di 69 milioni a decorrere dal 2010 per il rinnovo degli accordi collettivi nazionali con il personale convenzionato con il SSN per il biennio economico 2006-2007 e per l‟attuazione del Progetto Tessera Sanitaria, in particolare, per il collegamento telematico in rete dei medici e la ricetta elettronica. • Subordina l‟accesso al finanziamento integrativo a carico dello Stato, per gli anni 2010 e 2011, alla stipula di un‟intesa fra Stato, Regioni e Province autonome di Trento e di Bolzano, mirata al contenimento della dinamica dei costi attraverso la riduzione dello standard dei posti letto, la riduzione delle spese del personale degli enti del SSN e l‟attivazione di forme di partecipazione dei cittadini, anche esenti, al costo delle prestazioni sanitarie nel caso di squilibrio di bilancio o di scostamenti dall‟andamento programmatico della spesa nel settore sanitario. • Attribuisce al CIPE, a decorrere dal 2009, la ripartizione tra le Regioni della quota indistinta del FSN. Il Ministero dell‟economia e delle finanze eroga, a titolo di acconto, il 70 per cento dell‟importo complessivo annuo mentre l‟erogazione del restante 30 per cento è subordinato all‟approvazione dei progetti presentati dalle Regioni. La mancata approvazione dei progetti comporta la mancata erogazione della quota residua del 30 per cento ed il recupero dell‟anticipazione del 70 per cento già erogata. • Introduce modifiche alla remunerazione delle funzioni assistenziali erogate a carico del SSN, che deve essere stabilita tenendo conto anche dei costi standard delle prestazioni calcolati in riferimento a strutture preventivamente selezionate ovvero ai costi standard già disponibili presso le Regioni e le Province autonome nonché in base a tariffari regionali. • Stabilisce che le tariffe massime regionali vengano assunte come riferimento per la valutazione di congruità delle risorse a carico del SSN mentre gli importi fissati dalle singole Regioni, superiori alle tariffe massime, restano a carico dei bilanci regionali. • Dispone che i criteri generali per la valutazione dell‟adeguatezza delle strutture al fabbisogno e alla funzionalità della programmazione regionale, vengano stabiliti tenendo conto anche del criterio della soglia minima di efficienza che deve essere conseguita dalle singole strutture sanitarie. Quaderni Statistici e Informativi 62 N°4 – Luglio 2010 • Include le Aziende ospedaliero-universitarie fra le strutture con le quali Regioni e ASL possano definire accordi stabilendo, altresì, che le Regioni possano individuare prestazioni per le quali fissare l‟autorizzazione alla fruizione presso le strutture o i professionisti accreditati, da parte dell‟azienda sanitaria locale competente. • Prevede che le Regioni stipulino accordi con le fondazioni e con gli istituti di ricovero e cura a carattere scientifico pubblici e privati. Le Regioni possono stipulare inoltre accordi con gli istituti, enti ed ospedali la cui l‟attività assistenziale è finanziata a prestazione, in base ai tetti di spesa ed ai volumi di attività previsti nella programmazione regionale annuale e sulla base delle funzioni attribuite dalle Regioni stesse. In mancanza di accordi, rimane sospeso l‟accreditamento istituzionale delle strutture e dei professionisti eroganti prestazioni per conto del SSN. • Prescrive che siano potenziati, tramite il sistema della tessera sanitaria, i procedimenti di verifica delle esenzioni alla compartecipazione del cittadino alla spesa per le prestazioni di specialistica ambulatoriale. Ai fini del perseguimento degli obiettivi di economicità nell‟utilizzazione delle risorse e di verifica della qualità dell‟assistenza erogata, le Regioni assicurano per ciascun soggetto erogatore un controllo analitico di almeno il 10 per cento delle cartelle cliniche e delle relative schede di dimissione. L. 4 dicembre 2008 n. 189 (conversione in legge del D.L. 7 ottobre 2008 n. 154) • Prevede, ai fini dell‟attuazione del piano di rientro dai deficit sanitari, la nomina di uno o più sub commissari, esperti di gestione sanitaria, da affiancare al commissario ad acta, per la predisposizione di provvedimenti e consente di disporre la sospensione delle funzioni in atto dei direttori generali delle aziende ospedaliere . • Pone a carico della Regione gli eventuali oneri e i compensi della gestione commissariale, mettendo anche a disposizione gli uffici e i mezzi necessari all‟espletamento dell‟incarico. • Consente, con deliberazione del Consiglio dei Ministri, l‟erogazione totale o parziale del maggior finanziamento a favore di quelle Regioni nelle quali è stato nominato il commissario ad acta, in deroga a quanto sottoscritto negli accordi previsti a condizione che vi sia una situazione di emergenza finanziaria regionale tale da compromettere gli impegni finanziari assunti dalla Regione e che siano stati adottati, da parte del commissario ad acta, provvedimenti significativi per l‟effettiva e strutturale correzione degli andamenti della spesa entro il termine indicato dal Presidente del Consiglio dei Ministri. Le somme, erogate a titolo di anticipazione, sono oggetto di recupero qualora la regione non attui il piano di rientro nella dimensione finanziaria stabilita: l‟entità, la tempistica e le modalità del recupero sono stabiliti negli accordi. • Dispone l‟incremento del finanziamento del SSN per 434 milioni, limitatamente all'anno 2009, ai fini della copertura degli oneri relativi all‟abolizione del ticket previsto dal D.L. 112 art.61, cvt nella Legge 6 agosto 2008 n. 133. L. 28 gennaio 2009 n. 2 (conversione in legge del D.L. 29 novembre 2008 n. 185) • Autorizza l‟erogazione del maggiore finanziamento della spesa sanitaria anche alle Regioni che hanno sottoscritto con lo Stato accordi per il riequilibrio economico e finanziario del SSR e nelle quali non è stato nominato il commissario ad acta. L. 27 febbraio 2009 n. 14 (conversione in legge del D.L. 30 dicembre 2008 n. 207) • Proroga al 31 dicembre 2009 del termine previsto dalla precedente L. 28 febbraio 2008 n. 31 circa la possibilità per le aziende farmaceutiche di scegliere il sistema pay-back alle Regioni in luogo della riduzione del 5 per cento del prezzo dei propri farmaci rimborsabili dal SSN. Quaderni Statistici e Informativi 63 N°4 – Luglio 2010 L. 24 giugno 2009 n. 77 (conversione in legge del D.L. 28 aprile 2009 n. 39) • Ridetermina il livello del finanziamento del SSN cui concorre ordinariamente lo Stato in diminuzione dell'importo di 380 milioni di euro per l'anno 2009. • Introduce misure valevoli per il 2009, finalizzate a recuperare il valore degli sconti praticati dalle aziende farmaceutiche sul prezzo dei farmaci venduti alle farmacie nel corso dell‟anno 2008. Tali misure riguardano la riduzione del 12 per cento del prezzo al pubblico dei medicinali equivalenti fino al 31 dicembre 2009; una trattenuta dell‟1,4 per cento dell‟importo dovuto alle farmacie per la distribuzione dei farmaci, con esclusione delle farmacie rurali con bassi fatturati; la rimodulazione, con riferimento ai farmaci equivalenti, delle quote di spettanza dell‟azienda farmaceutica, del grossista e del farmacista sul prezzo di vendita al pubblico (stabilite rispettivamente in 58,65 per cento, 6,65 per cento e 26,7 per cento). La rimanente quota, pari all‟8 per cento, e' ridistribuita fra i farmacisti e i grossisti secondo le regole di mercato Il tetto della spesa farmaceutica territoriale viene rideterminato nella misura del 13,6 per cento. • Finalizza le relative economie per l'anno 2009 alla copertura degli oneri per gli interventi urgenti conseguenti agli eventi sismici della Regione Abruzzo per un importo pari a 380 milioni di euro e all'incremento del fondo transitorio di accompagnamento per il completamento ed il consolidamento del Piano di rientro dai disavanzi sanitari della Regione Abruzzo a causa dei citati eventi sismici. L. 3 agosto 2009 n. 102 (conversione in legge del D.L. 1 luglio 2009 n. 78 - anticrisi) • Istituisce un fondo pari a 800 milioni a decorrere dall'anno 2010 per interventi relativi al settore sanitario. A valere su tali risorse, sono definiti gli importi, in misura non inferiore a 50 milioni, da destinare a programmi dedicati alle cure palliative, comprese quelle relative alle patologie degenerative neurologiche croniche invalidanti. Il fondo e' alimentato dalle economie conseguenti alle disposizioni contenute nella legge 24 giugno 2009, n. 77 e dall'attività dell'AIFA nella determinazione del prezzo dei medicinali equivalenti. A tal fine, il tetto di spesa per l'assistenza farmaceutica territoriale e' rideterminato in riduzione in valore assoluto di 800 milioni di euro a decorrere dall'anno 2010 e in termini percentuali nella misura del 13,3 per cento a decorrere dal 2010. • Al fine di tutelare l'erogazione delle prestazioni sanitarie comprese nei LEA e di assicurare il riequilibrio economico-finanziario del Sistema sanitario della Regione Calabria, per gli anni 2007 e 2008 il Presidente del Consiglio dei Ministri diffida la Regione a predisporre un Piano di rientro per la riqualificazione del SSR. Ove il Piano presentato sia valutato non congruo, il Consiglio dei Ministri, su proposta del Ministro dell'economia e delle finanze, di concerto con il Ministro del lavoro, della salute e delle politiche sociali, sentito il Ministro per i rapporti con le Regioni, nomina un Commissario per la predisposizione di un Piano triennale di rientro dai disavanzi, con l‟indicazione dei necessari interventi di contenimento strutturale della spesa, da redigere all'esito del riaccertamento dei debiti pregressi nonché dell'attivazione delle procedure amministrativocontabili necessarie per valutare l'attendibilità degli stessi conti. Il Commissario sostituisce gli organi della Regione nell'esercizio delle attribuzioni necessarie all'attuazione del Piano stesso e contestualmente a tale nomina, il Commissario delegato cessa dal suo incarico. • Istituisce, a valere su apposito capitolo di spesa dello stato di previsione del Ministero dell'economia e delle finanze, un contributo annuo fisso di 50 milioni a decorrere dall'anno 2009, mediante contestuale riduzione del finanziamento del SSN per il triennio 2009-2011 cui concorre ordinariamente lo Stato, di cui alla legge 6 agosto 2008, n. 133, per analogo importo. • Prevede l‟audizione della CONSIP ai fini della verifica degli adempimenti in materia di acquisto di beni e servizi. Quaderni Statistici e Informativi 64 N°4 – Luglio 2010 Intesa Stato-Regioni 2010-2012 del 3 dicembre 2009 • Impegna lo Stato ad assicurare 104.614 milioni di euro per l‟anno 2010 e 106.934 milioni di euro per l‟anno 2011, e un incremento del 2,8 per cento per l‟anno 2012. • Amplia la programmabilità degli investimenti di edilizia sanitaria, incrementandola dagli attuali 23 a 24 miliardi, anche mediante l‟utilizzo delle risorse FAS di competenza regionale. • Prevede l‟introduzione di misure di razionalizzazione della spesa ospedaliera, mediante la riduzione del numero dei posti letto e l‟incentivazione alla de-ospedalizzazione; della spesa per il personale tramite la ristrutturazione della rete ospedaliera; nonché di contenimento della spesa per farmaci erogati in corso di ricovero. • Istituisce la Struttura di monitoraggio paritetica finalizzata all‟aggiornamento degli strumenti di valutazione e monitoraggio, da sottoporre all‟approvazione della Conferenza Stato Regioni. La Struttura, il cui Presidente è scelto d‟intesa fra lo Stato e le Regioni, si avvale del supporto dell‟AGENAS e dell‟AIFA, • Al fine di agevolare i processi di de-ospedalizzazione, nelle singole Regioni e Province autonome, dispone che la dotazione di posti letto di residenzialità e delle strutture di semiresidenzialità nonché l‟organizzazione dell‟assistenza domiciliare per i pazienti anziani e altri soggetti non autosufficienti, siano oggetto di uno specifico atto di programmazione integrata. Subordina l‟ammissione alle varie forme di assistenza residenziale e domiciliare alla valutazione effettuata con gli strumenti già concordati dalle Regioni con il Ministero del lavoro, della salute e delle politiche sociali. • Prevede l‟attivazione dei flussi informativi relativi alle prestazioni di assistenza domiciliare e di assistenza residenziale afferenti al Nuovo sistema informatico sanitario (NSIS). • Prevede l‟aggiornamento del sistema di indicatori di garanzia e l‟utilizzo nella fase transitoria, dell‟apposito set di indicatori, già approvato per l‟anno 2007 dal Comitato permanente per la verifica dei LEA, e il monitoraggio degli stessi indicatori in relazione alla definizione dei costi standard in attuazione del federalismo fiscale. D.lgs 3 ottobre 2009 n. 153 • Definisce i nuovi compiti e le funzioni assistenziali che le farmacie pubbliche e private, che operano in convenzione con il SSN, possono erogare alla clientela. Nel rispetto dei piani sociosanitari regionali, le farmacie che aderiscono all‟iniziativa dovranno dispensare a domicilio i farmaci, collaborare ai programmi di educazione sanitaria alla popolazione partecipando alle campagne di prevenzione di patologie a forte impatto sociale, prenotare visite ed esami specialistici presso le strutture convenzionate provvedendo anche al pagamento degli oneri relativi e al ritiro dei referti, mettere a disposizione infermieri e fisioterapisti per l‟effettuazione a domicilio di specifiche prestazioni professionali richieste dal medico di famiglia o dal pediatra. La remunerazione corrisposta dal SSN alle farmacie sarà compensata dai risparmi attesi. L. 23 dicembre 2009 n. 191 (Legge Finanziaria per il 2010) • Determina, per il triennio 2010-2012, il livello di finanziamento del SSN da ripartire tra le Regioni rispettivamente in circa 105, 107 e 110 miliardi di euro. Tali quote sono comprensive di 800 milioni annui per la costituzione, a decorrere dal 2010, di un fondo per interventi destinati al settore sanitario; di 466 milioni annui di economie sulla spesa del personale, mentre sono al netto di 50 milioni annui per il finanziamento dell‟ospedale pediatrico Bambino Gesù e di 168 milioni annui per la sanità penitenziaria previsti della legge finanziaria per il 2008. Lo Stato si impegna ad assicurare l‟ammontare delle risorse aggiuntive previste dal Patto per la Salute 2010-2012 pari, rispettivamente, a 550 milioni per il 2010 e 834 milioni per ciascuno degli anni successivi. Al finanziamento della spesa sanitaria delle Regioni concorre l‟accreditamento mensile del gettito tributario. L‟erogazione del finanziamento del SSN può avvenire in via anticipata tramite Quaderni Statistici e Informativi 65 N°4 – Luglio 2010 operazioni di tesoreria concesse dal Ministero dell‟Economia e delle Finanze fino alla concorrenza del 98 per cento delle somme loro spettanti. L‟erogazione dell‟intero importo è subordinato al raggiungimento dei risultati fissati. • Viene elevato da 23 a 24 miliardi l‟importo per il programma pluriennale di investimenti in edilizia sanitaria, con priorità alle Regioni che hanno esaurito la loro disponibilità. Inoltre, per la copertura degli investimenti in edilizia sanitaria è prevista la possibilità di utilizzare le risorse del Fondo per le aree sottoutizzate (FAS). • Prevede un tetto alla crescita della spesa per il personale anche nel triennio 2010-2012, che non potrà superare quella del 2004 ridotta dell‟1,4 per cento ogni anno. • Fissa dal 7 al 5 per cento il livello di disavanzo sanitario strutturale previsto affinché le Regioni presentino il Piano di rientro. Tale livello potrà essere inferiore se la Regione non è in grado di coprirlo con la fiscalità o altre risorse di bilancio. In coerenza con il Nuovo patto per la Salute 2010-2012, dopo l‟accertamento del deficit, la Regione ha l‟obbligo di presentare il Piano entro il 10 giugno dell‟anno successivo per una durata non superiore a 3 anni. Il Piano, contenente le misure di riequilibrio del profilo erogativo dei LEA e le misure per garantire l‟equilibrio di bilancio sanitario per ciascuno degli anni considerati, deve essere valutato dalla nuova Struttura tecnica di monitoraggio (STEM) istituita con il Nuovo patto. La mancata presentazione del Piano o il mancato raggiungimento degli obiettivi di rientro, attiva la procedura di commissariamento nonché l‟automatica adozione di misure restrittive e sanzionatorie nei confronti della Regione (sospensione dei trasferimenti erariali a carattere non obbligatorio, decadenza dei direttori generali, amministrativi e sanitari, incremento delle aliquote delle addizionali regionali IRPEF e IRAP, blocco automatico del turn over del personale del SSR per due anni e divieto di effettuare spese non obbligatorie per lo stesso periodo). Gli atti emanati e i contratti stipulati in violazione del dettato di legge, sono nulli. Il rispetto degli obiettivi intermedi comporta una attenuazione dei vincoli. Alle Regioni già commissariate o sottoposte ai Piani di rientro è data la possibilità di presentare un nuovo Piano per un periodo non superiore a tre anni. Vengono sospese le azioni esecutive nei confronti delle Aziende sanitarie locali delle medesime Regioni. La prosecuzione ed il completamento del Piano sono condizione per l‟accesso alle risorse finanziarie. • Ridetermina le quote di spettanza sul prezzo di vendita delle specialità medicinali nella misura del 3 per cento e del 30,35 per cento rispettivamente per grossisti e farmacisti, Il SSN trattiene, ad ulteriore titolo di sconto, una quota pari al 3,65 per cento sul prezzo di vendita al pubblico. • Prevede che l‟AIFA predisponga tabelle di raffronto tra la spesa farmaceutica territoriale delle singole Regioni, al fine di fissare soglie di appropriatezza prescrittiva basate sul comportamento prescrittivo registrato nelle Regioni con il miglior risultato. • Prevede a regime lo spostamento di un volume di spesa farmaceutica di 600 milioni annui dall‟aggregato della spesa farmaceutica ospedaliera (con onere a carico delle Regioni), a quello della spesa territoriale con meccanismi automatici di recupero dello scostamento, anche mediante responsabilizzazione delle imprese farmaceutiche. La modifica di attribuzione della spesa riguarda i farmaci che, sebbene collocati nell‟area di spesa ospedaliera, sono somministrati ai pazienti a domicilio o in regime ambulatoriale. L. 26 febbraio 2010 n. 25 (conversione in legge del D.L. 30 dicembre 2009 n. 194) • Proroga al 31 dicembre 2010 del termine previsto dalla precedente L. 27 febbraio 2009 n. 14 circa la possibilità per le aziende farmaceutiche di scegliere il sistema pay-back alle Regioni in luogo della riduzione del 5 per cento del prezzo dei farmaci rimborsabili dal SSN. Quaderni Statistici e Informativi 66 N°4 – Luglio 2010 Quaderni Statistici e Informativi 67 N°4 – Luglio 2010 Ministero dell’Economia e delle Finanze Dipartimento del Tesoro Direzione I: Analisi economico-finanziaria Indirizzo: Via XX Settembre, 97 00187 - Roma Siti Web: www.mef.gov.it www.dt.tesoro.it e-mail: [email protected] Telefono: +39 06 47614202 +39 06 47614197 Fax: +39 06 47821886
Scaricare