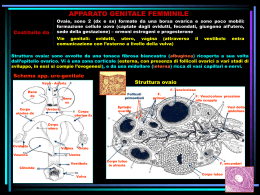
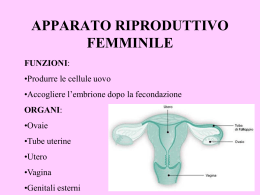
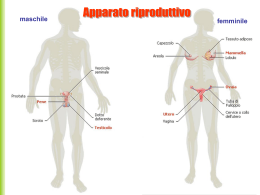
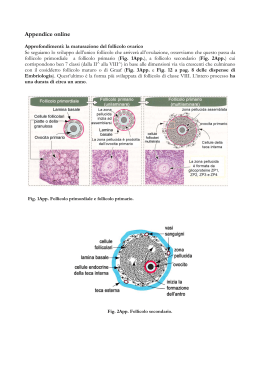
Embriologia dell’apparato genitale Apparato genitale femminile Ciclo mestruale Ipofisi o ghiandola pituitaria Feed back negativo degli ormoni CREDITS La condizione iniziale dell’apparato genitale primitivo è ermafrodita. Nell’embrione umano, fino alla nona settimana, non si riconosce il sesso poiché gli abbozzi sessuali sono identici sia per il maschio che per la femmina. Gli apparati sessuali (maschili e femminili) sono divisibili in tre settori: gonadi (ghiandole sessuali) gonodotti (trasportatori dei prodotti delle gonadi) genitali esterni. 1) Differenziamento delle gonadi (all’inizio in uno stato “indifferente”), che è determinato dalla localizzazione delle cellule sessuali primitive(protogoni): se i protogoni si stanziano nella parte corticale avremo un’ovaia, altrimenti nella parte midollare avremo un testicolo. 2) Nell’embrione abbiamo due dotti genitali (o gonodotti): il dotto di Wolf e il dotto di Mϋller. Nel maschio il condotto deferente (o spermatico) deriva dal condotto di Wolf, mentre quello di Mϋller involve lasciando solo piccoli residui; viceversa nella femmina le trombe uterine (o Tube di Falloppio, o ovidotti) derivano dal condotto di Mϋller, mentre quello di Wolf si atrofizza. 3) I genitali esterni, come le gonadi, derivano da abbozzi genitali identici per un certo periodo, differenziati successivamente. Torna a “ovidotti” ovidotti ovaia utero vagina L’apparato genitale femminile è costituito da ovaie, tube uterine (o tube di Falloppio), utero e vagina. Tubercolo genitale Pieghe genitali Cercini genitali Maschio Pene Uretra e prepuzio Scroto Femmina Clitoride Piccole labbra Grandi labbra • Il differenziamento dei gonodotti e dei genitali esterni è influenzato dalle secrezioni ormonali delle gonadi, il testosterone: se non c’è l’intervento di questo ormone l’embrione si differenzierà sempre come femmina. Torna a “embriologia” Le ovaie sono situate all’interno dell’addome. Nelle ovaie troviamo cellule dette follicolari (circa 500.000,ma solo 400 giungono a maturazione) che vanno a formare il follicolo ovarico e secernono il liquido follicolare (liquor follicoli). Il follicolo subisce un processo di maturazione in cui, al 14° giorno circa, la pressione del liquido lo fa scoppiare, lacerando la parete dell’ovaia e immettendolo nell’ovidotto che lo trasporterà nell’utero. Dal punto di fuoriuscita dell’ovulo si forma il corpo luteo, una sorta di cicatrice, che assumendo funzione endocrina secernono un ormone: il progesterone. Il corpo luteo, in assenza di fecondazione, regredisce dopo 12 giorni circa (corpo luteo mestruale), se si verifica invece la fecondazione resta attivo per alcuni mesi (corpo luteo gravidico). Torna a “ipofisi” Torna a “apparato genitale femminile Dal dotto di Mϋller si originano le vie genitali femminili costituite da le trombe uterine, o tube di Falloppio o ovidotti, canali lunghi circa 1214 cm, terminanti con una porzione sfrangiata, le fimbrie, che avvolgono l’ovaia. Dal lato opposto esse confluiscono nell’utero. L’utero ha una forma conica, distinto in una porzione slargata, il corpo, e in una più ristretta rivolta verso il basso, il collo, che presenta un piccolo orifizio all’apice. Inoltre la sua posizione perpendicolare rispetto alla vagina è una dalle cause della postura eretta dell’uomo, che però rende il parto più difficoltoso rispetto ad altre specie animali. L’utero ha una potente muscolatura liscia (miometrio) ed è rivestito internamente da mucosa (endometrio) che può essere più o meno spessa a seconda della fase del ciclo mestruale in cui si trova. Gli ovidotti e l’utero sono rivestiti internamente dall’epitelio cilindrico ciliato che facilita il percorso dell’uovo, qualora fosse stato fecondato a passare dall’uno all’altro. Torna a “apparato genitale femminile” Il ciclo mestruale ha inizio nella pubertà e termina con la menopausa. Il ciclo dura circa 28 giorni (un mese lunare) e in esso possiamo distinguere tre fasi: 1) La fase mestruale (1° - 5° giorno) in cui l’endometrio viene espulso dalla parete uterina. Il tessuto eliminato, così come il sangue, costituiscono il flusso mestruale che fuoriesce dalla vagina. 2) la fase follicolare o proliferativa in cui si ha la maturazione del follicolo ovarico e il versamento in circolo degli ormoni estrogeni, con conseguente proliferazione della mucosa uterina. Questa fase termina con la rottura del follicolo (14° giorno circa) e inizia la seconda fase. 3) la fase luteinizzante o secretoria, in cui il progesterone determina le modificazioni uterine adatte a ricevere l’uovo fecondato. Se non dovesse avvenire la fecondazione, la regressione del corpo luteo (entro una dozzina di giorni) determina il calo del progesterone e la conseguente desquamazione dell’utero, quindi la nuova mestruazione. Torna a “ipofisi” Torna a “utero” La vagina è un canale muscolare distensibile, di circa 7-8 cm, che si estende dalla vulva al collo dell’utero. Nella donna vergine l’estremità inferiore della vagina è ristretta dall’ imene (membrana semicircolare) disposta trasversalmente. L’epitelio della vagina è pavimentoso stratificato. Nella vagina c’è l’assenza di ghiandole, infatti il muco che la lubrifica origina dalle ghiandole del collo dell’utero. Torna a “apparato genitale femminile” L’ipofisi (o “cervello endocrino”) si localizza, insieme all’epifisi, nell’encefalo. Fa parte del sistema endocrino costituito da numerose ghiandole, sparse per il corpo, in correlazione tra loro, da cui provengono gli ormoni. Essa ha le dimensioni di un pisello e sporge sotto la massa dell’ipotalamo (nel cervello). L’ipofisi può essere divisa in due parti: 1) adenoipofisi (o parte anteriore e intermedia) che secerne principalmente ormoni di natura proteica, tra cui: l’FSH (ormone follicolo stimolante) che stimola la maturazione dei follicoli nella donna e dell’epitelio dei tubuli seminiferi nell’uomo, oltre che controllare la fase proliferativa del ciclo mestruale; l’LH (ormone luteinizzante) che regola la secrezione degli ormoni sessuali e influenza la fase secretoria del ciclo mestruale, inducendo la rottura del follicolo e quindi la conseguente trasformazione del residuo del follicolo nel corpo luteo. 2) neuroipofisi che produce altri tipi di ormoni: ossitocina (che provoca la contrazione dell’utero durante il parto) e adiuretina (che regola la pressione osmotica nel sangue). Esistono, inoltre, dei neurormoni secreti dall’ipotalamo che agiscono per via sanguigna: RF (releazing factor) che stimola la secrezione di ormoni; IF (inhibiting factor) che inibiscono la secrezione ormonale. L’azione di questi neurormoni porta a un feed back negativo tra estrogeni e progesterone. L’FSH stimola produzione di estrogeni da parte della corona radiata del follicolo, con un meccanismo di feed back negativo. Inoltre, questo picco di estrogeni determina la produzione di LH, che modifica la strutturazione del follicolo, trasformandolo in corpo luteo. Il corpo luteo, a sua volta, comincia a produrre quantità via via crescenti di progesterone.L’intervento dei neurormoni fa sì che, mentre i RF aumentano la produzione di LH e FSH, gli IF la inibiscono. 16 RF 14 RF 12 IF 10 ESTROGENI 8 PROGESTERONE 6 4 2 0 0 14 28 Torna a “ipofisi” Vai a “diagramma feed back” FEED BACK NEGATIVO IPOTALAMO RF/IF FSH IPOFISI RF/IF LH FSH LH FOLLICOLO DI GRAF CORPO LUTEO ESTROGENI PROGESTERONE Torna a “feed back” Presentazione nata dalla rielaborazione dei seguenti testi: • “Biologia” – I.I.Vitiello G.Chieffi [Loffredo] • “Invito alla Biologia” – H.Curtis N.S. Barnes [Zanichelli] • “I segreti della vita” – M.P.Nardella G.Testoni [Trevisini] • “Trattato di istologia” – Bloom & Fawcett [Piccin] Rielaborazione effettuata da Testa Andrea.
Scaricare