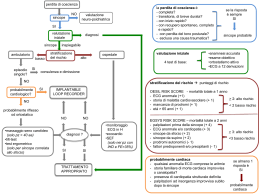
GENOVA 1 APRILE 2009 PERDITA DI COSCIENZA TRANSITORIA Sebbene la maggior parte delle sincopi siano forme del tutto benigne, esse possono essere segno premonitore di gravi patologie. La morte improvvisa non traumatica è un evento raro in pediatria (meno di 4/100.000), ma di cui anche noi MEDICI DI FAMIGLIA dobbiamo tener conto. Driscoll DJ , Edwrds WD Sudden unespected death in children and adolescents. J am Coll Cardiol 1985; 5 118-121b Una piccola percentuale dei bambini finisce in ospedale (1/1000), ma quando accade si finiscono per fare molti accertamenti costosi e quasi sempre inutili J Pediatr. 2005 Mar;146(3):355-8. Syncope in children: diagnostic tests have a high cost and low yield. Steinberg LA, Knilans TK. la maggioranza dei bambini ed adolescenti con perdita di coscienza può essere valutato, completamente e a fondo, dal proprio medico • • Lewis DA, Dal A Syncope in pediatric patient Pediatric clin North Am 1999; 46 : 205-19 Massin MM, Malekzadeh-Milani S, Benatar A. Cardiac syncope in pediatric patients Clin Cardiol. 2007 Feb;30(2):81-5.. Il primo compito è capire se ci si trova di fronte ai rari eventi, potenzialmente pericolosi, e necessariamente da approfondire o se può risparmiare alla famiglia ansietà, ricoveri ed esami inutili Il secondo compito è convincere la famiglia che davvero per il suo bambino la via prospettata è “il meglio” van Dijk N, et al Clinical factors associated with quality of life in patients with transient loss of consciousness. J Cardiovasc Electrophysiol. 2006 Sep;17(9):998-1003. Sincopi 60% cause neurologiche <10% metaboliche farmacologiche <10% tenere presente che ancora oggi una quota consistente di casi di perdita di coscienza rimane ad origine sconosciuta !!!! • • • SINCOPE La perdita di coscienza nella sincope è espressione di una disfunzione cerebrale improvvisa, transitoria e diffusa, secondaria ad una brusca riduzione del flusso ematico globale Una ischemia momentanea determina perdita di coscienza entro 8-10 secondi se l’ischemia si prolunga >15 secondi possono associarsi contrazioni tonico cloniche generalizzate con eventuale incontinenza sfinteriale Lempert T, Bauer M, Schmidt D. Syncope: a videometric analysis of 56 episodes of transient cerebral hypoxia. Ann Neurol. 1994 Aug;36(2):233-7. In base alla patogenesi possiamo dividere le sincopi in 2 grandi gruppi , quelle da cause circolatorie extracardiache ed intracardiache . Nelle sincopi extracardiache abbiamo: • Sincopi neuromediate • Sincopi ortostatiche • Sincopi Neuromediate, fanno riferimento ad un riflesso che, allorché innescato, porta a vasodilatazione e bradicardia (anche se con ampie variazioni delle due componenti), con conseguente ipoperfusione cerebrale Sostanzialmente Sinonimi: Sincope Neuromediata, Riflessa, Neurogenica o neurocardiogenica Sincopi Neuromediate, fanno riferimento ad un riflesso che, allorché innescato, porta a vasodilatazione e bradicardia (anche se con ampie variazioni delle due componenti), con conseguente ipoperfusione cerebrale Sincopi Ortostatiche : si caratterizzano per disfunzione cronica del sistema nervoso autonomo, con deficit dei meccanismi di adeguamento circolatorio all'ortostasi. Sono rare nel bambino di cui come forma primaria occorre fare menzione alla Disautonomia Familiare o Sindrome di Riley-day, malattia autosomica recessiva presente negli ebrei Ashkenazi. variante degli adolescenti e giovani adulti “POTS “ sincopi da Tachicardia Posturale ortostatica sono caratterizzate da una esagerata Tachicardia sinusale, al contrario della bradicardia che si riscontra nelle altre forme di ipotensione ortostatica, che non riesce a compensare la incapacità ad effettuare un valido aumento delle resistenze periferiche • • • • • • • Sincopi Neuromediate : le Sincopi VasoVagali Le sincopi negli spasmi affettivi Forme tipiche nell’adulto le sincopi “situazionali” ( tosse, starnuto, sollevamento pesi, apnea, manovra di valsalva, minzione, defecazione, dolore viscerale, deglutizione, uso di strumenti a fiato) la sincope post attività fisica la sincope da ipovolemia acuta la sincope Senocarotidea la sincope da nevralgia glossofaringea o trigeminale. • Sincopi Ortostatiche : si caratterizzano per disfunzione cronica del sistema nervoso autonomo, con deficit dei meccanismi di adeguamento circolatorio all'ortostasi. • Sono rare nel bambino. Sincopi Cardiache • Tachidisritmie : sindromi congenite (sindrome del QT lungo, sindrome di Brugada, proaritmia da farmaci, tachicardie sopraventricolari, WPW, displasia aritmogena del ventricolo dx, tachicardia ventricolare post ventricolotomia. • Bradidisritmie; disturbi di conduzione (BAV congenito o acquisito), disfunzione sinusale, malfunzione di dispositivi impiantabili • Difetto cardiaco strutturale: cardiopatia valvolare ostruttiva, anomalie coronariche congenite o acquisite, cardiomiopatie, mixoma striale, dissecazione aortica acuta, pericarditi, embolia polmonare • Sincopi Cerebrovascolari sindromi da furto vascolare (rare in pediatria) CAUSE NON SINCOPALI DI PERDITA DI COSCIENZA NEUROLOGICHE • Disordini epilettici • Attacchi ischemici transitori e Sindrome vestibolare acuta ( forme tipiche dell’adulto). PSICHIATRICHE • Depressione, attacchi di panico, disturbo di conversione, attacchi isterici SISTEMICO-METABOLICA • Droghe e farmaci, Monossido di Carbonio • Anormalità elettrolitiche • endocrinopatia (ipoglicemia) ALTE Valutazione del paziente con perdita di coscienza I Cardini : Anamnesi ed Esame Obiettivo Una buona visita clinica è fondamentale, da sola può essere diagnostica e suggerire la strategia di valutazione nella maggioranza dei casi Di Pietro P. et al “Il Bambino che perde coscienza: approccio diagnostico”Area Pediatrica giugno 2006 Dossier Clinico I 3 casi dimostrano l’importanza di una accurata anamnesi e come queste informazioni siano cruciali per la diagnosi • Anamnesi familiare • Anamnesi personale • Circostanza che precedono l’evento • Fattori predisponenenti o precipitanti • Prodromi • Manifestazioni dell’attacco (testimoni) • Esiti Anamnesi Familiare ricercare morte improvvisa sotto i 40 anni, infarto del miocardio sotto i 30, cardiopatie congenite e/o aritmogene familiari, episodi sincopali o epilettici ”svenimenti” in familiari di primo grado Anamnesi Familiare ricercare morte improvvisa sotto i 40 anni, infarto del miocardio sotto i 30, cardiopatie congenite e/o aritmogene familiari, episodi sincopali o epilettici ”svenimenti” in familiari di primo grado Anamnesi Familiare ricercare morte improvvisa sotto i 40 anni, infarto del miocardio sotto i 30, cardiopatie congenite e/o aritmogene familiari, episodi sincopali o epilettici ”svenimenti” in familiari di primo grado ricercare morte improvvisa sotto i 40 anni, infarto del miocardio sotto i 30, cardiopatie congenite e/o aritmogene familiari, episodi sincopali o epilettici ”svenimenti” in familiari di primo grado • ricercare morte improvvisa sotto i 40 anni, infarto del • miocardio sotto i 30, cardiopatie congenite e/o aritmogene familiari, episodi sincopali o epilettici ”svenimenti” in familiari di primo grado La ricorrenza familiare è comune e tipica nelle benigne sincopi vasovagali, ma, benché raramente, può sottintendere una grave e pericolosa cardiopatia aritmogena genetica, quindi verificare bene il tipo di “svenimento” familiare • Anamnesi Personale • pregresse cardiopatie e aritmie, storia neurologica, malattie metaboliche e farmacoterapie, assunzione di droghe, nonché l'accessibilità a farmaci, alcool o altre sostanze tossiche • Sincope ricorrente: età di esordio, informazioni sul numero, sulla distanza dal primo e differenze o analogie tra i vari episodi • Anamnesi Personale • pregresse cardiopatie e aritmie, storia neurologica, malattie metaboliche e farmacoterapie, assunzione di droghe, nonché l'accessibilità a farmaci, alcool o altre sostanze tossiche • Sincope ricorrente: età di esordio, informazioni sul numero, sulla distanza dal primo e differenze o analogie tra i vari • Anamnesi Personale • pregresse cardiopatie e aritmie, storia neurologica, malattie metaboliche e farmacoterapie, assunzione di droghe, nonché l'accessibilità a farmaci, alcool o altre sostanze tossiche • Sincope ricorrente: età di esordio, informazioni sul numero, sulla distanza dal primo e differenze o analogie tra i vari • Anamnesi Personale • pregresse cardiopatie e aritmie, storia neurologica, malattie metaboliche e farmacoterapie, assunzione di droghe, nonché l'accessibilità a farmaci, alcool o altre sostanze tossiche • sincope ricorrente: età di esordio, informazioni sul numero, sulla distanza dal primo e differenze o analogie tra i vari episodi • Anamnesi Personale • pregresse cardiopatie e aritmie, storia neurologica, malattie metaboliche e farmacoterapie, assunzione di droghe, nonché l'accessibilità a farmaci, alcool o altre sostanze tossiche • sincope ricorrente: età di esordio, informazioni sul numero, sulla distanza dal primo e differenze o analogie tra i vari • Circostanze che precedono l'evento • Ambiente: luoghi affollati e/o caldi, immersione o tuffo o • • • doccia con acqua fredda o calda, considerare l'intossicazione da Monossido di Carbonio Posizione: in piedi, seduto o supino. Ora del giorno e distanza dall'ultimo pasto Attività :durante esercizio fisico o stressante o dopo, a riposo, cambio di postura, durante o immediatamente dopo aver urinato o defecato, tossito, sputato, deglutito, starnutito, aver suonato strumenti a fiato • Circostanze che precedono l'evento • Ambiente: luoghi affollati e/o caldi, immersione o tuffo o • • • doccia con acqua fredda o calda, considerare l'intossicazione da Monossido di Carbonio Posizione: in piedi, seduto o supino. Ora del giorno e distanza dall'ultimo pasto Attività :durante esercizio fisico o stressante o dopo, a riposo, cambio di postura, durante o immediatamente dopo aver urinato o defecato, tossito, sputato, deglutito, starnutito, aver suonato strumenti a fiato • Circostanze che precedono l'evento • Ambiente: luoghi affollati e/o caldi, immersione o tuffo o • • • doccia con acqua fredda o calda, considerare l'intossicazione da Monossido di Carbonio Posizione: in piedi, seduto o supino. Ora del giorno e distanza dall'ultimo pasto Attività :durante esercizio fisico o stressante o dopo, a riposo, cambio di postura, durante o immediatamente dopo aver urinato o defecato, tossito, sputato, deglutito, starnutito, aver suonato strumenti a fiato • Circostanze che precedono l'evento • Ambiente: luoghi affollati e/o caldi, immersione o tuffo o • • • doccia con acqua fredda o calda, considerare l'intossicazione da Monossido di Carbonio Posizione: in piedi, seduto o supino. Ora del giorno e distanza dall'ultimo pasto Attività :durante esercizio fisico o stressante o dopo, a riposo, cambio di postura, durante o immediatamente dopo aver urinato o defecato, tossito, sputato, deglutito, starnutito, aver suonato strumenti a fiato • Circostanze che precedono l'evento • Ambiente: luoghi affollati e/o caldi, immersione o tuffo o • • • doccia con acqua fredda o calda, considerare l'intossicazione da Monossido di Carbonio Posizione: in piedi, seduto o supino. Ora del giorno e distanza dall'ultimo pasto Attività :durante esercizio fisico o stressante o dopo, a riposo, cambio di postura, durante o immediatamente dopo aver urinato o defecato, tossito, sputato, deglutito, starnutito, aver suonato strumenti a fiato • Fattori predisponenti o precipitanti: • prolungata posizione eretta, periodo post postprandiale o digiuno, malattie virali intercorrenti, disidratazione , movimenti bruschi del collo, pressione del seno carotideo (come da colletto troppo stretto), compressione oculare, lo spazzolarsi i capelli o lo stirarsi, manovre ortodontiche, traumi dentali, toracentesi e paracentesi, situazioni stressanti o emozionali, traumi, paura e dolore anche minimi, come veno puntura e vista del sangue, nessun fattore predisponente • Fattori predisponenti o precipitanti: • prolungata posizione eretta, periodo post postprandiale o digiuno, malattie virali intercorrenti, disidratazione , movimenti bruschi del collo, pressione del seno carotideo (come da colletto troppo stretto), compressione oculare, lo spazzolarsi i capelli o lo stirarsi, manovre ortodontiche, traumi dentali, toracentesi e paracentesi, situazioni stressanti o emozionali, traumi, paura e dolore anche minimi, come veno puntura e vista del sangue, nessun fattore predisponente • Fattori predisponenti o precipitanti: • prolungata posizione eretta, periodo post postprandiale o digiuno, malattie virali intercorrenti, disidratazione , movimenti bruschi del collo, pressione del seno carotideo (come da colletto troppo stretto), compressione oculare, lo spazzolarsi i capelli o lo stirarsi, manovre ortodontiche, traumi dentali, toracentesi e paracentesi, situazioni stressanti o emozionali, traumi, paura e dolore anche minimi, come veno puntura e vista del sangue, nessun fattore predisponente • Circostanze all'inizio dell'attacco (prodromi): • nausea, vomito, dolori addominali, cefalea, senso di freddo, sudorazione, visione oscurata, pallore, • aura, sensazioni visive o uditive “deja vu”, dolori toracici al collo o alle spalle, palpitazioni, nessun segnale premonitore • Circostanze all'inizio dell'attacco (prodromi): • nausea, vomito, dolori addominali, cefalea, senso di freddo, sudorazione, visione oscurata, pallore • aura, sensazioni visive o uditive “deja vu”, dolori toracici al collo o alle spalle, palpitazioni, nessun segnale premonitore • Circostanze all'inizio dell'attacco (prodromi): • nausea, vomito, dolori addominali, cefalea, senso di freddo, sudorazione, visione oscurata, pallore • aura, sensazioni visive o uditive “deja vu”, dolori toracici al collo o alle spalle, palpitazioni, nessun segnale premonitore Manifestazioni dell'attacco (testimoni): • • • • • • • • modo di caduta a terra, brusca o scivolando sulle ginocchia colore cutaneo ( pallore, cianosi o vampata) durata della perdita di coscienza caratteristiche del respiro (russamento) morsicatura della lingua deviazione dello sguardo verso l'alto opistotono movimenti (tonici, tonico-clonici o minimo mioclono, automatismi) loro durata ed inizio in relazione alla perdita di coscienza Manifestazioni dell'attacco (testimoni): • • • • • • • • modo di caduta a terra, brusca o scivolando sulle ginocchia colore cutaneo ( pallore, cianosi o vampata) durata della perdita di coscienza caratteristiche del respiro (russamento) morsicatura della lingua deviazione dello sguardo verso l'alto opistotono movimenti (tonici, tonico-clonici o minimo mioclono, automatismi) loro durata ed inizio in relazione alla perdita di coscienza Manifestazioni dell'attacco (testimoni): • • • • • • • • modo di caduta a terra, brusca o scivolando sulle ginocchia colore cutaneo ( pallore, cianosi o vampata) durata della perdita di coscienza caratteristiche del respiro (russamento) morsicatura della lingua deviazione dello sguardo verso l'alto opistotono movimenti (tonici, tonico-clonici o minimo mioclono, automatismi) loro durata ed inizio in relazione alla perdita di coscienza Manifestazioni dell'attacco (testimoni): • • • • • • • • modo di caduta a terra, brusca o scivolando sulle ginocchia colore cutaneo ( pallore, cianosi o vampata) durata della perdita di coscienza caratteristiche del respiro (russamento) morsicatura della lingua deviazione dello sguardo verso l'alto opistotono movimenti (tonici, tonico-clonici o minimo mioclono, automatismi) loro durata ed inizio in relazione alla perdita di coscienza Manifestazioni dell'attacco (testimoni): • • • • • • • • modo di caduta a terra, brusca o scivolando sulle ginocchia colore cutaneo ( pallore, cianosi o vampata) durata della perdita di coscienza caratteristiche del respiro (russamento) morsicatura della lingua deviazione dello sguardo verso l'alto opistotono movimenti (tonici, tonico-clonici o minimo mioclono, automatismi) loro durata ed inizio in relazione alla perdita di coscienza • • • • • • • • Manifestazioni dell'attacco (testimoni): modo di caduta a terra, brusca o scivolando sulle ginocchia colore cutaneo ( pallore, cianosi o vampata) durata della perdita di coscienza caratteristiche del respiro (russamento) morsicatura della lingua deviazione dello sguardo verso l'alto opistotono movimenti (tonici, tonico-clonici o minimo mioclono, automatismi) loro durata ed inizio in relazione alla perdita di coscienza Manifestazioni dell'attacco (testimoni): • • • • • • • • modo di caduta a terra, brusca o scivolando sulle ginocchia colore cutaneo ( pallore, cianosi o vampata) durata della perdita di coscienza caratteristiche del respiro (russamento) morsicatura della lingua deviazione dello sguardo verso l'alto opistotono movimenti (tonici, tonico-clonici o minimo mioclono, automatismi) loro durata ed inizio in relazione alla perdita di coscienza Manifestazioni dell'attacco (testimoni): • • • • • • • • modo di caduta a terra, brusca o scivolando sulle ginocchia colore cutaneo ( pallore, cianosi o vampata) durata della perdita di coscienza caratteristiche del respiro (russamento) morsicatura della lingua deviazione dello sguardo verso l'alto opistotono movimenti (tonici, tonico-clonici o minimo mioclono, automatismi) loro durata ed inizio in relazione alla perdita di coscienza Fine dell'attacco: • Nausea, vomito, sudorazione, senso di freddo, tempo di • • • • • • ripresa, (breve o prolungato), dilatazione pupille cianosi o pallore confusione incontinenza fecale e urinaria dolori muscolari dolori retro sternali, palpitazioni ferite, necessità di rianimazione cardiopolmonare e sequele neurologiche Fine dell'attacco: • Nausea, vomito, sudorazione, senso di freddo, tempo di • • • • • • ripresa, (breve o prolungato), dilatazione pupille cianosi o pallore confusione incontinenza fecale e urinaria dolori muscolari dolori retro sternali, palpitazioni ferite, necessità di rianimazione cardiopolmonare e sequele neurologiche Fine dell'attacco: • Nausea, vomito, sudorazione, senso di freddo, tempo di • • • • • • ripresa, (breve o prolungato), dilatazione pupille cianosi o pallore confusione incontinenza fecale e urinaria dolori muscolari dolori retro sternali, palpitazioni ferite, necessità di rianimazione cardiopolmonare e sequele neurologiche Fine dell'attacco: • Nausea, vomito, sudorazione, senso di freddo, tempo di • • • • • • ripresa, (breve o prolungato), dilatazione pupille cianosi o pallore confusione incontinenza fecale e urinaria dolori muscolari dolori retro sternali, palpitazioni ferite, necessità di rianimazione cardiopolmonare e sequele neurologiche Fine dell'attacco: • Nausea, vomito, sudorazione, senso di freddo, tempo di • • • • • • ripresa, (breve o prolungato), dilatazione pupille cianosi o pallore confusione incontinenza fecale e urinaria dolori muscolari dolori retro sternali, palpitazioni ferite, necessità di rianimazione cardiopolmonare e sequele neurologiche Fine dell'attacco: • Nausea, vomito, sudorazione, senso di freddo, tempo di • • • • • • ripresa, (breve o prolungato), dilatazione pupille cianosi o pallore confusione incontinenza fecale e urinaria dolori muscolari dolori retro sternali, palpitazioni ferite, necessità di rianimazione cardiopolmonare e sequele neurologiche Fine dell'attacco: • Nausea, vomito, sudorazione, senso di freddo, tempo di • • • • • • ripresa, (breve o prolungato), dilatazione pupille cianosi o pallore confusione incontinenza fecale e urinaria dolori muscolari dolori retro sternali, palpitazioni ferite, necessità di rianimazione cardiopolmonare e sequele neurologiche Fine dell'attacco: • Nausea, vomito, sudorazione, senso di freddo, tempo di • • • • • • ripresa, (breve o prolungato), dilatazione pupille cianosi o pallore confusione incontinenza fecale e urinaria dolori muscolari dolori retro sternali, palpitazioni ferite, necessità di rianimazione cardiopolmonare e sequele neurologiche • • • • • • sincope cardiaca: Nell’anamnesi familiare morte improvvisa sotto i 40 anni, infarto del miocardio sotto i 30, cardiopatie congenite e/o aritmogene familiari nella Anamnesi Personale pregresse cardiopatie e aritmie insorgenza durante esercizio fisico o stressante, posizione supina esordio improvviso senza segnali premonitori con dolori toracici al collo o alle spalle , palpitazioni dopo l’attacco dolori retro sternali, tachi o bradicardia forma epilettica • Morsicatura laterale della lingua durante l’attacco, senzazioni di deja vu o jamais vu prima dell’attacco, rotazione della testa durante l’attacco, posture inusuali, scatti degli arti, confusione post evento • L’ incontinenza sfinterica è comune nelle forme epilettiche ma non ha la specificità degli altri elementi Contro le forme epilettiche • Presincopi, prolungata posizione eretta e sudorazione prima dell’attacco, crisi tonico clonica che segue di diversi secondi la perdita di coscienza Sheldon R, Rose S, Ritchie D, Connolly SJ, Koshman ML, Lee MA, Frenneaux M, Fisher M, Murphy W. Historical criteria that distinguish syncope from seizures. J Am Coll Cardiol. 2002 Jul 3;40(1):142-8. Esame obiettivo Deve essere dettagliato e completo con particolare attenzione al sistema cardiovascolare e neurologico • L’esame deve comprendere il rilievo di F.C e P.A dapprima in • • • • clinostatismo(mantenuto per almeno 5’) e poi in ortostasi dopo 1’, 3’ed ulteriormente se la pressione continua a scendere Negli adolescenti il decremento della pressione sistolica di più di 2030 mmHg o un calo della stessa a meno di 80 mmHg è diagnostico di ipotensione ortostatica specialmente se accompagnato da annebbiamento visivo o altri sintomi La tachicardia (F.C.> 20-30 bpm) che segue anche di 10 minuti la posizione eretta associata a sintomi come affaticamento annebbiamento visivo, presincope, depone per Tachicardia posturale ortostatica Particolare ricerca sia in clino che ortostatismo di: soffi da eiezione irradiati al collo (ricerca del fremito al giugulo e auscultazione carotidi), un secondo tono accentuato o sdoppiato, soffi mediodiastolici all’apice e presenza di click ricerca e valutazione polsi radiali e femorali • L’esame neurologico dovrebbe includere: valutazione dello stato mentale, test di Romberg, valutazione dell’andatura, riflessi tendinei profondi, funzione cerebellare e stimoli propriocettivi. • Ricerca di facies e habitus caratteristici di sindromi cardiovascolari o neurologiche (habitus di Marfan, sordità, atassia, macchie caffèlatte, schisi palato etc) • Esami Diagnostici • Tutti i pazienti che presentano una perdita di coscienza riconducibile alla sincope devono effettuare un ECG di buona qualità a 12 derivazioni. • Deve essere controllato il ritmo, con speciale attenzione • • • per bradicardia o ritmi non sinusali. La misura degli intervalli dovrebbe essere fatta manualmente Attenzione ad anomalie di PR, QRS, intervallo QT (coretto con formula di Bazzet) che implicano una sottostante conduzione anomala o alterazione elettrolitica Ampiezza dell’Onda P, QRS e onda T possono indicare dilatazione delle camere cardiache o ipertrofia • In presenza di anomalie cardiologiche alla visita o all’ECG il paziente deve essere sottoposto a consulenza cardiologica possibilmente pediatrica, che provvederà ad eventuali approfondimenti • Raramente l’ EcoCG, l’ Holter o studi di elettrofisiologia sono di utilità senza segni indicativi alla visita o all’ECG • Tilting test o HUTT : • La positività alla prova depone per una sincope di tipo • vasovagale (discusse sia la specificità che la sensibilità) Il test può essere effettuato sui bambini dall'età di 6 anni, non c'è un protocollo standardizzato per l'effettuazione ed è controverso l'uso di farmaci vasodilatatori per aumentarne la sensibilità. In genere il bimbo resta supino sul tavolo per circa 15' e poi viene sollevato tramite tavolo a 60 gradi per un tempo variabile fino ad un massimo di 45'. Durante questa prova la pressione sanguigna viene monitorata in via non invasiva, ed è effettuato un ecg • Indicazioni al Tilt Test • Sincopi ricorrenti > 2 episodi ogni 6 mesi • Sincopi da causa ignota senza evidenza di cardiopatia • Singolo episodio sincopale se è stato causa di trauma o • • incidente Sincope indotta o associata ad attività fisica Ricorrenti episodi convulsivi da causa ignota, con EEG ripetutamente negativi e che non rispondono a terapia standard Sutton R, BloomfielD. Indication, methodology and classification of tilt table testing Am J Card 1999;84:10 • Controindicazioni al tilt test • Primo episodio sincopale e presentazione tipica per • • • • sincope neuromediata senza trauma Sincopi ricorrente < 2 episodi ogni 6 mesi Cardiopatia ostruttiva v.s. severa (stenosi aortica e/o mitralica Cardiopatia ostruttiva v.d. Ipertensione polmonare Sutton R, BloomfielD. Indication, methodology and classification of tilt table testing Am J Card 1999;84:10 BP Grubb Neurocardiogenic syncope N Engl J Med 2005, 352: 1004-10 • LOOP RECORDER impiantabile • è un piccolo registratore che viene applicato in sede sottoclaveare mediante incisione cutanea, rimane attivo ed in grado di rilevare l’elettrocardiogramma per un lungo periodo (mediamente sino a 14 mesi). In caso di recidiva sincopale il paziente o un familiare può attivare il dispositivo alla ripresa della coscienza e questo memorizza il tracciato elettrocardiografico, secondo i tempi programmati, prima durante e dopo l’evento riuscendo così a stabilire l’esatta correlazione tra sintomo spontaneo e ritmo cardiaco • Al momento attuale l’indicazione all’impianto del loop recorder è limitata ai casi di sincope di natura indeterminata quando si sospetta comunque una genesi aritmica o in caso di sincopi ricorrenti con traumi. In un futuro quando e se la tecnologia sarà in grado di aggiungere il rilevamento di altri segnali oltre a quello elettrocardiografico (per esempio la misurazione della pressione arteriosa, l’elettroencefalogramma etc..), il loop recorder impiantabile potrebbe avere le caratteristiche per diventare il “gold standard” nella diagnostica delle sincopi ricorrenti da causa indeterminata Krahn AD, et al. Randomized assessment of syncope trial: conventional diagnostic testing versus a prolonged monitoring strategy. Circulation. 2001 Jul 3;104(1):46-51. • Gli studi di immagine radiologici hanno uno scarsissimo • • • esito positivo in assenza di anomalie all’esame fisico Glicemia, emocromo, elettroliti sierici, analisi urine, screening per droghe e tossine, carbossiemoglobina, (di routine per i servizi d’emergenza) sono di scarso aiuto per il Pediatra di Famiglia che, in genere, vede il paziente a distanza di molte ore o giorni dall’evento Nelle femmine fertili tenere in considerazione il test di gravidanza nei bambini con spasmi affettivi l’assetto marziale Trattamento • Chiaramente l’eziologia della perdita di coscienza determina il trattamento. • Una grave aritmia che si presenta con sincope può rendere necessaria una cardioversione o una defibrillazione d’emergenza Nell’immediato i pazienti con sincope vasovagale devono essere tenuti supini finche non si sentano pienamente ristabiliti poi lentamente posti a sedere infine in posizione ortostatica sempre con assistenza. Il trattamento deve iniziare con terapie comportamentali • I pazienti devono imparare a riconoscere sintomi prodromici e situazioni potenzialmente scatenanti, essere avvisati di mettersi a sedere o sdraiarsi per almeno 10 minuti o finchè i sintomi non si risolvono • è stato proposto di mettere in pratica manovre che aumentino la P.A. attraverso la contrazione isometrica di masse muscolari Krediet CT, de Bruin IG, Ganzeboom KS, Linzer M, van Lieshout JJ, Wieling W. Leg crossing, muscle tensing, squatting, and the crash position are effective against vasovagal reactions solely through increases in cardiac output. J Appl Physiol. 2005 Nov;99(5):1697-703. • Bisogna incoraggiare il paziente ad aumentare l’assunzione di liquidi e Sali • Almeno 2 litri d’acqua die ( le urine devono essere sempre chiare) • 120 mmol/die , 7 gr di sale N Engl J Med. 2005 Mar 10;352(10):1004-10. Clinical practice. Neurocardiogenic syncope. Grubb BP. Caso clinico • Lucia, 11 anni, riferisce episodi di sincope ricorrenti, a scuola, sempre nell’aula di chimica; fattori “scatenanti”: il luogo chiuso, caldo; il timore di una interrogazione in una materia che non le piace; un ‘odore’ particolare che la disturba. L’episodio è sempre preceduto da lieve nausea e senso di mancanza d’aria Caso clinico • L’anamnesi indirizza chiaramente verso un’origine vasodepressiva, l’esame obiettivo cardiovascolare è negativo. In un primo momento il Pediatra si limita quindi a consigli comportamentali (non uscire digiuna, esci dall’aula appena avverti i prodromi, segui una dieta più ricca di sodio…). Dopo varie recidive si procede ad una valutazione cardiologica (visita, ECG, Ecocardiogramma) che risulta negativa Caso clinico Si concorda quindi di eseguire Tilt Test (HUTT), che determina dopo 10’ in ortostatismo una risposta ipotensiva (riduzione del 30% dei valori di PA) e soprattutto cardioinibitoria (bradicardia fino a 30 b/min). I segni clinici e strumentali regrediscono lentamente in clinostatismo. A distanza di due anni Lucia è asintomatica, in assenza di terapia medica Caso clinico 1 Una donna di 27 anni presentò 3 episodi di improvvisa perdita di coscienza in 6 settimane. • Non aveva palpitazioni ne’ fattori scatenanti. • Rimase incosciente per pochi secondi • Aveva avuto un episodio simile all’età di 7 anni. Era stata visitata da un neurologo, ma non le fu posta nessuna diagnosi • In Buona salute da allora fino ai nuovi episodi. Caso clinico 1 • L’ECG a riposo mostrava un blocco parziale di branca destra. Un Holter ECG di 24 ore e un ecocardiogramma darono risultati normali. • Un ECG attivato dalla paziente durante un episodio di breve durata mostrò una tachicardia ventricolare. • Lo studio elettrofisiologico mostrò tachicardia ventricolare durante la stimolazione ventricolare. Alla RMN non Caso clinico 1 • L’ ECG a riposo del caso 1 mostra un blocco parziale di branca destra con normale tratto ST • Fu posta diagnosi di sindrome di Brugada sulla base dell’ECG e della ricorrente tachicardia ventricolare, in un cuore strutturalmente normale. • Si impiantò un defibrillatore per prevenire aritmie pericolose. • Da allora la donna è stata bene. Caso clinico 2 • Alla madre del caso 1, una donna di 49 anni, era stata diagnosticata epilessia idiopatica. • Dall’età di 7 anni aveva presentato episodi di vertigine e perdita di coscienza. Gli episodi erano di vario tipo, talvolta associati a dolore al torace, sudorazione, movimenti accessori quali rigidità e scosse degli arti. Il suo ECG a riposo sembrava normale. Caso clinico 2 • ECG del caso 2 a riposo e dopo Ajmaline. • Notare il sopralivellamento del tratto ST in V1-V3 . Caso clinico 2 Le fu inserito un defibrillatore e da allora è asintomatica. Caso clinico 3 • La donna del caso 1 aveva un figlio di 8 anni affetto da Trisomia 21 (47XY, +21) con difetto parziale del setto atrioventricolare, diagnosticato dopo la nascita. A 3 anni fu fatto un intervento correttivo del difetto AV. Prima di questo intervento era collassato diverse volte per quelli che si pensava fossero accessi lipotimici e che si risolsero dopo l’intervento di chirurgia cardiaca. Caso clinico 3 • A 6 anni, dopo un episodio di collasso associato a cianosi e perdita di coscienza, fu ricoverato in ospedale. Il suo ECG mostrò un blocco parziale di branca destra che fu considerato un esito dell’intervento di chirurgia cardiaca. I risultati dell’ Holter -ECG e dell’EEG risultarono normali Caso clinico 3 • Il bambino continuò ad avere episodi di vertigine e collassi che culminarono in un grave episodio mentre era a scuola, Questo 3 mesi dopo che alla madre era stata diagnosticata la sindrome di Brugada. La sua insegnante riferì che durante l’attacco le pulsazioni erano molto rapide. Solo Successivamente gli esami confermarono la sindrome di Brugada,
Scaricare