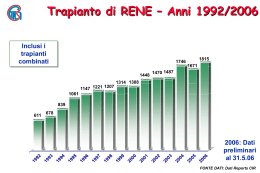
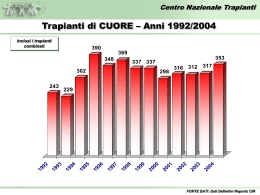
Azienda Ospedaliero-Universitaria Pisana Dipartimento di Trapiantologia Epatica, Epatologia e Infettivologia U.O. Chirurgia Generale e Trapianti di Fegato Corso di Laurea in Terapia Occupazionale Corso Integrato di Fondamenti di Chirurgia Cenni di Chirurgia dei Trapianti Cenni di Etica dei Trapianti Prof. F. Filipponi Dr. E. Balzano Foto di E. Cei - Trapianti La medicina e chirurgia ha sempre dovuto affrontare grandi questioni di “etica”. In particolar modo il campo dei trapianti vive un eterno conflitto tra ricerca, innovazione e sviluppo tecnologico da un lato e grandi dilemmi etici dall’altro. Il dibattito è a più riprese regolato dal legislatore (in modo non sempre chiaro). In particolar modo il mondo dei trapianti si confronta quotidianamente con 3 grandi tematiche: 1. La capacità della persona nel decidere autonomamente e consapevolmente sulla volontà di donare i propri organi. 2. La necessità di proteggere sempre il “benessere” del donatore. 3. Imparzialità ed equità nell’allocazione degli organi. Beato Angelico. (1438-40) La guarigione del diacono Giustiniano (i santi Cosma e Damiano trapiantano una gamba da un negro a un prete della chiesa romana). Il donatore • Nonostante i progressi della ricerca in ambito di biotecnologie e xeno-trapiantologia per la realizzazione di organi artificiali, nonché il recente diffondersi della cultura della donazione da vivente, per alcuni organi (fegato, rene, midollo osseo), il donatore cadavere rimane la principale fonte di organi per trapianti. • Nonostante la cultura della donazione d'organi si sia progressivamente diffusa nell'opinione pubblica e in ambito medico negli ultimi decenni, la carenza di donatori rimane il fattore maggiormente limitante l'attività di trapianto. Il concetto di morte cerebrale (DPR 578 del 1993) • Si intende per morte cerebrale l’assenza irreversibile di tutte le funzioni encefaliche. Il decesso avviene quando cessano irreversibilmente le funzioni encefaliche indipendentemente dalla presenza o assenza di battito cardiaco. • La perdita irreversibile della funzione cardiaca è una delle cause di morte, ma non coincide con la morte. La perdita irreversibile di tutte le funzioni encefaliche, invece, coincide con la morte. Diagnosi di morte cerebrale • Stato di incoscienza senza farmaci • Silenzio elettrico cerebrale (EEG privo di attività per una durata continuativa di 30 minuti) • Assenza di risposta allo stimolo ipercapnico (assenza di respirazione spontanea dopo sospensione della ventilazione artificiale fino al raggiungimento di ipercapnia accertata da 60 mmHg di pCO2 con pH ematico < 7.40) • Assenza dei riflessi dei nervi cranici (corneale, fotomotore, oculocefalico e oculovestibolare, reazione a stimolo dolorifico nel territorio del trigemino, carenale) Norme per l’accertamento di morte cerebrale (DMS 582 del 1994) • Constatazione di perdita irreversibile di tutte le funzioni encefaliche valutata per 6 ore (12 ore nei bambini di età < 5 anni e 24 ore nei bambini di età inferiore a 1 anno) • La presenza simultanea di tutti i criteri diagnostici deve essere rilevata dal collegio medico (rianimatore, neurologoelettrofisiologo, medico legale) per almeno 3 volte durante il periodo di osservazione (inizio, metà, termine) Il donatore cadavere in Italia • 48% traumatizzati cranici • 48% emorragie cerebrali • 4% ipossia ischemica, tumori cerebrali primitivi.. “Tutti i pazienti in morte cerebrale sono da considerarsi potenziali donatori” Donatore cadavere criteri di esclusione assoluta (livello di rischio inaccettabile) • • • • Neoplasie cerebrali maligne grado 4 WHO Ca. mammario, linfomi, leucemie, melanoma HIV Sepsi intrattabile Donatori marginali o a criteri allargati (Extended criteria donors) • • • • • • • • età (65? 70? 80? anni) steatosi epatica macrovescicolare >30% HBV-positività (anti-HBc, HBsAg) HCV-positività alterazione degli indici di funzionalità epatica Ipo-ipersodiemia Elevate dosi di inotropi Cerebropatia vascolare come causa di morte Il consenso alla donazione: la regola del "consenso-assenso" Ancora oggi una grossa parte dei potenziali donatori non viene utilizzata a causa della mancanza di consenso da parte delle famiglie. La Legge del 1 aprile 1999, n. 91 ed il D.M.S. dell'8 aprile 2000 sanciscono la regola del "consenso-assenso”, secondo cui tutti i cittadini siano tenuti ad esprimere la propria volontà riguardo alla donazione di organi e tessuti. In assenza di dichiarazione ogni cittadino, debitamente informato e a cui sia stata esplicitamente richiesto di esprimere la propria volontà a riguardo, viene considerato donatore. Tale decreto è tuttora in attesa di attuazione. Ad oggi quindi si lascia la possibilità di dissenso da parte dei parenti a morte avvenuta. Il dissenso non ha valore legale per i cadaveri sotto Autorità Giudiziaria o da sottoporre a riscontro diagnostico, anche se si usa comunque tenere conto della volontà espressa dai parenti. Il donatore vivente (legge n° 458 del 26/6/1967) • Secondo questa legge il donatore deve essere un parente stretto, come una sorella, un fratello, madre o padre, ma in casi particolari è possibile che il donatore sia anche il coniuge, purché legato da un rapporto stabile e continuativo da almeno tre anni. • La legittimità della donazione è esaminata da un organo giudiziario competente, che prima di ogni altra cosa tiene conto della compatibilità di gruppo AB0 quindi del parere favorevole del collegio dei medici, inoltre accertando il gesto spontaneo da parte del donatore, accorda il suo benestare e dunque l'autorizzazione a procedere. Il donatore samaritano • il termine "samaritano" viene riferito al donatore vivente che offre un organo alla collettività, e non ad uno specifico ricevente, senza alcun tipo di remunerazione o contraccambio. • Nel Maggio 2010 la Commissione nazionale per la Bioetica dopo la richiesta di tre persone di donare all'ospedale e a completi estranei un rene ha espresso il seguente parere: la donazione degli organi samaritana, ovvero fatta da estranei per motivazioni solidaristiche, «è legittima». Si tratta, infatti, di un atto «eticamente apprezzabile per il movente solidaristico che lo ispira». La procedura, inoltre, «non implica rischi maggiori, dal punto di vista medico, per il donatore vivente rispetto a quelli per qualsiasi genere di espianto d'organo da vivente» L’organizzazione (legge n. 91 del 1 aprile 1999) Il coordinamento nazionale dell'attività di prelievo d'organi spetta al Centro Nazionale Trapianti (CNT) che ha sede a Roma presso l'Istituto Superiore di Sanità e che esercita il controllo di tutte le attività di prelievo svolte in Italia, fissa criteri e procedure per l'assegnazione degli organi per garantire la trasparenza delle assegnazioni e ne controlla il rispetto. Il coordinamento interregionale spetta al Centro Interregionale di Riferimento (CIR). In Italia esistono tre organizzazioni interregionali: 1. NITp Nord Italian Transplant program 2. AIRT Associazione Interregionale Trapianti 3. OCST Organizzazione Centro-Sud Trapianti NITp: Nord Italian Transplant program Le regioni e province autonome afferenti: •Liguria •Lombardia •Provincia autonoma di Trento •Veneto •Friuli Venezia Giulia •Marche AIRT: Associazione Interregionale Trapianti Le regioni e province autonome afferenti: •Piemonte e Valle d'Aosta •Provincia autonoma di Bolzano •Emilia Romagna •Toscana •Puglia OCST: Organizzazione Centro-Sud Trapianti Le regioni e province autonome afferenti: •Umbria •Lazio •Abruzzo e Molise •Campania •Basilicata •Calabria •Sardegna Funzioni e responsabilità dei CIR • Aggiornamento delle liste dei pazienti in attesa di trapianto nei singoli Centri • Banca dei sieri dei candidati per analisi della compatibilità immunologica • Assegnazione degli organi ai Centri secondo criteri di rotazione e gravità dei candidati • Organizzazione del prelievo e trasporto degli organi • Allestimento di protocolli operativi • Controllo e verifica dell'utilizzo degli organi prelevati • Elaborazione dei dati sui volumi di attività e sui risultati • Politiche di sviluppo della cultura della donazione CRT Centro Regionale Trapianti • • • • • • • • • • • • • Gestione delle liste d’attesa dei programmi di trapianto d’organo regionali Allocazione organi e tessuti Attivazione dei laboratori d’istocompatibilitità – sierologia - NAT regionali Redazione dei verbali d’allocazione degli organi Mantenimento dei rapporti operativi con i Centro Interregionale Riferimento AIRT Mantenimento dei rapporti operativi con gli esperti della Sicurezza del Centro Nazionale Trapianti Produzione dei dati statistici relativi alle attività regionale di prelievo e di trapianto d’organi e tessuti Attivazione e gestione dei servizi di trasporto ( equipe di prelievo, campioni biologici, organi ei tessuti) Raccolta, trasmissione e conservazione completa della documentazione, compresa quella prodotta dopo alla segnalazione/donazione/prelievo Inserimento nel SIT del debito informativo donazione / trapianto, richiesto dal CNT Gestione sistemi di raccolta e archiviazione degli eventi avversi accaduti nell’area OTT e segnalazione al CNT d’eventi avversi gravi Partecipazione alla redazione delle procedure e protocolli operativi dell’OTT Diffusione delle procedure e documenti dell’OTT CRT Centro Regionale Trapianti Il CRT gestisce il processo di donazione, prelievo e trapianto interfacciandosi con altre strutture regionali del Sistema Sanitario: •Coordinamenti Locali •Centri di Rianimazione •Centri Trapianto di Organi •Centri Conservazione Tessuti e Cellule OTT Organizzazione Toscana Trapianti • L'Organizzazione Toscana Trapianti (OTT), istituita con Delibera del Consiglio Regionale della Toscana del 29 luglio 2003, è la struttura organizzativa regionale che presiede alle attività di donazione e trapianto di organi, tessuti e cellule della Toscana. • ha sede presso l'assessorato alle Salute e Politiche di Solidarietà della Regione ed ha come obiettivo quello di garantire equità di accesso alla medicina trapiantologica a tutti i cittadini, in ottemperanza ai principi di sussidiarietà sanciti dalla Costituzione della Repubblica Italiana ed assunti dal Governo della Regione Toscana. OTT le attività • • • • • • • • • impulso e controllo delle attività regionali di donazione e trapianto di organi, tessuti e cellule definizione e verifica degli standard qualitativi programmazione dello sviluppo regionale della medicina trapiantologica e dell'impiego delle risorse umane, economiche e strutturali definizione di percorsi assistenziali regionali dedicati alla medicina trapiantologica definizione e realizzazione di percorsi formativi dedicati al personale sanitario (formazione permanente in medicina), in collaborazione con le Aziende Sanitarie Locali, le autorità regionali e le istituzioni accademiche interazione e collaborazione con le organizzazioni di volontariato e la Medicina di Base interazione funzionale con i Coordinamenti di Area Vasta, al fine di garantire la piena realizzazione di una Rete Regionale Trapianti interazione funzionale con le Regioni che compongono AIRT interazione funzionale con CNT Prelievo multiorgano da donatore cadavere a scopo trapianto • • • • • • • • • • • Principi di conservazione degli organi Danno da ischemia-riperfusione Tecnica chirurgica del prelievo multiorgano Prelievo di cuore Prelievo di polmoni Prelievo di fegato Prelievo di fegato parziale: “split liver” e Fegato ridotto Prelievo in blocco di fegato e pancreas Prelievo di pancreas Prelievo di reni La chirurgia di banco per la preparazione degli organi Principi di conservazione degli organi • La tecnica di preservazione più utilizzata nella pratica clinica è la ”conservazione statica alla temperatura di 4°C” • Impiego di soluzioni particolari per la perfusione allo scopo di limitare i danni che insorgono nell'organo durante la fase ischemica e la successiva rivascolarizzazione Danno da ischemia-riperfusione Durante la preservazione dell'organo sono tre le fasi che agiscono in senso negativo mediante meccanismi diversi, sia sulla funzionalità che sull'integrità morfologica dell'organo stesso: 1.fase di ischemia fredda in cui l'organo, privato dell'apporto ematico, viene conservato a freddo mediante l'ausilio di soluzioni particolari 2.fase di ischemia calda in cui l'organo, posizionato nel ricevente, risulta esposto alla temperatura ambientale/corporea durante il confezionamento delle anastomosi vascolari; in questa fase si verificano una prosecuzione ed accentuazione dei fenomeni regressivi che hanno avuto luogo già nel periodo di ischemia fredda 3.fase di riperfusione conseguente alla reintroduzione nell'organo di sangue caldo e ricco di ossigeno Soluzioni di Conservazione Oltre all'ipotermia che riduce il fabbisogno di substrati energetici ed il consumo di ossigeno, sono state elaborate particolari soluzioni di preservazione con le seguenti caratteristiche: •elevato contenuto in glucosio per sostenere il metabolismo cellulare residuo •soluzioni tampone per neutralizzare l'acidosi metabolica secondaria alla glicolisi anaerobia •macromolecole per contrastare l'edema cellulare •potere antibatterico •composizione elettrolitica del compartimento extracellulare (EuroCollins, Celsior) o intracellulare (University of Wisconsin, Belzer) Preparazione degli organi su banco Criteri di allocazione degli organi L'attribuzione degli organi oggi è un problema etico centrale nella medicina dei trapianti. Attualmente vigono i principi etici fondamentali dell’«equità» e del «beneficio medico». Tuttavia, questi due criteri possono talvolta essere in contraddizione tra loro: 1.equità: tutti devono poter godere delle stesse probabilità di ricezione di un organo 2.beneficio medico: devono avere la precedenza le persone alle quali il trapianto dell'organo apporterà maggiori benefici. Questi due principi sono talvolta in contraddizione: se da un lato i benefici di un trapianto sarebbero maggiori per un paziente relativamente in buona salute, dall'altro si rischierebbe di privare di un organo un'altra persona per la quale il trapianto rappresenta forse l'ultima possibilità di sopravvivenza. Dal punto di vista etico non si possono definire regole universalmente valide su come vadano ponderati questi criteri; la decisione deve essere piuttosto il risultato di una mediazione nel quadro di una discussione trasparente all'interno della società. Trapianto di cuore INDICAZIONI • Insufficienza cardiaca terminale non responsiva a terapia medica e chirurgica con meno di 10% di possibilità di sopravvivenza a 6 mesi (su base ischemica, reumatica o miocardiopatie primitive) • Pazienti in III-IV classe NYHA in terapia medica massimale • Reni e fegato normofunzionanti o con disfunzioni reversibili • Età < 55/65 anni (a discrezione dei centri) Trapianto di polmone INDICAZIONI •Broncopneumopatia cronica ostruttiva (BPCO) e enfisema incluso il deficit di alfa-1-antitripsina •Fibrosi polmonare idiopatica (FPI) •Fibrosi cistica (FC) •Ipertensione polmonare arteriosa (IPA) non responsiva alla terapia medica, incluse quelle da cardiopatie congenite •Altre malattie infiammatorie polmonari diffuse come Sarcoidosi in stadio terminale, Linfangioleiomiomatosi, Istiocitosi X (a cellule di Langherans), •alcune malattie professionali come l'Asbestosi •L'età massima è 60 anni per il trapianto bilaterale e 65 anni per il trapianto singolo Trapianto di rene INDICAZIONI Indicazione al trapianto di rene è l’insufficienza renale cronica nello stadio terminale, cioè nello stadio in cui la terapia medica non è più sufficiente ad aiutare i reni malati a garantire una adeguata depurazione dell'organismo. I pazienti che si trovano in questa situazione vengono sottoposti ad un trattamento dialitico. Cause comuni di IRC: 1.Nefropatia diabetica 2.Glomerulonefriti croniche 3.Pielonefrite cronica 4.Policistosi renale Trapianto di rene-pancreas INDICAZIONI 1. Diabete mellito tipo I (diabete giovanile) con associata nefropatia diabetica (Cl Cr < 30 ml/min) e nefropatia imminente (proteinuria > 3 gr/die). 1. Età massima tra i 45 anni e i 55 anni. Trapianto di pancreas isolato INDICAZIONI 1. Diabete di tipo I documentato associato a buona funzionalita’ renale (CrCl ≥ 70 ml/min) e anamnesi positiva per complicanze gravi, acute e frequenti della malattia diabetica (es.: ipoglicemia, iperglicemia e chetoacidosi) o impedimenti sociali o clinici alla terapia insulinica talmente gravi da impedire una normale qualita’ di vita 1. Diabete di tipo I documentato con complicanze secondarie progressive (come ad esempio: la retinopatia proliferativa, la neuropatia autonomica sintomatica, nefropatia iniziale :proteinuria < 3 gr/die; CrCl 30÷70 ml/min) Trapianto di fegato INDICAZIONI Malattie croniche con insufficienza epatica conclamata: • Epatopatia da virus B (±D), C • Epatopatia alcolica • Epatopatia da farmaci • Epatopatia autoimmune • Cirrosi biliare primitiva • Colangite sclerosante primitiva • Atresia delle vie biliari. • Sindrome di Budd-Chiari Malattie metaboliche • Deficit di alfa1-antitripsina • Malattia di Wilson Trapianto di fegato INDICAZIONI Epatite fulminante • Virale • Da farmaci • Da tossici Neoplasie epatiche • Carcinoma epatocellulare (per casi selezionati) • Carcinoide • Epatoblastoma Insufficienza epatica post-trapianto Farmaci dell’immunosoppressione 1. Corticosteroidi (dagli anni ‘50) 2. Inibitori della Calcineurina (Ciclosporina “1979” e Tacrolimus “1993”) 3. Agenti antiproliferativi (Azatioprina – “1960” e Micofenolato Mofetile) 4. Anticorpi monoclonali (OKT3) 5. Anticorpi anti-recettore IL-2 (Basiliximab “2001”) 6. Antiproliferativi (Sirolimus, Everolimus..) Principali effetti collaterali dei farmaci dell’immunosoppressione 1. 2. 3. 4. 5. 6. 7. 8. Infezioni batteriche, virali e parassitarie Malattie linfo-proliferative Ipertensione arteriosa Diabete mellito Insufficienza renale Dislipidemie Obesità Tumori (pelle, gastrointestinali..) La vita dopo il trapianto
Scaricare