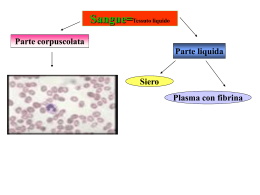
- Peculiarità della immunità innata e specifica - Classificazione e generalità sulle immunodeficienze - Immunodeficienze umorali - Immunodeficienze combinate - Immunodeficienze associate a sindromi Peculiarità dell’Immunità Innata e Specifica Loddo I, Calabrò G, Comito D, Talenti A, Deak A, Colavita L, Caruso R, Grasso L, Gallizzi R, Salpietro DC La funzione del sistema immunitario è la difesa dagli agenti infettivi, tuttavia anche sostanze estranee di natura non infettiva possono suscitare una risposta immunitaria. Fig 1. Ontogenesi del Sistema Immunitario La difesa contro i microrganismi è mediata dalle reazioni precoci dell’immunità innata e da altre più tardive dell’immunità adattativa. L’immunità innata (o naturale) è la prima linea di difesa contro i microrganismi. Consiste in meccanismi di difesa cellulare e biochimici preesistenti all’infezione e pronti a reagire con rapidità. Questi meccanismi reagiscono solo ai microbi e non a sostanze non infettive e reagiscono sostanzialmente in modo identico a infezioni ripetute. I principali componenti dell’immunità innata sono: - Le barriere fisiche e chimiche, come gli epiteli e le sostanze antimicrobiche prodotte dalle superfici epiteliali - Le cellule fagocitiche (neutrofili e macrofagi) e le cellule natural killer (NK) - Le proteine del sangue, tra cui i fattori del sistema del complemento e altri mediatori della flogosi - Numerose proteine chiamate citochine che regolano e coordinano molte attività delle cellule dell’immunità innata I meccanismi dell’immunità innata sono attivati in modo specifico da strutture molecolari comuni a gruppi di microbi simili tra loro e non distinguono sottili differenze presenti tra le sostanze estranee. A fianco dell’immunità innata esistono altre risposte immunitarie che aumentano in ampiezza e capacità difensive a ogni successiva esposizione ad un particolare agente infettivo. Poiché questa forma di immunità si sviluppa in risposta ad un’infezione e si adatta all’infezione stessa, viene definita immunità adattativa (o specifica, o acquisita). Le caratteristiche che definiscono l’immunità adattativa sono una spiccata specificità per molecole diverse e la capacità di “ricordare” e di rispondere più vigorosamente ad esposizioni ripetute a uno stesso microrganismo. Il sistema immunitario adattativo è in grado di riconoscere e reagire in risposta ad un gran numero di sostanze estranee microbiche e non. I principali componenti dell’immunità adattativa sono le cellule chiamate linfociti e i loro prodotti di secrezione, gli anticorpi. Le sostanze estranee che inducono una risposta immunitaria specifica o che di tali risposte sono bersaglio vengono dette antigeni. Fig 2. Immunità innata e adattativa Le risposte immunitarie innata e adattativa sono parte di un sistema integrato di meccanismi di difesa a cui cooperano numerose cellule e molecole. I meccanismi dell’immunità innata favoriscono una difesa efficace contro le infezioni. Tuttavia, molti agenti patogeni si sono evoluti per resistere all’immunità innata e la loro eliminazione richiede l’intervento dei potenti meccanismi dell’immunità adattativa. Fig 3. I principali meccanismi dell’immunità innata ed adattativa Immunità Innata L’immunità innata rappresenta la prima linea di difesa contro le infezioni, il meccanismo di difesa filogeneticamente più antico, la prima risposa dell’ospite ai microrganismi in grado di prevenire, controllare o eliminare l’infezione. L’immunità innata stimola inoltre le risposte dell’immunità specifica e può influenzarne la natura per renderla maggiormente efficace contro i diversi tipi di microrganismi. Alcuni componenti dell’immunità innata sono costantemente in funzione, ad esempio le superfici epiteliali della cute e l’epitelio che riveste il tratto gastrointestinale e le vie respiratorie sono barriere fisiche attive contro l’ingresso dei microrganismi. Altri sono normalmente inattivi, ma pronti a rispondere rapidamente alla presenza dei microbi, ad esempio i fagociti ed il sistema del complemento. Il sistema immunitario innato riconosce solo un numero limitato di prodotti batterici. I componenti dell’immunità innata riconoscono strutture peculiari dei microrganismi patogeni. Le sostanze microbiche che stimolano l’immunità innata sono chiamate profili molecolari associati ai patogeni (Pathogen-Associated Molecular Patterns, PAMPS) e i recettori che legano queste strutture conservate sono definiti recettori per il riconoscimento dei profili (Pattern Recognition Receptors, PRR), in particolare i Toll-like Receptors, TLR. I meccanismi dell’immunità innata si sono evoluti per riconoscere le molecole dei microrganismi (non self) e non quelle delle cellule dell’uomo (self). Grazie alla specificità per le strutture microbiche, il sistema immunitario innato è in grado di distinguere il self dal non self. Componenti dell’immunità innata Barriere epiteliali La superficie epiteliale, se intatta, forma una barriera fisica tra l’ambiente esterno e i tessuti dell’ospite. Le tre interfacce principali dell’ospite con l’ambiente sono la cute e le superfici mucose dei tratti gastrointestinale e respiratorio, tutte protette da un rivestimento epiteliale continuo che previene l’ingresso dei microrganismi. La perdita dell’integrità di questi epiteli predispone alle infezioni. Gli epiteli, nonché alcuni leucociti, producono peptidi che hanno funzione antibiotica: le defensine, prodotte dalle cellule epiteliali delle mucose e dai leucociti (neutrofili, NK e linfociti T citotossici) e le catelicidine, espresse dai neutrofili e da vari epiteli di barriera incluse la cute e le cellule della mucosa gastrointestinale e respiratoria. Le barriere epiteliali e le cavità sierose contengono alcuni tipi di linfociti (T intraepiteliali e B) che riconoscono e rispondono ai microrganismi più comuni. I mastociti inoltre rispondono direttamente ai microbi e a vari mediatori secernendo sostanze che stimolano la flogosi. Fagociti e risposte infiammatorie Le cellule effettrici più numerose del sistema immunitario innato sono cellule derivate dal midollo osseo che circolano nel sangue e migrano nei tessuti. Si tratta di cellule di derivazione della linea mieloide (neutrofili, fagociti mononucleati, cellule dendritiche) e cellule di derivazione linfocitaria (cellule NK, T e B). i neutrofili e i macrofagi sono fagociti che uccidono i microrganismi fagocitati attraverso la produzione di ROS, monossido di azoto ed enzimi litici. I macrofagi producono anche citochine che stimolano la flogosi e promuovono il rimodellamento tissutale del sito di infezio ne. I fagociti riconoscono e rispondono ai prodotti microbici per mezzo di numerosi recettori, compresi i TLR. I neutrofili e i monociti (precursori dei macrofagi tissutali) migrano dal sangue ai siti di infiammazione durante le risposte innate. Le citochine, tra cui IL-1 e TNF, prodotte localmente in risposta ai prodotti microbici, inducono l’espressione di molecole di adesione sull’endotelio delle venule. Le molecole di adesione permettono l’attacco dei leucociti circolanti alla parete vascolare. Il processo di migrazione dei leucociti consiste di fasi sequenziali, che iniziano con il legame a bassa affinità e il rotolamento dei leucociti sulla superficie degli endoteli. Successivamente i leucociti si legano più fermamente, per azione di integrine leucocitarie, con i ligandi della superfamiglia delle immunoglobuline presenti sull’endotelio. Il legame delle integrine è rafforzato dall’azione delle chemochine, prodotte nel sito di infezione, che legano i recettori espressi dai leucociti. Le chemochine stimolano direttamente anche la migrazione dei leucociti attraverso la parete dei vasi nei siti di infezione. Le cellule NK sono linfociti che svolgono un’azione di difesa nei confronti dei microrganismi intracellulari, uccidendo le cellule infettate e rappresentando una fonte di INF-γ in grado di attivare i macrofagi. Il riconoscimento delle cellule infettate da parte delle cellule NK è regolato da una combinazione di recettori attivatori e inibitori. Il sistema del complemento è costituito da numerose proteine plasmatiche attivate dai microrganismi. I prodotti di attivazione del complemento promuovono la fagocitosi, uccidono i microbi e inducono una risposta infiammatoria. Fig 4. Attivazione del complemento Le citochine dell’immunità innata reclutano e attivano i leucociti (TNF, IL-1) provocando anche alterazioni sistemiche, quali l’aumento della sintesi di cellule effettrici e la produzione di proteine che potenziano la risposta antimicrobica. Immunità Adattativa Esistono due tipi di risposta immunitaria adattativa: l’immunità umorale e l’immunità cellulare. Esse sono mediate da componenti diversi del sistema immunitario e hanno il compito di eliminare tipi diversi di microorganismi. Fig 5. Immunità adattativa L’immunità umorale è mediata da molecole presenti nel sangue e nelle secrezioni mucosali, chiamate anticorpi, che sono prodotte dai linfociti B. I linfociti B secernono anticorpi che prevengono le infezioni ed eliminano i microorganismi extracellulari. L’immunità cellulare (o cellulo-mediata), è mediata dai linfociti T. I linfociti T helper attivano i macrofagi ad uccidere microorganismi fagocitati o, in alternativa, i linfociti T citotossici uccidono direttamente le cellule infettate. L’immunità può essere indotta in un individuo dalle infezioni o dalla vaccinazione (immunità attiva) o conferita dal trasferimento di anticorpi o linfociti da un individuo attivamente immunizzato (immunità passiva). Componenti cellulari del sistema immunitario adattativo Le cellule principali del sistema immunitario sono i linfociti, le cellule accessorie e le cellule effettrici. I linfociti sono le cellule che riconoscono e rispondono in modo specifico agli antigeni estranei e quindi rappresentano i mediatori dell’immunità umorale e cellulare. Esistono sottpopolazioni distinte di linfociti che differiscono per il modo di riconoscimento dell’antigene e nelle loro funzioni effettrici. I linfociti B sono le sole cellule in grado di produrre anticorpi. Essi riconoscono gli antigeni extracellulari e si differenziano in cellule secernenti anticorpi (plasmacellule) svolgendo pertanto il ruolo di mediatori dell’immunità umorale. I linfociti T, le cellule dell’immunità cellulare, riconoscono gli antigeni dei microbi intracellulari e agiscono uccidendo i microbi o le cellule infettate. I linfociti T hanno una specificità ristretta nei confronti degli antigeni; riconoscono infatti solo antigeni peptidici associati ad alcune proteine, codificate dai geni del complesso maggiore di istocompatibilità (MHC) e che sono espresse sulla superficie delle cellule dell’ospite. I linfociti T sono costituiti da popolazioni funzionalmente distinte: linfociti T helper e linfociti T citotossici (CTL). In risposta alla stimolazione antigenica, i linfociti T helper secernono citochine che stimolano la proliferazione e la differenziazione dei linfociti T stessi così come di altre cellule quali i linfociti B, i macrofagi e altri leucociti. I CTL uccidono cellule che producono antigeni estranei, come le cellule infettate da virus e da altri microrganismi intracellulari. I linfociti T regolatori svolgono invece principalmente il ruolo di inibire le risposte immunitarie. I diversi tipi di linfociti possono essere distinti sulla base dell’espressione di molecole di superficie chiamate CD (Cluster of Differentiation) e identificate mediante una numerazione progressiva. Fig 6. Componenti cellulari del sistema immunitario adattativo L’inizio e lo sviluppo delle risposte immunitarie adattative richiedono che l’antigene sia catturato e presentato ai linfociti specifici da parte delle cellule presentanti l’antigene (APC). Le APC più specializzate in questa funzione sono le cellule dendritiche. Gli antigeni vengono quindi portati agli organi linfoidi e presentati ai linfociti T naive per dare inizio alla risposta immunitaria umorale e cellulare. L’attivazione dei linfociti in seguito al riconoscimento dell’antigene innesca molteplici meccanismi volti all’eliminazione dell’antigene. Spesso l’eliminazione dell’antigene richiede la partecipazione di cellule effettrici (linfociti T attivati, fagociti mononucleati e altri leucociti) che mediano l’effetto finale della risposta immunitaria. Fig 7. Risposta immunitaria adattativa Fig 8. Cattura e presentazione dell’antigene da parte delle cellule dendritiche La risposta immunitaria adattativa inizia con il riconoscimento di un antigene estraneo da parte di linfociti specifici. I linfociti rispondono proliferando e differenziandosi in cellule effettrici, la cui funzione è di eliminare l’antigene, e in cellule di memoria, che esprimono un’aumentata risposta al successivo incontro con l’antigene. Fig 9. Attivazione dei linfociti T Bibliografia 1. Immunologia cellulare e molecolare. 2010 Abul K Abbas, Andrew H Lichtman, Shiv Pillai 2. Basic Immunology. Functions and Disorders of the Immune System. 2009 Abul K Abbas, Andrew H Lichtman Classificazione e Generalità sulle Immunodeficienze Gallizzi R, Calabrò G, Salpietro A, Talenti A, Loddo I, Ferraù V, Salpietro DC Le Immunodeficienze (ID) rappresentano un gruppo eterogeneo di affezioni caratterizzate da difetti di sviluppo o funzionamento del Sistema Immunitario, che si traducono in un’insufficiente risposta dello stesso. Le immunodeficienze vengono classicamente distinte in congenite ed acquisite. Questa distinzione si basa su una diversità patogenetica: le prime sono causate da difetti che interessano primitivamente ed elettivamente il sistema immunitario, mentre nelle seconde (Tab.1), un processo morboso di diversa natura, conduce solo secondariamente al difetto del sistema immunitario (es: HIV; processi tumorali; grave malnutrizione; malattie metaboliche; farmaci citotossici). Fattori predisponenti Neonati e prematuri Tab.1: Disordini da immunodeficienza secondaria Fattori specifici Immunodeficienza fisiologica da immaturità del sistema immunitario Malattie ereditarie e metaboliche Anomalie cromosomiche (p.es. sindrome di Down) Uremia Diabete mellito Malnutrizione Deficit di vitamine e di minerali Enteropatie protido-disperdenti Sindrome nefrosica Distrofia miotonica Anemia falciforme Agenti immunosoppressivi Radiazioni Corticosteroidi Globuline antilinfocitaria o antitimocitaria Anticorpi monoclonali anti- cellule T Malattie infettive Rosolia congenita, Esantemi virali (p.es. morbillo, varicella) Infezione da HIV, CMV, EBV Malattie batteriche acute Malattie gravi da micobatteri o da funghi Malattie infiltrative ed ematologiche Istiocitosi, Sarcoidosi, Morbo di Hodgkin e linfomi, Leucemie, Mieloma, Agranulocitosi e anemia aplastica Chirurgia e traumi Ustioni, Splenectomia, Anestesia Miscellanea LES, Epatite cronica attiva, Cirrosi alcolica, Invecchiamento, Farmaci anticonvulsivanti, Malattia del trapianto contro l'ospite Immunodeficienze Primitive Classificazione Le immunodeficienze primitive (IDP) costituiscono un insieme eterogeneo di malattie geneticamente determinate, caratterizzate da difetti congeniti nella differenziazione e/o funzione del sistema immunitario. Sulla base della componente del sistema immunitario che risulta compromessa (B linfociti e immunità anticorpo-mediata, T linfociti e immunità cellulo-mediata, fagociti e cascata del complemento) vengono classificate in quattro gruppi principali: 1) IDP da difetti dei B linfociti o ID anticorpali, con abnorme suscettibilità alle infezioni da agenti patogeni piogeni a invasività extracellulare (Tab. 2) 2) difetti dei T linfociti che provocano una minore capacità di difendersi dai germi a invasività intracellulare; poiché i T linfociti cooperano con i linfociti B nella risposta anticorpale predispongono anche ad infezioni da germi extracellulari (quindi ID combinate e se il difetto è molto grave ID combinata grave,SCID) (Tab. 3) 3) ID da difetti del complemento (Tab. 4), molto rare 4) ID da difetti dei fagociti (Tab. 5) con frequenti e gravi infezioni batteriche e fungine. Abbiamo, poi, un quinto gruppo quale le ID associate a sindromi (Tab.6), cioè malattie in cui oltre al sistema immune sono coinvolti anche altri organi. Immunodeficienza Frequenza Ereditarietà Deficit selettivo di IgA 1:500 XR Agamaglobulinemia XR (M.di Bruton) 1:100.000 XR Immunodeficienza Comune Variabile (CVID) Frequente Ipogammaglobulinemia XR con deficit di GH Rara Deficit sottoclassi di IgG Frequente Deficit anticorpale in normogammaglobulinemia Rara Delezione dei geni per le catene pesanti Molto rara Ipogammaglobulinemia transitoria del lattante Frequente Immunodeficienza con Iper-IgM Rara XR/? XR XR/AR Tab.2: Immunodeficienze Umorali, (WHO, 1997, modificata) Immunodeficienza Deficit di ADA Frequenza Ereditarietà Frequente AR Deficit di NP Rara AR Disgenesia Reticolare Rara AR Frequente AR Molto Frequente AR (25%) SCID con assenza di T e B linfociti SCID con B linfociti XR (75%) Sindrome di Omenn Rara AR Deficit di CD7 Rara AR Deficit di Transduzione del Segnale Rara AR Decit molecole HLA Classe II Rara AR Deficit di espressione del CD3 Rara AR Tab.3: Immunodeficienze Combinate, (WHO, 1997, modificata) Immunodeficienza Deficit di C1q Frequenza Ereditarietà 40 casi Deficit di C1 INH 1:150.000 Deficit di C2 1:10.000 Deficit di C1r 12 casi AD Deficit di C4 Deficit di Properdina Deficit di Fattore D Deficit di C3 Rara 20 casi Deficit di Fattore I Deficit di Fattore H Tab. 4: Difetti del Complemento, (WHO, 1997, modificata) AR Immunodeficienza Frequenza Ereditarietà Sindrome di Shwachman Rara AR Sindrome di Kostman Rara AR Neutropenia ciclica Rara Mielocatessi Rara Neutropenia benigna Frequente LAD tipo 1,2 Rara AR Chediak Higashi Rara AR Deficit granuli specifici Molto Rara AR Malattia Granulomatosa Cronica 1: 100.000 AR 1:250.000 Deficit di Mieloperossidasi Deficit di G6PD 1:2000-4000 XR Rara AR Deficit di recettore per l’IFN-y Tab. 5: Difetti dei Fagociti, (WHO, 1997, modificata) Ereditarietà La maggior parte delle immunodeficienze primitive è su base genetica: possiamo avere casi sporadici oppure il difetto genetico (quindi la malattia) può venire ereditato con modalità autosomica dominante, recessiva o X-linked recessiva. L’ereditarietà delle principali immunodeficienze è indicata nelle tabelle. Immunodeficienza Frequenza Ereditarietà Atassia-Teleangectasia 1:100.000 AR Sindrome di Di George 1:20.000 AD 1:70.000 Sindrome di Wiskott Aldrich Sindrome con Iper-IgE o S. Di Giobbe Candidasi Mucocutanea Cronica 4:1.000.000 XR 1:100.000 AD Rara AD/AR/? Tab.6: Immunodeficienze Associate a Sindromi, (WHO, 1997, modificata) Clinica I soggetti con immunodeficienza presentano soprattutto infezioni ricorrenti ma possono presentare anche sintomi associati ad altre malattie quali quelle autoimmuni o reumatiche, le malattie intestinali o ematologiche. Le infezioni ricorrenti colpiscono soprattutto il polmone (bronchiti e polmoniti), i seni paranasali (sinusiti) e l’orecchio (otiti), ma a volte l’infezione si diffonde per via ematica portando alla setticemia o può coinvolgere il sistema nervoso determinando quadri di meningiti o meningoencefaliti (Fig. 1). 10 CAMPANELLI D’ALLARME Otto o più infezioni nel corso di un anno Due o più gravi infezioni ai seni nasali in un anno Ascessi ricorrenti e profondi alla cute o agli organi Afte persistenti nella bocca o in altre parti del corpo dopo il primo anno di età Due o più mesi di trattamento antibiotico con scarsi risultati Necessità di ricorrere agli antibiotici per via endovenosa per combattere le infezioni Due o più polmoniti in un anno Due o più infezioni profonde come: meningite, ostiomielite, sepsi. Il bambino non riesce ad aumentare di peso o a crescere normalmente Presenza nella stessa famiglia di casi di immunodeficienza primitiva Nella maggior parte dei pazienti ogni episodio infettivo ha un decorso del tutto simile a quello dei soggetti immunologicamente normali con risposta alla terapia antibiotica e successiva guarigione. Tuttavia, talvolta, si ha solo una risposta parziale all’antibioticoterapia o è necessario ricorrere a più cicli di trattamento. Alcuni elementi possono comunque aiutarci nell’inquadramento diagnostico: innanzitutto le infezioni tendono a susseguirsi con frequenza e a divenire croniche, in secondo luogo tendono a coinvolgere contemporaneamente differenti organi e a ripetersi in sedi diverse. A lungo andare queste infezioni possono causare danni irreparabili come le bronchiectasie nei polmoni o lesioni croniche come la poliposi dei seni paranasali. In alcuni casi le infezioni sono particolarmente gravi, oppure si sviluppano complicanze inattese o ancora si isolano germi opportunisti, abitualmente innocui, molto diffusi nell’ambiente, che generalmente non causano infezioni nei soggetti immunocompetenti. La gravità dell’infezione o l’isolamento di germi inusuali sono i principali “campanelli di allarme” che devono far sospettare un’immunodeficienza. Quando ad esempio un bambino sviluppa una broncopolmonite da Pneumocystis carinii, anche se si tratta della prima o dell’unica infezione verificatasi fino a quel momento, l’immunodeficienza va sempre sospettata. L’identificazione del germe che causa l’infezione e la sede della infezione non si limitano a suggerire la condizione di immunodeficienza, ma danno informazioni anche sulla natura del possibile difetto immunologico sotteso: i soggetti che hanno un difetto dei B linfociti vanno maggiormente incontro ad infezioni batteriche da Pneumococco o Haemophylus influenzae ed a infezioni virali; i soggetti con difetto prevalente dei T linfociti presentano soprattutto infezioni da Pneumocystis c.,virus e funghi; i pazienti con difetto dei fattori del complemento presentano infezioni da Meningococco o da altre Neisseriae, mentre nei difetti dei fagociti, le infezioni sono causate soprattutto da batteri come lo Stafilococco e colpiscono tipicamente pelle e linfonodi. Nei pazienti con IDP sono molto frequenti malattie autoimmuni o reumatiche, in quanto essendo il sistema immunitario difettoso può venire a mancare anche la capacità di distinguere tra l’ambiente aggressivo (non self) e le strutture proprie (self) con produzione di autoanticorpi che possono essere diretti contro diverse strutture quali i globuli rossi e si sviluppano le anemie emolitiche, contro le piastrine dando piastrinopenie autoimmuni, contro i vasi sanguigni come nelle vasculiti, contro le articolazioni o contro molti organi contemporaneamente (ad es. artrite reumatoide, lupus eritematoso sistemico, dermatomiosite). Queste malattie compaiono solo in alcune immunodeficienze: ad esempio sono particolarmente frequenti nel deficit selettivo di IgA, nella immunodeficienza comune variabile e nei difetti del complemento, mentre sono rarissime nella agammaglobulinemia X-recessiva. La diarrea cronica e il malassorbimento sono sintomi tipici del lattante o del piccolo bambino con immunodeficienza. Il bambino con immunodeficienza ha poi alcuni sintomi tipici dovuti alle alterazioni delle cellule del sangue: l’anemia, il basso numero di globuli bianchi o di piastrine sono molto frequenti. In alcuni casi il segno è tipico di quella particolare immunodeficienza, come le anormalità delle piastrine, patologicamente piccole e scarse di numero che sono caratteristiche della sindrome di WiskottAldrich; in altri casi invece, il sintomo è conseguenza diretta della concomitante malattia autoimmune, che, come abbiamo visto, può facilmente colpire i globuli rossi o le piastrine. Questi sintomi si osservano di frequente nei pazienti con ipogammaglobulinemia comune variabile, deficit selettivo di IgA o immunodeficienza con Iper IgM. Diagnosi Nel sospetto clinico di immunodeficienza è fondamentale eseguire esami di I livello quali: emocromo, dosaggio delle immunoglobuline e conta delle sottopopolazioni linfocitarie. Sulla base dei risultati di tali indagini si può procedere ad esami di "secondo livello", come lo studio della risposta linfocitaria ai mitogeni e la misurazione dei loro “messaggeri” quali le citochine, necessari per definire con precisione il difetto dei T linfociti; lo studio della capacità dei globuli bianchi di fagocitare e uccidere i germi (NBT test); la valutazione dell’attività emolitica totale del siero (CH5O), per evidenziare i deficit congeniti di fattori del complemento; il dosaggio nei globuli rossi della concentrazione di adenosin deaminasi (ADA) e di purina nucleoside fosforilasi (PNP) per confermare la diagnosi di SCID da deficit di ADA o di PNP. Ancora cariogramma, biopsia del linfonodo e biopsia ossea sono utili per definire meglio l’immunodeficienza. Infine, sono necessari gli accertamenti di genetica molecolare che devono essere sempre programmati in centri altamente specializzati. Terapia L’obiettivo della terapia per le immunodeficienze, come per ogni altra malattia, è ovviamente quello di guarire. Trattandosi di malattie genetiche, l’obiettivo probabilmente si potrà raggiungere con la terapia genica, con la sostituzione cioè del gene carente o difettivo con un gene sano. In effetti una immunodeficienza, la SCID con deficit di ADA, è stata curata con la terapia genica con buoni risultati. L’alternativa è di sostituire non il gene, bensì tutte le cellule difettive: questo si ottiene con il trapianto di midollo osseo (TMO), che consiste nella sostituzione delle cellule mancanti o alterate con cellule sane ottenute da un donatore volontario. Quando l’immunodeficienza è causata da difetti del prodotto genico (ad esempio le irnmunoglobuline), il trattamento più razionale prevede la sostituzione del prodotto mancante e quindi con l’infusione per via endovenosa di immunoglobuline a dosaggio appropriato (400 mg/kg/21 gg). Lo stesso vale per l’impiego di fattori di crescita per i granulociti neutrofili in alcuni casi di granulocitopenia, il trattamento con alcune citochine (IL-2, IFN-gamma) per alcuni difetti dei T linfociti o dei fagociti. L’altro cardine su cui si basa la terapia delle immunodeficienze è la protezione dalle infezioni: comprende un ampio spettro di misure che vanno dalla sterilità dell’ambiente, (ovvero la creazione di un ambiente completamente privo di germi, quale quello che si attua nei letti a flusso laminare sterile) all’uso di banali misure di profilassi ambientale (evitare il contatto con persone ammalate, soprattutto di malattie contagiose) e di schemi di antibioticoprofilassi o -terapia, tuttora di importanza cruciale. La terapia antibiotica va iniziata subito al primo insorgere dei segni di infezione. Gli antibiotici infine vengono utilizzati in schemi di profilassi per evitare le infezioni più gravi. Infine va ricordata la fisiokinesiterapia (FKT), di enorme utilità per il polmone in quanto rimuove meccanicamente il catarro e il muco con l’utilizzo di banali manovre ed evita così che i germi lo possano infettare e causare polmoniti. Infine, ogni immunodeficienza può, come si è visto, avere complicanze diverse, infiammatorie, autoimmuni o allergiche (come nel deficit selettivo di IgA): ogni circostanza andrà trattata separatamente e singolarmente. Bibliografia 1. Stiehm RE. The four most common pediatric immunodeficiencies. Adv Exp Med Biol 2007;601:1526. 2. Stiehm ER, Ochs HD, Winkelstein JA. Immunodeficiency disorders: general considerations in immunologic disorders of infants and children. 5th ed. London, England: Elsevier Saunders 2004. 3. Bonilla FA, Bernstein L, Khan DA, Ballas ZK, Chinen J, Frank MM, et al. Practice parameter for the diagnosis and management of primary immunodeficiency. Ann Allergy Asthma Immunol 2005;94(Suppl 1):S1-S63. 4. Associazione per le Immunodeficienze Primitive ONLUS. Quaderni sulle Immunodeficienze Primitive.2007 5. The immune deficiency Foundation and american academy of Allergy. Asthma and Immunology Immunologist Survey Regarding IVIG treatment. Towson, MD: Immune Deficiency foundation; April 11, 2007. Immunodeficienze Umorali Gallizzi R, Cuppari C, Salpietro A, Vicchio P, Loddo I, Ferraù V, Salpietro DC Deficit Selettivo di IgA Il deficit selettivo di IgA (IGAD) è una forma primitiva o congenita di Immunodeficienza ed è il difetto anticorpale primitivo più frequente manifestandosi con una frequenza di circa 1:400500 persone. Il deficit di IgA si presenta generalmente in forma sporadica, tuttavia sono stati descritti casi familiari (20-25% dei casi) ad ereditarietà autosomica recessiva o dominante a bassa penetranza; questa condizione può inoltre manifestarsi in figli e parenti di pazienti affetti da ipogammaglobulinemia comune variabile (CVID). Alcuni studi hanno suggerito un’origine multifattoriale che coinvolgerebbe sia fattori solubili che loci specifici di suscettibilità. In particolare, è stata descritta un’aumentata frequenza di alcuni alleli HLA di classe I e II (A1, A28, B8, B13, B40, CW6, DR1, DR3, DR7, DQW1). La suscettibilità CVID/IgAD sembra essere correlata alla mutazione del gene IGAD1, verosimilmente localizzato nella parte telomerica della regione di classe II o nella parte centromerica della regione di classe III dello MHC. L’IGAD può anche presentarsi in seguito a terapia con fenitoina ed in individui con alterazioni a carico del cromosoma 18. I pazienti con deficit di IgA presentano l’assenza o la marcata riduzione (< 5 mg/dl) delle IgA sieriche, con livelli normali delle altre Ig e immunità cellulare integra. Alcuni pazienti con deficit di IgA presentano un deficit associato della sottoclasse IgG2. La maggior parte dei pazienti è asintomatica e il difetto viene scoperto casualmente. Altri presentano infezioni respiratorie ricorrenti, diarrea cronica o allergie. Nei pazienti affetti l'incidenza delle malattie autoimmuni è aumentata. I pazienti con deficit di IgA non hanno IgA nelle loro secrezioni, ma possono compensare con la secrezione di altre Ig. Questi pazienti possono sviluppare anticorpi antiIgA in conseguenza dell'esposizione alle IgA contenute nei preparati di plasma o di Ig; questi anticorpi possono provocare reazioni anafilattiche in occasione di somministrazioni successive di Ig o di sangue. Ad oggi non è disponibile una terapia specifica sostitutiva per questo deficit. Tuttavia è fondamentale la profilassi antibiotica nei soggetti con infezioni respiratorie persistenti. Inoltre è raccomandabile che i pazienti abbiano indosso un braccialetto con una targhetta informativa in modo da prevenire la somministrazione involontaria di plasma o di Ig con conseguente sensibilizzazione o reazione. Le iniezioni di Ig o le infusioni di Ig e.v. sono in genere controindicate, anche se ad alcuni pazienti con deficit di IgA associato a deficit di sottoclassi delle IgG sono state somministrate Ig con buoni risultati. Alcuni pazienti affetti da deficit di IgA vanno incontro a remissione spontanea. Agamaglobulinemia X-recessiva o Malattia di Bruton La malattia di Bruton o Agammaglobulinemia X-recesssiva (XLA o X-Linked Agammaglobulinemia), è un’immunodeficienza ereditaria, X-linked, caratterizzata dall’incapacità dei soggetti affetti di produrre immunoglobuline e quindi anticorpi. È dovuta a mutazioni nel gene, localizzato sul cromosoma X (Xq21.3-q22) che codifica per la tirosinchinasi di Bruton (BTK), ed è caratterizzata da un difetto di maturazione dei linfociti B. Nel 18% dei casi non familiari, si è vista tuttavia una trasmissione non legata al sesso ma autosomica recessiva (Agammaglobulinemia nonBruton type o Agammaglobulinemia 1, AGM1) dovuta a mutazione del gene IGHM (mu heavychain gene) che mappa sul braccio lungo del cromosoma 14 (14q32.33); questo tipo di disordine recessivo è fenotipicamente identico alla forma X-linked. Ha una prevalenza di 1 caso ogni 200.000 nati. I pazienti affetti da XLA presentano un’aumentata suscettibilità alle infezioni batteriche soprattutto da pneumococchi, stafilococchi e Haemophilus influenzae, che compaiono dopo il primo anno o nel corso del secondo anno di vita, quando sono stati completamente eliminati gli anticorpi acquisiti passivamente dalla madre durante la gravidanza. Le infezioni batteriche in questi pazienti hanno spesso un decorso grave, ma rispondono alla somministrazione di antibiotici, anche se di solito recidivano dopo pochi giorni o settimane dalla sospensione della terapia. Le infezioni più frequenti all’esordio della malattia sono quelle respiratorie (riniti, otiti, bronchiti e broncopolmoniti), le sepsi (infezioni generalizzate di tutto l’organismo), le piodermiti (infezioni cutanee), le osteomieliti e le artriti (infezioni dell’osso e delle articolazioni soprattutto del ginocchio e della caviglia). I pazienti affetti possono anche presentare, anche se con minore frequenza, meningoencefaliti. L’XLA può esordire anche con i sintomi di una poliomielite paralitica dopo somministrazione del vaccino antipolio attenuato (Sabin). La diagnosi di XLA si pone in presenza di pazienti maschi, essendo la malattia X-linked, con una storia di infezioni ricorrenti sin dai primi anni di vita e con bassi livelli di immunoglobuline sieriche, assenza dei linfociti B circolanti e presenza di una storia familiare positiva (cioè, presenza di maschi affetti in altre generazioni). L’identificazione del gene malattia e l’indagine genetica per l’identificazione di mutazione del gene BTK consente attualmente di porre diagnosi certa anche nei casi con storia familiare negativa. Il trattamento di questi pazienti consiste nella somministrazione di immunoglobuline per via endovenosa, ogni 21 giorni circa al dosaggio di 400 mg/kg. Dal 2006, in seguitoall’approvazione dalla Food and Drug Administration, i pazienti con questo deficit immunologico possono effettuare la terapia con immunoglobuline per via sottocutanea. Con la somministrazione di Ig sottocute vi è la medesima efficacia della terapia effettuata per via endovenosa e si migliora notevolmente la qualità di vita del paziente. AGAMMAGLOBULINEMIA Casi familiari Casi sporadici Analisi Btk + 100% Analisi Btk + 0 82% FORMA LEGATA AL SESSO Protocollo AIEOP Novembre 2000 18% FORMA NON LEGATA AL SESSO AGAMMAGLOBULINEMIA, NON-BRUTON TYPE AR, locus 14q32.33 Immunodeficienza Comune Variabile La malattia è caratterizzata da ipogammaglobulinemia che interessa tutti gli istotipi, con una gravità che varia da malato a malato e nel tempo. Il suo meccanismo genetico è complesso. Colpisce in uguale misura entrambi i sessi. La prevalenza è compresa tra 1/10.000 e 1/20.000. I sintomi esordiscono il più delle volte nella seconda o terza decade. La malattia espone i pazienti alle infezioni batteriche recidivanti respiratorie e, talvolta, gastroenteriche, conseguenti ad una marcata riduzione dei livelli anticorpali, nonché alle manifestazioni granulomatose e autoimmuni. Il carattere distintivo tra l'immunodeficienza comune variabile e l'agammaglobulinemia legata al cromosoma X è costituito dalla presenza di un numero normale di cellule B. L'immunità cellulare è solitamente integra, ma in alcuni pazienti può essere compromessa; in altri, sono descritte alterazioni immunoregolatorie a carico delle cellule T. In questi pazienti e nei loro familiari sono comuni i disordini autoimmunitari, compresi il morbo di Addison, la tiroidite e l'AR. Talvolta sono presenti diarrea, malassorbimento e iperplasia linfoide nodulare del tratto GI. Spesso si sviluppano bronchiettasie. Carcinomi e linfomi si manifestano nel 10% dei pazienti. I meccanismi immunologici sono diversi; p. es. un'eccessiva attività T suppressor, una scarsa attività T helper, difetti intrinseci della funzione delle cellule B e la presenza di autoanticorpi diretti contro le cellule B o T. Come avviene nella agammaglobulinemia legata al cromosoma X, è indispensabile la terapia con IG per tutta la vita e devono essere impiegati gli antibiotici per trattare ogni episodio infettivo. Ipogammaglobulinemia Transitoria dell’Infanzia (THI) È un’immunodeficienza caratterizzata da un ritardo nel normale processo di sintesi delle IgG, eventualmente associato ad un difetto degli altri isotipi, che generalmente esordisce dopo il primo semestre di vita, quando il lattante perde gli anticorpi materni acquisiti per via transplacentare durante le ultime settimane di gestazione. Tale condizione deve essere distinta dall’ipogammaglobulinemia fisiologica dell’infanzia, che descrive il fisiologico processo di riduzione delle IgG, conseguente alla perdita degli anticorpi materni, che si realizza nei nati a termine tra il terzo ed il sesto mese di vita, seguita poi da un progressivo incremento della produzione anticorpale autoctona, fino al raggiungimento di livelli di IgG analoghi a quelli dell’adulto, intorno ai cinque anni di età. Diversamente, nei bambini con sospetta THI, i livelli di IgG non aumentano come ci si aspetterebbe e rimangono bassi per l’età, normalizzandosi solo successivamente entro i 24-48 mesi di vita. La diagnosi di Ipogammaglobulinemia viene quindi confermata solo a posteriori come “transitoria”, per il successivo normalizzarsi dei valori delle immunoglobuline. La prevalenza di questo disordine immunologico attualmente non è ben definita. Alcuni Autori ritengono che l’incidenza della THI sia pari a quella del Difetto Selettivo di IgA (I: 1/600-1/700), per altri la THI rappresenta meno del 5% delle immunodeficienze primitive diagnosticate presso i centri specialistici di bambini con diagnosi definitiva di THI. La normalizzazione dei valori di IgG avviene generalmente entro i 24 mesi di vita. D’altro canto, i pazienti con Ipogammaglobulinemia persistente oltre i 24 mesi di età mostrano caratteristiche cliniche e di laboratorio analoghe ai pazienti con ICV, quali una maggiore incidenza di infezioni gravi e malattie autoimmuni, una ridotta percentuale di sottopopolazioni di cellule B della memoria, IgM e switched, ed una ridotta funzionalità anticorpale. I pazienti con diagnosi iniziale di THI possono progredire verso il Difetto Selettivo di IgA o l’Immunodeficienza Comune Variabile, pertanto necessitano di un attento follow up nel tempo. Bibliografia 1. Soresina A, Nacinovich R, Bomba M, Cassani M, Molinaro A, Sciotto A, Martino S, Cardinale F, De Mattia D, Putti C, Dellepiane RM, Felici L, Parrinello G, Neri F, Plebani A; Italian Network for Primary Immunodeficiencies. The quality of life of children and adolescents with X-linked agammaglobulinemia. J Clin Immunol.2009 Jul;29(4):501-7. Epub 2008 Dec 17. 2. Kilic SS, Tezcan I, Sanal Ö, Metin A, Ersoy F. Transient hypogammaglobulinemia of infancy: clinical and immunological features of 40 new cases. Pediatr Int 2000;42:647-50. 3. M.A. Avanzini, R. Carsetti, M. Marconi, C. Pignata, A.R. Soresina, R. Consolini, G. Bossi, A. Trizzino, S. Martino, F. Cardinale, P. Bertolini, G. Marseglia, M. Zecca, I. Quinti, R. Rondelli, M.C. Pietrogrande, A. Plebani. L’Ipogammaglobulinemia Transitoria dell’Infanzia (THI) Rivista di Immunologia e Allergologia Pediatrica • 01/2009 • 13-18 Immunodeficienze Combinate Gallizzi R, Calabrò G, Salpietro A, Talenti A, Loddo I, Ferraù V, Salpietro DC Immunodeficienze Combinate Gravi (SCID) Le SCID comprendono un gruppo eterogeneo di disordini immunologici della funzione dei linfociti T e dei linfociti B. L’ incidenza è all’ incirca di 1:50000 con una frevalenza dei maschi. le SCID possono essere classificate in vario modo: a seconda del tipo di trasmissione ereditaria in X-L (X-linked o legate al sesso), autosomica recessiva (AR) o autosomica dominante AD; a seconda dei tipi cellulari assenti in SCID T-B+ o SCID T-B- in cui, rispettivamente i linfociti B sono presenti o assenti. Sono difetti monogenici, ognuno dei quali è causato dalla carenza totale o parziale di una fra le tante molecole che intervengono nella traduzione del segnale da recettori di membrana all’ambiente intracellulare. Fra le più note sono la X-SCID o SCID-XL, trasmessa come carattere legato al sesso; la SCID dadeficit di Jak3 e quelle da deficit di ZAP-70; da deficit di Adenosina Deaminasi e PurinNucleoside Fosforilasi, la sindrome di Wiskott-Aldrich. I pazienti con SCID presentano, gia’ nei primi mesi di vita, un’ aumentata predisposizione alle infezioni batteriche, virali e fungine. Spesso l’ esordio della malattia è caratterizzato da diarrea intrattabile, associata a scarsa crescita e infezioni polmonari . I germi chimati in causa sono: Pneumocistys carinii, Aspergillus fumigatus Citomegaloviru, virus respiratorio sinciziale, adenovirus , virus parainfluenzali, varicella zoster, herpes simplex che portano ad infezioni devastanti e fatali. La candidosi orale o mucocutanea è una manifestazione abbastanza precoce. Anche i vaccini con organismi attenuati, come antipolio orale o il Bacillo di Calmette e Guerin (BCG) possono causare infezioni gravi o addirittura fatali, per cui è chiaro che l’immunizzazione con vaccini vivi o attenutati deve essere evitata nei bimbi a rischio di SCID Diagnosi di laboratorio L’anomalia peculiare della SCID è la linfocitopenia, che non è però costante. Con la citometria a flusso è possibile evidenziare l’assenza o la notevole riduzione dei linfocitiCD3+ totali e delle sosttopopolazioni CD4+ e CD8+ e anche dei linfociti CD 19. I test d stimolazione in vitro dei T linfociti con mitogeni aspecifici tipo fitoemoagglutinina o concanavalina sono sempre negativi, e ridotta può risultare la stimolazione dei B linfociti. Anche la risposta ai mitogeni specifici dei T linfociti, come antigeni della Candida, il tossoide tetanico, o la risposta alle cellule allogeniche sono ridotte o assenti, essendo il corrispondente in vitro dell’anergiacutanea ai test di ipersensibilità ritardata con antigeni comuni. L’ipogammaglobulinemia è frequente, con una grave compromissione delle risposte anticorpali specifiche. Ci può essere leucocitosi in caso di infezioni gravi, anche se la conta del leucociti può essere normale. Le piastrine sono alterate con dimensioni inferiori alla norma nella Wiskott-Aldrich. La terapia di scelta è rappresentata dall’ utilizzo di antibiotici, antivirali ed immunoglobuline per la profilassi e la terapia delle infezioni, anche se solo il trapianto di midollo e la terapia genica possono considerarsi un tentativo di terapia efficace. Fig 1. Processo di maturazione dei linfociti B e T e delle cellule dendritiche; sono indicate anche le molecole ed il rispettivo livello di blocco di maturazione causa di SCID (Fischer, A. 2001. Primary immunodeficiency diseases: an experimental model formolecular medicine. Lancet) Deficit di Adenosina deaminasi (ADA) Il deficit di Adenosina deaminasi (ADA) è un disordine del metabolismo purinico, caratterizzato da un accumulo dei substrati metabolici che comporta anomalie di sviluppo del sistema immune. Rappresenta il 10/15 % delle SCID. L’ADA-SCID è una malattia autosomica recessiva caratterizzata da linfopenia, gravi difetti nell’immunità umorale e cellulare, infezioni ricorrenti spesso fatali, e disordini a carico di vari organi. La diagnosi può essere posta dosando l'attività dell'ADA eritrocitaria. I possibili protocolli terapeutici prevedono il trapianto di midollo osseo e il trattamento sostitutivo enzimatico con politilenglicole. Svariati tentativi di terapia genica sono stati condotti con successo. SCIDX1 Rappresenta circa il 40% delle SCId ed è causato da mutazione del recettore dell’ IL-2. Questi pazienti hanno un deficit deli linfociti T e del NK con un normale numero di linfociti B circolanti. Disgenesia reticolare È una rara forma di SCID caratterizzata da mutazione del gene dell’ adenilato chinasi 2 che provoca un incremento dell’apoptosi dei precursori meloidi e linfoidi. Deficit di Jak3 Jak3 è una tirosinchinasi necessaria per la trasmissione del segnale da parte dei recettori che utilizzano la catena cg e per lo sviluppo dei linfociti T . Il deficit di jak3 è una forma di SCID B+ a trasmissione autosomico recessiva. Sindrome di Omenn La sindrome di Omenn è una immunodeficienza grave, autosomica recessiva, che appartiene al gruppo delle SCID (Severe combined immunodeficiencies), un insieme di patologie che hanno in comune un difettoso funzionamento dei linfociti B e T. Si caratterizza per l’alterata maturazione e selezione dei linfociti T e per l’assenza dei linfociti B. È dovuta a mutazioni dei geni RAG1 e RAG2, coinvolti nella maturazione linfocitica. L'età media di esordio dei sintomi è di 4 settimane. Le principali manifestazioni cliniche sono: rash eritematoso/eritrodermia (Fig.1) (98%), epatosplenomegalia (88%), linfoadenopatia (80%), infezioni ricorrenti (72%), alopecia (57%), eosinofilia (55%), linfopenia (o linfocitosi con anomale sottopopolazioni), aumento delle IgE sieriche (91%), ipogammaglobulinemia. I cardini del trattamento prevedono: isolamento in ambiente sterile, terapia sostitutiva con immunoglobuline in vena, profilassi antibiotica e antimicotica, terapia immunosoppressiva con steroide e con ciclosporina. Tutto questo in attesa del trapianto di midollo che rimane l'unica terapia risolutiva. Fig 1. Eritrodermia in pz con S. di Omenn Fig 2. 11p13 Immunodeficienze associate a sindromi Gallizzi R, Cuppari C, Calabrò GE, Salpietro A, Loddo I, Ferraù V, Salpietro DC Sindrome di Di George o da delezione del cromosoma 22 La S. di DiGeorge o delezione 22q11.2 (Tab. 7) è la più frequente microdelezione cromosomica nell’uomo. La prevalenza è stimata in un caso ogni 4000-5000 nati vivi. La sindrome è clinicamente estremamente eterogenea, con variabilità intra ed interfamiliare; nella forma classica si presenta con tetania ipocalcemica neonatale, immunodeficienza a prevalente componente dell’immunità cellulare, cardiopatie congenite (in particolare difetti di tipo troncoconale), aplasia timica e dismorfie facciali. Tale fenotipo, nel tempo, è stato esteso anche a pazienti che presentavano solo alcuni dei sintomi classici. Le cardiopatie congenite sono presenti nel 75% dei soggetti affetti e rappresentano la principale causa di morbilità e mortalità e sono spesso il sintomo d’esordio nel periodo neonatale. Le classiche cardiopatie che si riscontrano in questi pazienti sono difetti troncoconali: tetralogia di Fallot (17%), interruzione dell’arco aortico tipo B (14%), difetti del setto ventricolare (14%) ecc. L’ipocalcemia neonatale, causata dall’ipoparatiroidismo, è presente nel 60-70% dei casi. Nella maggior parte dei casi l’ipocalcemia è transitoria e viene corretta tramite una aumentata introduzione di calcio con la dieta o da ipertrofia paratiroidea compensatoria. Sporadicamente è stato evidenziato ipotiroidismo, probabilmente dovuto al fatto che il gene TbX1 ha un ruolo centrale nel determinare il volume e la posizione della tiroide. È giustificato eseguire a tutti i pazienti uno screening tiroideo con il dosaggio degli ormoni tiroidei. La voce nasale e disturbi di alimentazione possono essere causati da insufficienza della valvola velo-faringea che costituisce l’anomalia più comune tra quelle otorinolaringoiatriche(presenti nel 49% dei pazienti). I problemi gastrointestinali si verificano principalmente nel primo anno di vita, caratterizzati da scarso accrescimento ponderale per difficoltà nell’alimentazione. Sono frequenti il reflusso gastroesofageo, esofagiti e costipazione cronica. Le frequenti infezioni presentate dal bambino sono un tipico segno della sindrome. Il difetto immunologico riguarda i linfociti T circolanti, è causato dall’ipoplasia o aplasia timica, ed è di variabile gravità. Lo spettro di presentazione va da un difetto immunologico parziale (pSDG), a completo (CSDG), molto più raro (0,5%-1%); quest’ultimo si presenta come un’immunodeficienza grave combinata, caratterizzata da linfopenia marcata, riduzione o totale assenza dei linfociti T per difettiva produzione delle cellule T da parte del timo, i linfociti B sono in genere presenti. Tab. 7: Caratteristiche cliniche della S. di Di George Il difetto immunologico nei PSDG è in genere modesto e transitorio e tende a normalizzarsi nel tempo. Tra questi due estremi ci sono forme a difetto immunologico variabile che costituiscono un continuum tra i due estremi. La piastrinopenia può far parte del quadro clinico. È osservabile nel 10% dei casi. Rispetto alla popolazione normale si riscontrano più frequentemente anche altre patologie autoimmuni quali: la porpora idiopatica trombocitopenica, l’artrite reumatoide giovanile di tipo poliarticolare ad esordio precoce ecc. I bambini con sindrome da delezione 22q11 presentano spesso un ritardo nelle acquisizioni motorie. Sono frequenti un ritardo nell’inizio del linguaggio, difetti della fonazione e voce nasale correlata alle anomalie del palato, difficoltà del linguaggio espressivo o della comprensione. La prevalenza delle difficoltà di apprendimento è tra l’80 e il 100% dei casi. I disturbi comportamentali più frequenti sono il deficit d’attenzione con iperattività, instabilità emotiva, ansia, e vi è inoltre un’aumentata incidenza di malattie psichiatriche (10-30%). In circa il 30% dei casi sono presenti anomalie renali. Nel 20% dei pazienti sono state riportate anomalie scheletriche e anomalie oculari. La diagnosi clinica viene confermata con l’indagine genetica FISH che identifica la microdelezione patologica. Sindrome di Wiskott-Aldrich È una immunodeficienza congenita ereditaria legata al cromosoma X, recessiva, e viene perciò trasmessa dalla madre ai figli maschi. Il gene-malattia è localizzato sul braccio corto del cromosoma X ed è stato chiamato WASP (Wiskott Aldrich Syndrome Protein). E’ una “immunodefi cienza combinata”, poiché il deficit immunitario colpisce il sistema di entrambi i linfociti B e T. Colpisce circa un neonato ogni 250.000 maschi. Comprende una serie di problemi clinici importanti tra cui: frequenti infezioni, a causa dei deficit nei linfociti T e B, emorragie, causate da una carenza di piastrine nel sangue, eczema. Il deficit immunitario, pur interessando sia i linfociti B che T, è parziale, a differenza di quanto avviene nelle SCID. In particolare, i pazienti WAS sono capaci di produrre anticorpi contro certi microrganismi (come il tetano) ma sono incapaci di produrne contro altri germi, come l’Hemophilus influenzae o lo pneumococco. A causa di questo difetto, le infezioni con questi tipi di batteri non possono essere sconfitte normalmente; i pazienti WAS sviluppano quindi frequenti e/o ricorrenti infezioni alle orecchie (otiti), ai polmoni (polmoniti) o perfino meningiti. Il numero dei linfociti T è normale alla nascita, ma diminuisce progressivamente nel tempo. Inoltre, i linfociti T presentano difetti funzionali. A causa di queste alterazioni, i pazienti WAS possono sviluppare infezioni da germi opportunisti come la candida, lo Pneumocistis carinii o i virus dell’herpes. Solitamente, nella WAS, le piastrine sono presenti in un numero marcatamente ridotto (15.000-35.000). A causa di questo numero ridotto di piastrine i pazienti affetti da WAS possono avere emorragie sulle mucose (cavo orale) o negli organi interni, sia spontaneamente, sia a seguito di piccoli traumi. Le piastrine, oltre ad essere in numero ridotto, sono molto più piccole (circa la metà) rispetto a quelle normali. Le dimensioni ridotte delle piastrine costituiscono, tra l’altro, il miglior test per confermare la diagnosi di WAS in un bambino con trombocitopenia, in quanto essa è l’unica patologia conosciuta con questa caratteristica. Infine, in quasi tutti i pazienti con la WAS, è ricorrente l’eczema. Nei neonati e nel lattante può manifestarsi come “crosta lattea” o con una grave dermatite da pannolino. Nei bimbi più grandi si manifesta normalmente nelle pieghe della pelle intorno ai gomiti, ai polsi e al collo e dietro le ginocchia. Uno dei problemi molto comuni nei bambini più grandi e negli adulti affetti da WAS è un’alta incidenza di sintomi di autoimmunità. I pazienti affetti da WAS, infine, presentano un aumentato rischio di tumori, soprattutto leucemie e linfomi. Spesso la WAS non è diagnosticata subito correttamente, essendo confusa con altre più comuni cause di trombocitopenia. La diagnosi è più facile quando c’è un’evidente storia familiare alle spalle: poiché è una patologia trasmessa con modalità X recessiva, i pazienti maschi hanno frequentemente fratelli o zii materni (i fratelli della madre) con la stessa patologia. Il miglior test per confermare la diagnosi in questi pazienti è un’attenta determinazione della dimensione delle piastrine. Il numero dei linfociti è spesso normale nei bambini WAS e anche i test di stimolazione dei linfociti in vitro, utilizzando la fitoemoagglutinina è spesso normale. Invece, i livelli degli anticorpi diretti contro gli antigeni del gruppo sanguigno (le isoemagglutinine) sono bassi e dopo vaccinazione contro lo pneumococco o l’hemophilus influenzae, non si ottiene produzione di anticorpi specifici. Infine, nei pazienti con WAS, è spesso alterata la funzione dei granulociti e dei monociti. La diagnosi di certezza si ottiene con la ricerca di mutazioni nel gene WASP. Il trattamento di questi paziente prevede: l’antibioticoterapia per evitare le infezioni ed il trattamento delle emorragie. La rimozione chirurgica della milza corregge la trombocitopenia in oltre il 90% dei casi, ma è a sua volta causa di altre complicanze. Il trattamento definito si ha solo con il TMO. Sindrome con Iper-IgE o S. Di Giobbe La Sindrome da Iper IgE (HIES) è un’immunodeficienza primaria caratterizzata da manifestazioni atopiche e suscettibilità alle infezioni, prevalentemente quelle sostenute da batteri extracellulari e dai miceti. Le manifestazioni atopiche includono livelli esteremamente alti di IgE, eczema ed eosinofilia. La concentrazione normale delle IgE nel siero è < 100 IU/mL. Nei pazienti con HIES le IgE sono notevolmente aumentate: più di 2.000 IU/ml. Le manifestazioni non immunologiche includono una facies caratteristica con asimmetrie, scoliosi, ipelassità articolare e retrazione dentale. L’eczema atopico della HIES spesso inizia durante il periodo neonatale, prima rispetto alla dermatite atopica che inizia più tardivamente. Le infezioni soprattutto a carico del polmone e della cute sono spesso sostenute da batteri extracellulari come lo Stafilococco aureus ma anche S. Pneumonia, H. influentia. In base alla modalità di trasmissione e alle caratteristiche cliniche descriviamo due tipi di HIES. La HIES di tipo 1, a trasmissione autosomica dominante, dovuta a mutazioni del gene STAT 3 (17q21). Rappresenta la forma più comune di HIES. La sintomatologia è caratterizzata da frequenti infezioni cutanee sostenute da Stafilococco, infezioni polmonari, dermatite atopica e livelli elevati di IgE. Sono inoltre presenti alterazioni scheletriche, dentali e del tessuto connettivo. La facies è caratteristica con asimmetrie facciali, bozze prominenti e aumento dell’ ampiezza del naso. La HIES di tipo 2, autosomica recessiva, è dovuta a mutazioni del gene tyrosine Kinase 2 (TYK2). In questa forma non sono presenti le alterazioni scheletriche e dentarie e le severe infezioni cutanee sostenute da Stafilococcus Aureus. La diagnosi della HIES si basa sui segni clinici precoci (dermatite, infezioni, manifestazioni allergiche, iperlassità legamentosa, ecc.) e su alcuni esami di laboratorio (aumento notevole delle IgE > 2500 IU/mL). Grimbacher propose uno score diagnostico che si usa tutt’oggi (Tab.8). In base a questo sistema si parla di diagnosi probabile per pazienti con score > 15; possibile se lo score è > di 30, e diagnosi definitiva se questo supera 60. Per quanto concerne la terapia v sottolineato che in occasione di ogni episodio infettivo bisogna ricorrere alle indagini disponibili per identificare l’agente patogeno. È necessario ricordare la peculiare predisposizione alle infezioni da stafilococco e quindi ricorrere agli antibiotici più attivi su tale germe. Vi è inoltre indicazione all’antibiotico profilassi con cotrimoxazolo. Lo scopo della terapia è la prevenzione e il trattamento delle infezioni cutanee e polmonari. Gli antibiotici e gli antifungini costituiscono pertanto i primi presidi terapeutici associati alla terapia topica per l’eczema e al drenaggio degli ascessi. Interferone, immunoglobuline e ciclosporina hanno riportato benefici in pazienti selezionati ma non sono generalmente indicati. Tab.8: Scoring System clinico-laboratoristico per la diagnosi di HIES Candidasi Mucocutanea Cronica La Candidiasi Mucocutanea Cronica (CMC) comprende un gruppo di malattie rare con alterata risposta immunitaria, più specificamente nei confronti della Candida, che sono caratterizzate da infezioni persistenti e/o ricorrenti della cute, delle unghie (Fig. 2) e delle mucose, soprattutto da Candida albicans. Il nostro gruppo ha descritto una estesa famiglia italiana, con sintomi ad esordio nell'infanzia, limitati alle unghie delle mani e dei piedi, associati a bassi livelli sierici di ICAM-1. I pazienti mostravano distrofia, ipercheratosi, ispessimento e colorazione scura di tutte le unghie delle mani e dei piedi. Le unghie erano infettate da tipi diversi di Candida, per l'incapacità del sistema immunitario a rispondere a uno stimolo antigene-specifico contro questo micete. L'albero genealogico della famiglia suggeriva una trasmissione autosomica dominante a penetranza incompleta. Il gene-malattia (CANDN1) è stato localizzato sul cromosoma 11p12-q12.1, nella regione pericentromerica. La diagnosi della malattia si basa sull'analisi microbiologica delle unghie; l'esclusione di malattie endocrine e autoimmuni concomitanti; il dosaggio dei livelli sierici di ICAM-1, che sono bassi. I pazienti possono essere trattati con antimicotici per via topica o sistemica, che sono in grado di produrre una temporanea involuzione delle lesioni, senza raggiungere la completa remissione. Il farmaco più adatto è l'amfotericina B. Fig 2. Manifestazioni ungueali in pz con CMC Bibliografia 1. Maria Concetta Cutrupi, Romina Gallizzi, Valeria Ferraù, Caterina Cuppari, Silvana Briuglia, Luciana Rigoli, Carmelo Salpietro Damiano. La sindrome di Di George: peculiarità cliniche e genetiche. Rivista di Immunologia e Allergologia Pediatrica • 03/2008 • 37-44 2. Annamaria Salpietro, Valeria Chirico, Piera Vicchio, Silvana Briuglia, Romina Gallizzi, Caterina Cuppari La sindrome da Iper IgE Italian Journal of Genetic and Pediatric Immunology, 2009 3. Renner ED, et al. Autosomal recessive hyperimmunoglobulin E syndrome: a distinct disease entity. J Pediatr 2004;144:93–99. 4. Silvia Leone, Orlando Cipolla, Antonino Trizzino. Il caso della piccola Elisabetta affetta da sindrome di Giobbe Rivista di Immunologia e Allergologia Pediatrica • 02/2009 • 9-14 5. Gangemi S, Saija A, Minciullo PL, Tomaino A, Cimino F, Bisignano G, Briuglia S, Merlino MV, Dallapiccola B, Salpietro DC. Serum levels of malondialdehyde and 4-hydroxy-2,3nonenal in patients affected by familial chronic nail candidiasis. Inflamm Res. 2004 Nov;53(11):601-3. 6. Zuccarello D, Salpietro DC, Gangemi S, Toscano V, Merlino MV, Briuglia S, Bisignano G, Mangino M, Mingarelli R, Dallapiccola B. Familial chronic nail candidiasis with ICAM-1 deficiency: a new form of chronic mucocutaneous candidiasis. J Med Genet. 2002 Sep;39(9):671-5.
Scaricare