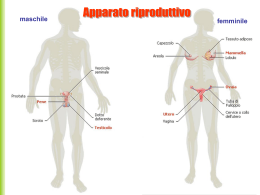
APPARATO RIPRODUTTORE La riproduzione asessuata e la riproduzione sessuata La riproduzione asessuata avviene senza intervento di cellule specializzate (gameti) e la prole generata è identica al genitore Vi sono diversi tipi di riproduzione asessuata, come ad esempio la gemmazione e la frammentazione Essa consente agli animali che conducono vita fissa o isolata di moltiplicarsi senza trovare partner, generando una grande quantità di nuovi individui, con risparmio di tempo ed energia. gemmazione frammentazione La riproduzione sessuata avviene invece tramite la fecondazione, ovvero la fusione di cellule aploidi (i gameti), che genera una nuova cellula diplodie detta zigote Grazie alla meiosi ed alla fecondazione casuale la riproduzione sessuata aumenta enormemente la variabilità genetica, consentendo una maggiore adattabilità ai cambiamenti ambientali La riproduzione umana In entrambi i sessi sono presenti: • un paio di gonadi (ovaie o testicoli) per la produzione dei gameti; ORGANI SESSUALI ACCESSORI • un sistema di dotti che ospitano e trasportano i gameti; • strutture che favoriscono l’accoppiamento. Anatomia del sistema riproduttore femminile La superficie delle ovaie presenta numerosi rigonfiamenti, i follicoli, ognuno costituito da una singola cellula uovo in fase di sviluppo, circondata da uno o più strati di cellule che la nutrono e la proteggono. I follicoli secernono Ovaie Ovidotto estrogeni. Follicoli Corpo luteo Parete uterina Endometrio (rivestimento interno dell’utero) Vagina Figura 22.2A Utero Cervice (collo dell’utero)) Grazie alle ciglia che rivestono la sua superficie interna, l’ovidotto, chiamato anche tuba di Falloppio, convoglia l’oocita verso l’utero dove l’embrione si impianta e si sviluppa. Ovaia Figure 22.2B LM 200 Oocita • L’apertura dell’utero è delimitata dalla cervice (o collo dell’utero) che si protende nella vagina. • La vagina è un canale muscolare dalle pareti sottili ma robuste, attraverso il quale il neonato viene espulso al momento della nascita. • La vagina ha anche la funzione di accogliere il pene e gli spermatozoi durante l’accoppiamento. Il sistema riproduttore femminile comprende altre strutture: le piccole labbra, le grandi labbra, il clitoride. Ovidotto Ovaia Utero Retto (sistema digestivo) Cervice Vescica (sistema escretore) Osso pubico Uretra (Sistema escretore) Vagina Clitoride Piccole labbra Ano (sistema digerente) Figura 22.2C Grandi labbra Apertura della vagina Anatomia del sistema riproduttore maschile Le gonadi maschili, i testicoli, producono sia gli spermatozoi sia gli ormoni maschili chiamati nel loro complesso androgeni. Retto (sistema digerente) Vescicola seminale Vaso deferente Dotto eiaculatore Vescica (sistema escretore) Osso pubico Tessuto erettile del pene Prostata Ghiandola bulbouretale Figura 22.3A Vaso deferente Epididimo Testicolo Scroto Uretra (sistema escretore) Glande Prepuzio Pene Tre tipi di ghiandole (le vescicole seminali, la prostata e le ghiandole bulbouretrali) producono un fluido acquoso che nutre e protegge gli spermatozoi. Vescica (sistema escretore) Vescicola seminale (dietro alla vescica) Prostata Ghiandola bulbouretrale Uretra Tessuto erettile del pene Vaso deferente Scroto Epididimo Testicolo Figura 22.3B Glande L’insieme degli spermatozoi e delle secrezioni ghiandolari forma un liquido chiamato sperma emesso dal pene durante l’eiaculazione. Primo stadio Contrazione dello sfintere alla base della vescica Contrazione del vaso deferente Vescica Regione dell’uretra che aumenta di volume e si riempie di sperma Contrazioni della vescicola seminale Contrazioni della prostata Contrazioni dell’epididimo Contrazioni dello sfintere alla base dell’uretra Secondo stadio Lo sfintere alla base della vescica rimane contratto Contrazioni dei muscoli che circondano la base del pene Figura 22.3C Lo sfintere alla base dell’uretra si rilassa Lo sperma viene espulso Contrazioni dell’uretra 22.4 La formazione degli spermatozoi e delle cellule uovo avviene tramite meiosi • Nella specie umana la spermatogenesi, ossia la formazione degli spermatozoi, richiede circa 65-75 giorni. • La formazione degli spermatozoi ha inizio da cellule diploidi che si trovano vicino alla parete esterna dei tubuli seminiferi. L’oogenesi è l’insieme dei processi che portano alla formazione di una cellula uovo. Dopo la pubertà, ogni mese un oocita primario prosegue le divisioni meiotiche e forma un oocita secondario, liberato dall’ovaia durante l’ovulazione. Cellula diploide 2n Nell’embrione Differenziamento e inizio della meiosi I Oocita primario 2n (in profase della meiosi I; in stato quiescente) Presente alla nascita Completamento della meiosi I e inizio della meiosi II Oocita secondario (in metafase della meiosi II) n n Primo corpuscolo polare Meiosi II (attivata dallo spermatozoo) Figura 22.4B Cellula uovo (aploide) n n Secondo corpuscolo polare Lo sviluppo di un follicolo ovarico comprende molti processi differenti. Corpo luteo Copro luteo Inizio: Oocita primario in fase degenerativa (all’interno del follicolo) Follicoli in crescita Follicolo maturo Oocita secondario Ovulazione Figura 22.4C Ovaia Follicolo scoppiato 22.5 Gli ormoni regolano i cambiamenti ciclici che hanno luogo nelle ovaie e nell’utero • Il ciclo ovarico è l’insieme degli eventi che avvengono ogni 28 giorni circa nelle ovaie delle donne. • Gli ormoni sincronizzano il ciclo ovarico con una serie di eventi che avvengono a livello dell’utero e che costituiscono il ciclo mestruale. Una visione d’insieme del ciclo ovarico e del ciclo mestruale • Gli eventi del ciclo mestruale (o uterino) si susseguono in sincronia con quelli del ciclo ovarico. • Per convenzione, il giorno in cui compare la mestruazione viene considerato il primo giorno del ciclo. • La mestruazione, cioè la perdita di sangue dall’utero, normalmente dura dai tre ai cinque giorni. • Durante la mestruazione l’endometrio, ossia il rivestimento interno dell’utero, si sfalda e viene espulso. • Dopo la mestruazione l’endometrio si rigenera e continua a ispessirsi per tutto il tempo dell’ovulazione, raggiungendo il suo massimo spessore tra il 20° e il 25° giorno circa. Gli ormoni che controllano il ciclo ovarico e il ciclo mestruale: Tabella 25.5 Eventi ormonali pre-ovulatori • Circa ogni 28 giorni, l’ormone ipotalamico di rilascio stimola la produzione di FSH e di LH da parte del lobo anteriore dell’ipofisi. • Gli ormoni FSH e LH stimolano la crescita del follicolo. • A mano a mano che cresce, il follicolo secerne sempre più estrogeni, i cui livelli crescenti esercitano un controllo a feedback negativo sull’ipofisi. Eventi ormonali ovulatori e post-ovulatori • Dopo l’ovulazione, dal follicolo scoppiato si sviluppa il corpo luteo. • L’LH favorisce la secrezione di progesterone e di estrogeni da parte del copro luteo che esercitano un controllo a feedback negativo sull’ipotalamo e sull’ipofisi, determinando la caduta dei livelli di FSH e di LH. • A mano a mano che le concentrazioni di questi ormoni diminuiscono nel sangue, l’ipotalamo può di nuovo stimolare la secrezione di FSH e LH da parte dell’ipofisi, dando inizio a un nuovo ciclo. Controllo del ciclo mestruale • Il ciclo mestruale è direttamente controllato solo dagli estrogeni e dal progesterone. • Il ciclo ovarico e il ciclo mestruale si interrompono nel caso in cui abbiano luogo la fecondazione e la gravidanza. • Nella prima fase della gravidanza, l’embrione in via di sviluppo secerne un ormone (HCG) che mantiene attivo il corpo luteo che, in tal modo, continua a produrre gli ormoni che evitano lo sfaldamento dell’endometrio. Controllo ipotalamico A Inibito dalla combinazione di estrogeni e Ipotalamo progesterone; Ormone di rilascio stimolato da alti livelli emetici di estrogeni Ciclo ovarico e ciclo mestruale: Adenoipofisi 1 B LH FSH Ormoni ipofisari nel sangue 4 Il picco di LH induce l’ovulazione e la formazione del corpo luteo 6 LH FSH 2 C FSH LH Ciclo ovarico Follicolo in crescita 5 Follicolo Ovulazione maturo Fase pre-ovulatoria Corpo Degenerazione luteo del corpo luteo Fase post-ovulatoria Estrogeni D Progesterone ed estrogen Ormoni ovarici nel sangue 3 7 8 Estrogeni Progesterone Progesterone ed estrogen Estrogeni Ciclo mestruale E Endometrio 0 5 Mestruazione 10 14 15 Giorni 20 25 28 COLLEGAMENTI 22.7 Le malattie a trasmissione sessuale • Esistono diverse malattie che si contraggono tramite i rapporti sessuali. • Alcune (come l’AIDS e l’herpes genitale) non sono curabili; altre possono essere curate, soprattutto se diagnosticate precocemente. Le malattie a trasmissione sessuale più diffuse: Tabella 22.7 COLLEGAMENTI La contraccezione previene le gravidanze indesiderate La contraccezione è la prevenzione di una gravidanza non desiderata. Tabella 22.8 Alcuni dispositivi anticoncezionali: Cerotto Profilattico Diaframma Spermicida Figura 22.8 Pillola Lo sviluppo embrionale La fecondazione produce uno zigote e dà il via allo sviluppo embrionale Lo sviluppo embrionale ha inizio con la fecondazione, cioè con l’unione tra uno spermatozoo e un oocita, che dà origine a una cellula diploide chiamata zigote. Le caratteristiche degli spermatozoi Soltanto uno spermatozoo penetra nell’oocita e lo feconda; tutti gli altri sono destinati a morire. Figura 22.9A Durante la fecondazione, l’acrosoma (una sacca situata all’estremità anteriore dello spermatozoo) libera enzimi litici che digeriscono lo strato gelatinoso che riveste l’oocita. Membrana plasmatica Segmento intermedio Collo Testa Coda Mitocondrio (a forma di spirale) Nucleo Acrosoma Figura 22.9B La fecondazione • Quando lo spermatozoo raggiunge lo strato vitellino (lo strato intermedio che riveste l’oocita) si stabilisce un legame tra le proteine poste sulla superficie dello spermatozoo e i recettori proteici. • Dopo che lo spermatozoo ha attraversato lo strato vitellino, la sua membrana plasmatica si fonde con quella dell’oocita e la fusione delle membrane consente l’entrata del nucleo dello spermatozoo nella cellula uovo. • Dopo che è avvenuta la fusione, l’intera membrana dell’oocita diventa impenetrabile per gli altri spermatozoi. • La cellula uovo fecondata va incontro a una notevole attività metabolica. • I nuclei dello spermatozoo e dell’oocita si fondono producendo il nucleo diploide dello zigote. Nel corso della segmentazione lo zigote si trasforma in una sfera di cellule • La segmentazione è una rapida successione di divisioni cellulari che, a partire dallo zigote, porta alla formazione di una massa sferica di cellule, cioè di un embrione pluricellulare. • Al termine della segmentazione, l’embrione risulta formato da uno o più strati di cellule al cui interno si trova un’ampia cavità: questa sferula cava prende il nome di blastula. Il processo di segmentazione nel riccio di mare: Zigote 2 cellule 4 cellule 8 cellule Blastocele Molte cellule (sfera piena) Figura 22.10 Blastula (sfera cava) Sezione della blastula La gastrulazione di un embrione di rana: Polo animale 1 Blastocele La blastula 1 Blastula Polo vegetativo 2 Gastrulazione La formazione del blastoporo 2 Blastoporo Blastoporo 3 La migrazione delle cellule dà origine ai foglietti embrionali Residuo del blastocele Archenteron 3 Archenteron 4 La gastrulazione giunge al termine Ectoderma Mesoderma Endoderma 4 Tappo vitellino Figura 22.11 Tappo vitellino Gastrula Lo sviluppo umano L’embrione e la placenta si formano durante il primo mese di gravidanza • La gravidanza, o gestazione, consiste nello sviluppo di un nuovo individuo all’interno del sistema riproduttore femminile. • La gravidanza ha inizio con il concepimento, cioè con la fecondazione dell’oocita da parte di uno spermatozoo, e prosegue fino alla nascita. Una panoramica sugli eventi dello sviluppo Lo sviluppo embrionale umano inizia con la fecondazione che avviene nell’ovidotto. Ha inizio la segmentazione Fecondazione della cellula uovo Ovaia Ovidotto Oocita secondario Ovulazione Blastocisti (impiantata) Endometrio Utero Figura 22.16A In seguito alla segmentazione l’embrione diventa una sfera cava chiamata blastocisti con uno strato esterno di cellule chiamato trofoblasto. Endometrio Massa cellulare interna Cavità Trofoblasto Figura 22.16B Il trofoblasto secerne enzimi che permettono l’impianto della blastocisti nell’endometrio, lo strato cellulare che riveste internamente la cavità uterina. Endometrio Vaso sanguigno (materno) Futuro embrione Cellule del trofoblasto in divisione Futuro sacco vitellino Trofoblasto Figura 22.16C 7 giorni dal concepimento Cavità uterina Si sviluppano quattro strutture con funzioni di supporto, definite membrane extraembrionali, alle quali è attaccato l’embrione: l’amnios, il sacco vitellino, il corion e l’allantoide. Cavità amniotica Amnios Corion Amnios Allantoide Cellule del mesoderma Figure 27.16D, E Embrione: Ectoderma Mesoderma Endoderma Corion Sacco vitellino Sacco vitellino 9 giorni dal concepimento Villi coriali 16 giorni dal concepimento Il ruolo delle membrane Circa un mese dopo il concepimento le membrane extraembrionali sono completamente formate. Placenta Vasi sanguigni materni Allantoide Sacco vitellino Cavità amniotica Amnios Embrione Corion Villi coriali Figura 22.16F 31 giorni dal concepimento • L’embrione si trova nella cavità amniotica, piena di liquido, circondato dall’amnios. • Il corion, insieme a una porzione del mesoderma, costituisce il componente embrionale della placenta. • L’allantoide forma parte del cordone ombelicale. Il ruolo della placenta • I villi coriali sono attraversati da vasi sanguigni embrionali che si sono formati dal mesoderma. • L’ossigeno e le sostanze nutritive passano dal circolo materno ai vasi sanguigni fetali che attraversano i villi. Nella specie umana lo sviluppo dal concepimento alla nascita viene suddiviso in tre trimestri Per ragioni di praticità, la gravidanza (il periodo che intercorre tra il concepimento e la nascita) viene suddivisa in tre trimestri. Durante il primo trimestre avvengono i cambiamenti più radicali. Un embrione umano di circa nove settimane prende il nome di feto. I principali mutamenti che avvengono durante il secondo trimestre consistono in un aumento delle dimensioni e in un perfezionamento generale dei tratti umani. Figura 22.17C I principali mutamenti che avvengono durante il secondo trimestre consistono in un aumento delle dimensioni e in un perfezionamento generale dei tratti umani. Il terzo trimestre (il periodo cha va dalla ventiquattresima settimana fino alla nascita) è contraddistinto da una rapida crescita. Figura 22.17E Il parto è indotto da ormoni e avviene in tre fasi • La nascita del bambino avviene in seguito a una serie di contrazioni forti e ritmiche dell’utero, che costituisce il travaglio. • L’induzione del travaglio dipende da alcuni ormoni. Gli estrogeni rendono l’utero più sensibile all’azione di un altro ormone, l’ossitocina, che (insieme alle prostaglandine) provoca le contrazioni. Dalle ovaie Ossitocina Dal feto e dall’ipofisi Stimolano i recettori uterini per l’ossitocina Stimola le contrazioni dell’utero Stimola la placenta a produrre Prostaglandine Fanno aumentare le contrazioni uterine Figura 22.18A Feedback positivo Estrogeni Il travaglio avviene in tre stadi: dilatazione, stadio espulsivo, secondamento. Placenta Cordone Ombelicale Utero Cervice 1 Fase di dilatazione della cervice 2 Fase di espulsione del bambino (parto) Utero Placenta Cordone ombelicale 3 Fase del secondamento: fuoriesce la placenta Figura 22.18B COLLEGAMENTI La tecnologia della fecondazione assistita aumenta la possibilità di procreare Le tecniche di procreazione assistita possono risolvere un certo numero di problemi che causano la sterilità. Figura 22.19A, B
Scaricare