Semeiotica & Metodologia Clinica Aspetti metodologici dell’utilizzazione ed interpretazione dei tests di laboratorio e strumentali Enrico Fiaccadori 09.11.2004 Scopi dei tests medici (esami di laboratorio o strumentali) • • • • Fare una diagnosi Effettuare uno screening Definire una prognosi Monitorare una terapia La diagnosi: un processo cognitivo La diagnosi è un processo cognitivo complesso basato sul ragionamento logico ed il riconoscimento di patterns di malattia Il ragionamento logico che porta alla diagnosi inizia da un problema clinico, che di solito rappresenta l’oggetto della diagnosi differenziale Problema clinico • Reperto anamnestico (sintomi o segni, ad es. dolore toracico o insorgenza di edema agli arti inferiori) • Reperto obiettivo (sintomi o segni, ad dispnea o cianosi) • Reperto strumentale (ad es. opacità polmonare all’Rx torace) • Reperto di laboratorio (ad es. anemia) Se i problemi clinici sono più di uno, va individuato il più urgente e/o quell’insieme di problemi clinici che consentono di individuare una o più ipotesi di lavoro plausibili (working hypothesis o leading hypothesis) sulla base delle diagnosi possibili. Per working hypothesis si intende quindi la diagnosi che al momento fornisce la spiegazione più plausibile dei problemi clinici del paziente L’approccio al paziente va imparato studiandolo prevalentemente per problemi clinici (e non solo per patologie) - Libri di testo basati sull’integrazione tra casi clinici e discussione di strategie diagnostiche - Discussione di casi clinici in Reparto Quando si ragiona in termini di diagnosi differenziale, come si decide da quale ipotesi cominciare? 1) Criterio possibilistico: tutte le ipotesi diagnostiche vengono considerate alla stessa stregua si testano tutte (il paziente viene sottoposto a numerosi esami spesso inutili, a volte pericolosi, ed i costi aumentano) 2) Criterio selettivo: il medico sceglie in base alla probabilità (approccio probabilistico), e/o in base alla eventuale pericolosità di una diagnosi non fatta o non esclusa (approccio prognostico) e/o in base all’eventuale possibilità di risposta al trattamento (approccio pragmatico). Tutti i criteri selettivi sono corretti, e di solito vengono utilizzati contemporaneamente per stabilire la working hypothesis. Il ragionamento diagnostico: due tappe fondamentali • Nella prima vengono enumerate le possibilità diagnostiche a partenza dal problema clinico, o da un insieme di problemi clinici (cluster), che a volte possono configurare una vera e propria sindrome; le relative probabilità sono confrontate se possibile, si individua la (o lle) working hypothesis • Nella seconda tappa vengono incorporate nuove informazioni, allo scopo di modificare la verosimiglianza delle ipotesi diagnostiche, nel senso di eliminare le ipotesi diagnostiche con caratteristiche di minor probabilità e di scegliere quelle più probabili, oppure di confermare in maniera definitiva la working hypothesis I test diagnostici di laboratorio rappresentano un potente mezzo per modificare (aumentandola o riducendola) la verosimiglianza di una ipotesi diagnostica Dal problema clinico alla diagnosi di malattia (1) Partendo da un problema clinico e ragionando in maniera probabilistica sulle possibilità di diagnosi differenziale, il medico cerca di comporre un insieme di reperti (anamnestici, obiettivi, strumentali e di laboratorio) che individuano una o più working hypothesis. Ad es.: - paziente di sesso femminile di 49 anni, fumatrice, riferisce dispnea insorta acutamente + dolore all’emitorace dx, di tipo puntorio, comparso improvvisamente a riposo, da circa 2 ore, che si aggrava con la respirazione profonda + tosse secca + temperatura 37.8° Dal problema clinico alla diagnosi di malattia (2) Cluster di problemi clinici: dispnea acuta associata a febbre e dolore toracico trafittivo in giovane donna Ipotesi diagnostiche possibili (le più probabili): a) embolia polmonare b) pnx spontaneo c) pleurite d) polmonite Working hypothesis: embolia polmonare All’E.O: non reperti patologici Tests diagnostici eseguiti: Emogasanalisi arteriosa: PaO2 50 mmHg, PaCO2 30 mmHg Rx torace: non focolai di addensamento polmonare, non segni di pnx Scintigrafia polmonare di flusso difetti multipli bilaterali vascolarizzazione polmonare -> Diagnosi: embolia polmonare di Dopo l’individuazione della (o delle) working hypothesis avviene la fase di consolidamento del processo diagnostico (conferma o esclusione dell’ipotesi di lavoro), che di solito si basa sui tests diagnostici Sulla base di ciascuna nuova informazione (tests diagnostici) il clinico si muove, spesso in maniera intuitiva ed implicita, da una probabilità iniziale di diagnosi (probabilità pre-test), ad un’altra probabilità di diagnosi (probabilità posttest), in base alla quale confermiamo o escludiamo lipotesi di lavoro) Rispetto alla probabilità pre-test, la probabilità post-test potrà essere notevolmente aumentata ( la diagnosi è confermata) o notevolmente diminuita (la diagnosi è esclusa), a seconda del risultato del test diagnostico (posit o negat). Se conosciamo le proprietà di ciascuna informazione (caratteristiche operative del test diagnostico) possiamo quantificare con esattezza l’entità dell’effetto di un test suI processo diagnostico, e cioè l’impatto del test sulla probabilità iniziale di una determinata diagnosi. In altre parole potremo quantificare con precisione l’utilità di un test, cioè quanto il test ha modificato in un senso o nell’altro il nostro modo di pensare (probablità post-test) su di una possibile diagnosi, rispetto all’idea iniziale che ci eravamo fatti (probabilità post-test) in base alla nostra esperienza o alla letteratura scientifica. Probabilità pre-test Quale è la probabilità di quella diagnosi in una coorte di 100 pazienti sovrapponibili a quello che sto valutando? Prevalenza della malattia Caratteristiche operative del test Il test che voglio eseguire è in grado di aumentare o ridurre la probabilità pre-test della malattia, e di quanto? Performance del test Probabilità post-test paziente di sesso femminile di 49 anni, fumatrice, riferisce dispnea insorta acutamente e dolore all’emitorace dx, di tipo puntorio, comparso improvvisamente a riposo, da circa 2 ore, che si aggrava con la respirazione profonda ed è associato a tosse secca; temperatura 37.8° Working hypothesis: embolia polmonare Qual è la probabilità pre-test (cioè la prevalenza) di embolia polmonare in pazienti sovrapponibili (età, sesso, fattori di rischio, presentazione clinica etc.)? il 28% dei pazienti con dolore toracico di tipo pleuritico ed età superiore a 40 anni ha embolia polmonare (Hull RD et a., Pulmonary embolism in outpatients with pleuritic chest pain. Arch Int Med 1988; 148:838-844) Il 65% dei pazienti ha una polmonite Eseguendo una scintigrafia polmonare la probabilità di embolia polmonare, se l’esame è positivo, passa dal 28% all’82% la diagnosi è confermata e la paziente va trattata. Eseguendo una angiografia polmonare la probabilità passa dall 28% al 99% Entrambi i test hanno una buona performance e sono utili: scelgo di fare il meno invasivo ed il meno pericoloso per la paziente (indipendentemente dal fatto che le probabilità che la mia diagnosi possa essere giusta siano l’82% o il 99% il trattamento anticoagulante va cominciato) Come faccio a stabilire la probabilità pre-test di una malattia (o prevalenza)? Come faccio a stabilire la probabilità post-test di una malattia ? Come faccio a stabilire la probabilità pre-test di una malattia (o prevalenza)? • La probabilità pre-test è data dal numero di individui con la malattia (diagnosi) sul totale della popolazione a rischio • Il valore viene ottenuto dagli studi in letteratura (Riviste scientifiche) o da libri di testo Come si esprime una probabilità? Due modi equivalenti • Probabilità • Possibilità (Odds) La possibilità (casualità o odds) che si verifichi un evento è data dal numero di volte che accade (a) diviso per il numero di volte che non accade (b), cioè a/b. Al contrario, la probabilità che si verifichi un evento è data dal numero di volte che è accaduto, diviso per il numero di volte che sarebbe potuto accadere, cioè (a/a+b). I valori di probabilità così calcolati sono sempre compresi tra 0 e 1 (o tra 0 e 100% se espressi in percentuale). Il rapporto tra due casualità (odds ratio) è il rapporto tra la possibilità che si verifichi l'evento in un gruppo, diviso per la possibilità che si verifichi lo stesso evento in un altro gruppo. Per esempio, nel caso si debbano valutare gli effetti sulla popolazione di un certo tipo di esposizione, l'odds ratio sarà il risultato del rapporto tra: numero di malati (a) diviso numero di sani (b) nel gruppo esposto, e numero di malati (c) diviso per il numero di sani i (d) nel gruppo non esposto. Ad es: 90 individui su 100 in una coorte di pazienti hanno l’embolia polmonare • La probabilità è del 90% (o 0.9) • L’odds è 9:1 (90:10), cioè 9 Ad es: 50 individui su 100 in una coorte di pazienti hanno l’embolia polmonare • La probabilità è del 50% (o 0.5) • L’odds è 1:1 (50:50), cioè 1 Ad es: 10 individui su 100 in una coorte di pazienti hanno l’embolia polmonare • La probabilità è del 10% (o 0.1) • L’odds è 1:9 (10:90), cioè 1.11 Come calcolo gli odds dalle probabilità? Probabilità 90% = odds 90:10 o 9:1 = 9 Come calcolo la probabilità dagli odds? Odds 9 = 9/(9+1) = 0.9 o 90% Come faccio a stabilire la probabilità post-test di una malattia ? Due modi: - A partire da sensibilità e specificità - A partire dai rapporti di probabilità (oddslikelihood method) Con entrambi i sistemi io valuto le caratteristiche operative del test Probabilità pre-test Quale è la probabilità di quella diagnosi in una coorte di 100 pazienti sovrapponibili a quello che sto valutando? Prevalenza della malattia Caratteristiche operative del test Il test che voglio eseguire è in grado di aumentare o ridurre la probabilità pre-test della malattia, e di quanto? Performance del test Probabilità post-test Come valuto la performance di un test diagnostico? Definizione delle caratteristiche operative intrinseche del test - Sensibilità del test - Specificità del test La sensibilità e la specificità del test vengono calcolate usando i risultati del test effettuato su pazienti precedentemente classificati come sani o malati mediante un gold standard (un esame o una procedura di riferimento che dia una diagnosi di certezza nei malati e sia sempre negativo nei soggetti sani) Sensibilità e specificità Ogni test di laboratorio o strumentale ha delle caratteristiche intrinseche che riflettono i risultati attesi nei soggetti con la malattia in questione ed in quelli senza di essa (individui sani) Tali caratteristiche rispondono fondamentalmente a due quesiti: 1) Quale percentuale di pazienti con la malattia hanno il test patologico (positivo)? 2) Quale percentuale di soggetti sani hanno il test normale (negativo)? La risposta al primo quesito definisce la sensibilità del test, la risposta al secondo definisce la specificità. Tali proprietà del test di solito valutate per mezzo di una tabella binaria, la tabella “2 x 2” Uso della tabella 2 x 2 per determinare sensibilità e specificità di un test Risultato del test Malattia presente* Malattia assente* Positivo Vero positivo a Falso positivo b Negativo Falso negativo c Vero negativo d Sensibilità = a/a+c Specificità = d/b+d *In rapporto ad un gold standard, Il gold standard • E’ un esame di solito di livello superiore (dovrebbe avere sensibilità e specificità del 100%), positivo solo nei malati, negativo solo nei soggetti sani • Di solito è un esame invasivo, un esame autoptico o un follow-up molto lungo La sensibilità di un test è la possibilità che un soggetto malato abbia il test positivo. Viene determinata identificando la proporzione di soggetti con la malattia nei quali il test sia positivo (a/a+c). La sensibilità si calcola sui malati La specificità di un test è la possibilità che un soggetto sano abbia il test negativo. Viene determinata identificando la proporzione di soggetti sani nei quali il test sia negativo (cioè d/b+d). La specificità si calcola sui sani I falsi negativi sono dati da 1 – sensibilità, i falsi positivi da 1 – specificità. malati sani Molto positivo Altri risultati Sensibility (True positive rate) = 102/251 = 41% Specificity (True negative rate) = 616/630 = 98% False negative rate = 149/251 = 59% = 1 – sensibility False positive rate = 14/630 = 2% = 1 - specificity Per stabilire le caratteristiche operative di un test la tabella 2 x 2 viene analizzata in senso verticale, cioè si parte dalla malattia, la presenza o assenza della quale è stata in precedenza definita in rapporto al gold standard. Tuttavia la conoscenza delle caratteristiche operative del test di per sé non è sufficiente a consentire una accurata interpretazione di esso quando applicato al paziente. Infatti, la conoscenza di sensibilità e specificità ci dicono solamente quale proporzione di pazienti con o senza la malattia ha il test positivo o negativo, rispettivamente. Poiché il compito del medico è quello di stabilire con ragionevole certezza la presenza o l’assenza della malattia, la questione clinica rilevante sarà: quale è la probabilità che la malattia sia presente se il test è positivo o che sia assente se il test è negativo? Nella pratica clinica di tutti i giorni, la tabella 2 x 2 viene utilizzata quindi in senso orizzontale, in quanto lo stato di malattia del paziente sottoposto al test non è noto, mentre invece conosciamo il risultato del test. Si parte quindi dal risultato del test, e quello che si vuole conoscere è di quanto la positività del test aumenta la probabilità pretest di malattia, e di quanto la negatività del test riduce la probabilità pre-test di malattia, cioè in definitiva quali sono le le probabilità post-test di un esame positivo o negativo Use of the 2 by 2 table to determine post-test probabilities given positive and negative results Test result Disease present Disease absent Positive True-positive a False-positive b Post-test probability of disease given a positive result = a/a+b) Negative False-negative c True-negative d Post-test probability of disease given a negative result = c/c+d) Sensitivity = a/a+c Specificity = d/b+d Le probabilità post-test di malattia di untest positivo sono indicate anche come potere predittivo di un test positivo (PPV o postive predictive value) Le probabilità post-test di malattia di un test negativo sono indicate anche come potere predittivo di un test negativo (negative positive value o NPV) Probability that chest pain is caused by coronary heart disease (CHD) according to the results of an exercise tolerance test (ETT) when the pretest estimate of disease probability is 50% ETT result CHD present n = 500 CHD absent n = 500 Positive True-positive n = 430 False-positive n = 115 Post-test probability of disease given a positive result = 430/545 = 79% Negative False-negative n = 70 True-negative n = 385 Post-test probability of disease given a negative result = 70/455 = 15% Sensitivity = a/a+c = 430/500 (86%) Specificity = d/b+d = 385/500 (77%) Un problema importante della probabilità post-test come indice di utilità di un esame è che dipende in maniera significativa dalla prevalenza della malattia nella popolazione in oggetto aumenta all’aumentare della prelenza, indipendentemente dalla sensibilità e specificità del test Probability that chest pain is caused by coronary heart disease (CHD) according to the results of an exercise tolerance test (ETT) when the pretest estimate of disease probability is 90% ETT result CHD present n = 900 CHD absent n = 100 Positive True-positive n = 774 False-positive n = 23 Post-test probability of disease given a positive result = 774/797 = 97% Negative False-negative n = 126 True-negative n = 77 Post-test probability of disease given a negative result = 126/203 = 62% Sensitivity = a/a+c = 774/900 (86%) Specificity = d/b+d = 77/100 (77%) Probability that chest pain is caused by coronary heart disease (CHD) according to the results of an exercise tolerance test (ETT) when the pretest estimate of disease probability is 10% ETT result CHD present n = 100 CHD absent n = 900 Positive True-positive n = 86 False-positive n = 207 Post-test probability of disease given a positive result = 86/293 = 29% Negative False-negative n = 14 True-negative n = 693 Post-test probability of disease given a negative result = 14/707 = 2% Sensitivity = a/a+c = 86/100 (86%) Specificity = d/b+d = 693/900 (77%) Un altro metodo per valutare l’utilità di un test è quello basato sul concetto di likelihood ratio (invece di sensibilità e specificità) Un likelihood ratio (LR) è un rapporto tra probablità che indica di quante volte un test è in grado di aumentare un odds di malattia se positivo (LR+), o di quante volte un test è in grado di ridurre un odds di malattia se negativo (LR-) il prodotto tra odds pretest ed LR darà un odds post-test A differenza delle probabilità posttest i valori di LR sono indipendenti dalla prevalenza della malattia Le probabilità post-test possono comunque essere poi ricalcolate dai valori di odds post-test Odds An odds expression compares the likelihood that a particular outcome (for example a disease being present) will occur to the likelihood that it will not occur Probabilities can be transformed in odds A 75% probability corresponds to a 3:1 odds (75%:25%) Odds can be transformed in probabilities A 3:1 odds corresponds to a 75% probability i.e. 3/(1+3) malati sani Molto positivo Altri risultati 102/51 14/630 = 0.406 = 0.022 LR+ = 0.406/0.022 = 18.3 (sensibilità/(1-specificità) Example Pre-test probability of a X disease 60% Sensitivity 90% Specificity 91% a) Calculate pre-test odds from pre-test probability pre-test odds = 60:40 = 1.5 b) Obtain from the literature or calculate LR for positive test LR+ 0.90/0.09 = 10 c) Multiply pre-test odds for LR to obtain post-test odds post-test odds = 10x1.5 = 15 d) Transform post-test odds to post-test probabilities post-test probability = 15/(15+1) = 94% The utilization of the test (in the case of a positive test) has increased the pre-test probability of the X disease form 60% to 94% Dove si trovano le probabilità pre-test e gli LR? Probabilità pre-test - Studi osservazionali - Gruppi placebo di RCT LR+ ed LR- Riviste scientifiche (Articoli) - Libri di testo Pubmed http://www.ncbi.nlm.nih.gov/entrez/query.fcgi oppure Entrare nel sito (gratuito) attraverso il sito web della Biblioteca Centrale Facoltà di Medicina Parma Libri di testo di Evidence-Based Medicine (EBM) (medicina basata sulle prove di efficacia) Straus SE et al., Evidence-based Acute Medicine. Churchil-Livingstone, 2002 Guyatt GG, Rennie D Users’ guide to the medical literature. American Medical Association 2002 (www.ama-assn.org) Appendicite acuta Prevalenza nella popolazione in esame 20% Dolore addominale nel quadrante inferiore dx: LR+ 2.2 TAC spirale addome con mezzo di contrasto per os LR+ 26 Prevalenza 20% Pre-test odds 20:80, cioè 1:4, cioè 0.25 Post-test odds dopo esame obiettivo = 0.25 x 2.2 = 0.55 La probabilità post-test sarà 0.55/(1+0.55) = 35.4% Post-test odds dopo esame obiettivo e TAC spirale = 0.25 x 2.2 x 26 = 14.3 La probabilità post-test sarà 14.3/(1+14.3) = 93.4% Il valore di LR ratio mi può già dare una idea dell’utilità di un test anche senza calcolare le probabilità posttest, e senza conoscere la prevalenza di un problema clinico Utilità di un test in base al valore di LR ratio che lo caratterizza Utilità LR+ LR- Eccellente* 10 0.1 Buono 6 0.2 Discreto 2 0.5 Inutile 1 1 * Variazioni importanti e conclusive dalla probabilità pre-test a quella post-test
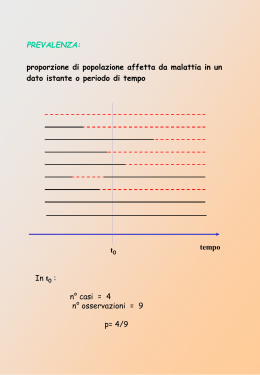
Scaricare