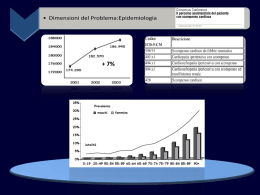
PROGETTO DI MODERNIZZAZIONE NOA CASA DELLA SALUTE PORTOMAGGIORE E OSTELLATO Pia Venturoli - Mauro Pancaldi Azienda USL Ferrara PDA PUNTO DI ACCOGLIENZA PAC/PAF PERCORSI ASSISTENZIALI COMPLESSI PERCORSI ASSISTENZIALI FACILITATI • • • • • • PERCORSO ORL PERCORSO DERMATOLOGICO PERCORSO GLAUCOMA PERCORSO PER DIABETE PERCORSO CARDIOLOGICO … INTEGRAZIONE FRA PDA E AMBULATORIO SCOMPENSO Infermiere Care manager GESTIONE PDA GESTIONE PAZIENTE SCOMPENSO CARDIACO AMBULATORIO A GESTIONE INTEGRATA PER LO SCOMPENSO CARDIACO CRONICO Flow chart scompenso ARRUOLAMENTO PAZIENTI VALUTAZIONE MULTIPROFESSIONALE PIANIFICAZIONE OBIETTIVI CLINICO ASSISTENZIALI CONDIVISIONE REFERTI E OBIETTIVI FOLLOW UP TELEFONICI E AMBULATORIALI CLASSIFICAZIONE NYHA 1 2 3 4 Classe I: Nessuna limitazione: l’attività fisica abituale non provoca astenia, dispnea ne’ palpitazioni. Classe II: Lieve limitazione dell’attività fisica: benessere a riposo, ma l’attività fisica abituale provoca affaticamento, dispnea, palpitazioni o angina. Classe III: Grave limitazione dell’attività fisica: benessere a riposo, ma attività fisiche di entità inferiore a quelle abituali provocano sintomi. Classe IV: Incapacità a svolgere qualsiasi attività senza disturbi: sintomi di SC sono presenti anche a riposo, con aumento dei disturbi ad ogni minima attività. Guidelines for the Evaluation and Management of Chronic Heart Failure in the Adult Stadio A Rischio elevato di scompenso senza sintomi di scompenso o cardiopatie strutturali Ad esempio, pazienti con: ipertensione / aterosclerosi / diabete / obesità / sindromi metaboliche oppure Pazienti che utilizzano cardiotossine o con storia familiare di cardiomiopatie MMG: Identificazione dei pazienti con fattori di rischio o situazioni cliniche particolari (e.g. screening ipertesi, dislipidemici, obesi, sedentari) Controllo non farmacologico dei fattori di rischio (e.g. promozione attività fisica, controllo ponderale, consumo alcol) Impostazione e titolazione della terapia farmacologica personalizzata per il singolo paziente Follow up clinico e strumentale Infermieri: Educazione sanitaria di gruppo per il paziente e i suoi familiari, in particolare orientata alla promozione di corretti stili di vita, alimentazione ed all’aderenza della prescrizione terapeutica farmacologia e non farmacologica. Specialista: Consulenza per i pazienti con problematiche non adeguatamente controllate dagli interventi di primo livello RACCOMANDAZIONI Consulenza per screening ecocardiografico in particolari categorie di pazienti. In particolare in caso di: - assunzione prolungata di farmaci cardiotossici ad ogni ciclo di chemioterapia - familiarità per cardiomiopatia ogni 3-5 anni - ipertensione e/o diabete e/o insufficienza renale cronica con segni di danno d’organo cardiaco (es. soffi o ECG alterato) o extracardiaco (e.g. arteriopatia) secondo giudizio medico specialistico Stadio B Cardiopatia strutturale senza segni o sintomi di scompenso Ad esempio, pazienti con: pregresso IMA / rimodellamento VSX da qualsiasi causa inclusa ipertrofia del ventricolo sinistro e bassa frazione di eiezione / patologia valvolare asintomatica / cardiomiopatie MMG: Identificazione dei pazienti nello stadio B Impostazione e adeguamento della terapia farmacologica in base alle esigenze terapeutiche del singolo paziente Follow up clinico e strumentale personalizzato in base alle caratteristiche cliniche del singolo paziente, in accordo con lo specialista Trasmissione dei nominativi presso l’archivio informatizzato Specialisti: Conferma diagnostica/terapeutica della cardiopatia strutturale e impostazione del follow up clinico e strumentale, in accordo con il MMG Consulenza per problematiche non adeguatamente controllate dagli interventi di primo livello Indicazione al ricovero per screening delle cause del danno miocardio valutazione di eventuali indicazioni a strategie non farmacologiche (rivascolarizzazione miocardica, correzione valvulopatie, impianto di device) Infermieri: Educazione terapeutica e counseling di gruppo del paziente e dei suoi familiari, in particolare educazione all’aderenza del paziente alla prescrizione terapeutica farmacologica e allo stile di vita e alla corretta alimentazione Educazione del paziente all’autocontrollo dei parametri di pressione arteriosa, frequenza cardiaca, peso corporeo) Valutazione periodica dei parametri clinico-assistenziali (es. pressione arteriosa, frequenza cardiaca e peso corporeo) Segnalazione al MMG dei pazienti con problematiche rilevanti e collaborazione per la gestione diagnostico-terapeutica Apertura ed aggiornamento della cartella clinica integrata Raccomandazioni: Nei pazienti con ridotta frazione di eiezione, la terapia farmacologia deve prevedere la titolazione del betabloccanti e dell’ACEinibitore (o ARB) se non controindicati Nei pazienti con recente infarto miocardico e/o malattia valvolare di rilievo emodinamico eseguire periodicamente: - Visita di controllo MMG, (almeno 2 volte anno) - Screening ecocardiografico per la disfunzione ventricolare asintomatica (almeno ogni 2 anni) Stadio C Cardiopatia strutturale con precedenti o attuali sintomi di scompenso Per esempio, pazienti con: cardiopatia strutturale conosciuta e dispnea/spossatezza, ridotta tolleranza allo sforzo esercizi fisici MMG: Valutazione clinico-anamnestica e richiesta di esami strumentali/laboratoristici di I livello in presenza di segni e sintomi di scompenso cardiaco Richiesta di consulenza specialistica per conferma diagnostica, identificazione etiologica, stratificazione prognostica, impostazione terapeutica Richiesta di ricovero ospedaliero quando indicato Attivazione del percorso di gestione integrata e trasmissione dei nominativi dei pazienti presso l’archivio informatizzato Impostazione e/o adeguamento della terapia farmacologica in base alle esigenze terapeutiche del singolo paziente Follow-up clinico e strumentale personalizzato in collaborazione con lo specialista Diagnosi precoce dell’aggravamento delle condizioni di scompenso cardiaco con individuazione dei fattori precipitanti Specialisti: Valutazione clinico-anamnestica, strumentale (ecocardiografia) e laboratoristica per conferma/esclusione della diagnosi di scompenso Identificazione dell’eziologia, dei fattori favorenti/precipitanti e stratificazione prognostica Impostazione personalizzata e/o adeguamento della terapia farmacologica in base alle esigenze terapeutiche del singolo paziente Follow-up clinico e strumentale personalizzato in collaborazione con MMG Programmazione di procedure terapeutiche non farmacologiche (CRT-P, CRT-D) Intervento in caso di peggioramento clinico senza pronta risposta alla terapia o per comparsa di complicanze Infermieri: Educazione sanitaria individuale del paziente e dei suoi familiari, in particolare verifica dell’aderenza e persistenza del paziente alla prescrizione terapeutica farmacologica e allo stile di vita e alla corretta alimentazione Valutazione periodica dei parametri (ad esempio, pressione arteriosa, frequenza cardiaca e peso corporeo) Monitoraggio del paziente tramite: Contatto telefonico periodico (da semestrale a settimanale) per informazioni sull’assunzione dei farmaci, sulla sintomatologia soggettiva del paziente, sulla capacità di svolgere le attività quotidiane, modificazioni della qualità del riposo notturno, modificazioni del peso corporeo, comparsa di malattie intercorrenti Controllo ambulatoriale (da semestrale a mensile) o domiciliare periodico (da mensile a settimanale) per il rilievo dei parametri completati dal giudizio dello specialista/MMG sulle condizioni del paziente Punto di riferimento per il paziente a fronte del peggioramento del paziente o del mancato rispetto dei parametri Stadio D Scompenso refrattario con necessità di interventi specialistici Pazienti con: Evidenti sintomi anche in fase di riposo nonostante terapia medica massima (es. pazienti con frequenti ricoveri o che non possono essere dimessi senza interventi specialistici) MMG: Richiesta di ricovero ospedaliero quando indicato Adeguamento della terapia farmacologica in base alle esigenze terapeutiche del singolo paziente Follow-up clinico e strumentale in base alle caratteristiche cliniche del singolo paziente, in accordo con lo specialista Diagnosi precoce dell’aggravamento delle condizioni di scompenso cardiaco con individuazione dei fattori precipitanti Valutazione e controllo delle comorbidità Attivazione del servizio di assistenza domiciliare integrata ed accessi al domicilio del paziente Specialisti: Richiesta di ricovero ospedaliero quando indicato Riconoscimento dell’aggravamento delle condizioni di scompenso cardiaco con individuazione dei fattori precipitanti Adeguamento della terapia farmacologica in base alle esigenze terapeutiche del singolo paziente Follow-up clinico e strumentale in base alle caratteristiche cliniche del singolo paziente, in accordo con MMG Intervento in caso di peggioramento clinico senza pronta risposta alla terapia o per comparsa di complicanze Indicazione alla CRT/ICD Indicazione alla ultrafiltrazione Infermieri: Educazione sanitaria individuale del paziente e dei suoi familiari, in particolare verifica dell’aderenza e persistenza del paziente alla prescrizione terapeutica farmacologica e allo stile di vita e alla corretta alimentazione Valutazione periodica dei parametri (ad esempio, pressione arteriosa, frequenza cardiaca e peso corporeo) Contatto telefonico periodico (da semestrale a settimanale) per informazioni sull’assunzione dei farmaci, sulla sintomatologia soggettiva del paziente, sulla capacità di svolgere le attività quotidiane, modificazioni della qualità del riposo notturno, modificazioni del peso corporeo, comparsa di malattie intercorrenti Controllo ambulatoriale (da semestrale a mensile) o domiciliare periodico (da mensile a settimanale) per il rilievo dei parametri completati dal giudizio dello specialista/MMG sulle condizioni del paziente Interventi infermieristici sui sintomi correlati sulla base del piano assistenziale personalizzato Cartella cartacea PAZIENTI CHE HANNO EFFETTUATO IL PRIMO ACCERTAMENTO MEDICO - INFERMIERISTICO 140 PAZIENTI PERIODO: 24.02.2011 – 24.02.2012 (12 MESI) FOLLOW UP 186 FOLLOW UP TELEFONICI SVOLTI 90 PAZIENTI PAZIENTI A CUI E’ STATO EFFETTUATO UN ACCERTAMENTO (COUNSELLING) AMBULATORIALE INFERMIERISTICO 80 PAZIENTI ASPETTI AFFRONTATI NEI COUNSELLING AMBULATORIALI 80 PAZIENTI COUNSELLING COUNSELLING PER ASPETTI DIETETICI 67 COUNSELLING PER RILIEVO PARAMETRI VITALI 34 COUNSELLING PER FUMO 8 COUNSELLING PER SVOLGERE ATTIVITA' FISICA 66 COUNSELLING PER AUTOCONTROLLO PESO 44 COUNSELLING PER CORRETTI STILI DI VITA DELLA PATOLOGIA CARDIACA 16 COUNSELLING PER CORRETTA AUTOGESTIONE DELLA PATOLOGIA CARDIACA 5 INVIO ACCERTAMENTO INF.CO IN MODALITÀ “SOLE” 108 SCHEDE INFERMIERISTICHE INVIATE Scheda Accertamento Infermieristico informatizzata Invio on line al MMg di ogni paziente attraverso la rete “SOLE” ASPETTI MIGLIORATI A SEGUITO DEI FOLLOW UP E COUNSELLING AMBULATORIALI 25 Pazienti hanno appreso l'autorilievo dei parametri vitali e controllano con regolarità i propri valori. 6 Pazienti hanno migliorato gli aspetti dietetici suggeriti. 2 pazienti hanno diminuito notevolmente il consumo di sigarette. 2 Pazienti hanno ridotto notevolmente il consumo di alcol. 22 Pazienti svolgono una maggior attività fisica. 17 Pazienti controllano il proprio peso corsporeo con regolarità. 3 Pazienti hanno migliorato l'aderenza alla terapia prescritta. 3 Pazienti hanno ridotto gli edemi declivi. RICOVERI OSPEDALIERI DEI PAZIENTI PRESI IN CARICO PER DRG SCOMPENSO CORRELATI 2010 PRIMO SEMESTRE 2011 POST ARRUOLAMENTO PAZIENTI CHE HANNO AVUTO 1 RICOVERO 17 14 4 PAZIENTI CHE HANNO AVUTO 2 RICOVERI 11 2 0 PAZIENTI CHE HANNO AVUTO 3 RICOVERI 1 2 0 PAZIENTI CHE HANNO AVUTO OLTRE 3 RICOVERI 1 0 0 30 18 4 TOTALE ACCESSI IN PS DEI PAZIENTI PRESI IN CARICO PER PROBLEMATICHE CARDIACHE 2010 2011 POST ARRUOLAMENTO PAZIENTI CHE HANNO AVUTO 1 ACCESSO IN PS 26 21 12 PAZIENTI CHE HANNO AVUTO 2 ACCESSI IN PS 4 6 2 PAZIENTI CHE HANNO AVUTO 3 ACCESSI IN PS 1 4 1 PAZIENTI CHE HANNO AVUTO OLTRE 3 ACCESSI IN PS 2 1 0 TOTALE 33 32 15 IMPLEMENTAZIONI FUTURE… INTEGRAZIONE MULTIPROFESSIONALE IMPLEMENTAZIONI FUTURE… SUPPORTO CON ALTRI PERCORSI DIETISTA CENTRO STUDI BIOMEDICI APPLICATI ALLO SPORT IMPLEMENTAZIONI FUTURE… ULTERIORI COUNSELLING CON GRUPPI DI PAZIENTI IMPLEMENTAZIONI FUTURE… POOL INFERMIERISTICO CON FORMAZIONE SPECIFICA IMPLEMENTAZIONI FUTURE… PERCORSI FORMATIVI PER FAVORIRE L’INTEGRAZIONE FRA I DIVERSI PROFESSIONISTI COINVOLTI E LA VALORIZZAZIONE DELLA PROFESSIONE INFERMIERISTICA Alcune esperienze “significative” Mauro Pancaldi
Scaricare