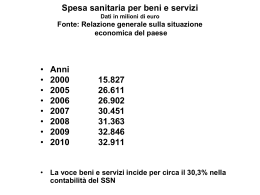
ORGANIZZAZIONE E LEGISLAZIONE SANITARIA La Nascita della Sanità Pubblica In occasione della peste del 1348 a Venezia e Firenze nascono I primi “Uffici di Sanità” Le Prime “Magistrature permanenti” di Sanità Nascono a Milano (prima metà del ‘400), Venezia (1486) e Firenze (1527) La Nascita dei Sistemi Sanitari Nel ‘700 nascono le prime forme di mutualismo sanitario Nel 1793 Viene introdotta in Gran Bretagna la prima regolamentazione del mutuo soccorso (in Italia 1886) In Germania nel 1883 nasce la prima assicurazione pubblica obbligatoria (in Gran Bretagna nel 1911) Si passa dalla tutela della capacità lavorativa a quella sociale Legge 22 dicembre 1888 Testo Unico delle leggi sanitarie del 1907 e del 1934 Nei tre provvedimenti legislativi si attribuiva allo Stato la tutela della sanità pubblica, se ne stabiliva l’ordinamento dei servizi e venivano dettate norme sull’esercizio delle professioni sanitarie, sull’igiene del suolo e dell’abitato, sulla tutela igienica dell’alimentazione, dell’acqua potabile e degli oggetti di uso personale, sulla lotta contro le malattie infettive e sociali e sulla polizia mortuaria. Veniva istituita, presso il Ministero dell’Interno, una Direzione Generale per la Sanità Pubblica; in ogni Provincia, presso le Prefetture, venivano costituiti gli Uffici Sanitari Provinciali, dipendenti dal Prefetto. In ogni Comune, la massima autorità sanitaria era il Sindaco, coadiuvato dall’Assessore alla sanità e dall’Ufficiale Sanitario, che fungeva da consulente del Sindaco. Gli enti mutualistici A partire dagli anni 20, sorsero numerosi gli istituti mutuoprevidenziali (INAM,ENPAS,ENPDEP etc.) ai quali aderirono la gran parte dei cittadini italiani. Le istituzioni mutualistiche garantivano in genere sia l’assistenza sanitaria generica e specialistica, sia quella ospedaliera. Con l’incremento del numero degli iscritti, legato all’estensione dell’assicurazione obbligatoria di malattia a molte categorie professionali, gli enti mutualistici cominciarono a presentare difficoltà soprattutto di carattere economico. Legge 296/1958 Con questa legge, l’organizzazione sanitaria viene resa completamente autonoma con la costituzione del Ministero della Sanità. La legge del 1958 costituiva in ogni provincia gli Uffici del Medico Provinciale e del Veterinario Provinciale, ancora coordinati dal Prefetto, ma alle dirette dipendenze del Ministero della Sanità. L’Ufficiale sanitario del Comune, anche se ancora dipendente amministrativamente dal Sindaco, diviene l’organo più periferico dell’organizzazione sanitaria; ha compiti numerosi e dipende, in materia di sanità pubblica, direttamente dal Medico Provinciale. L’assistenza sanitaria veniva erogata a quasi tutta la popolazione italiana attraverso enti assicurativi di malattia che, oltre che con propri funzionari, vi provvedevano tramite convenzioni con medici condotti e liberi professionisti. Gli istituti mutualistici erano enti autarchici, non territoriali, con personalità giuridica e con gestione autonoma e casse organizzate su base provinciale e riunite in Federazioni nazionali. Gli ospedali costituivano il più alto livello di attività assistenziale di tipo diagnostico – terapeutico; essi potevano anche dipendere da Enti locali (Comuni e Province) e da enti mutualistici, assicurativi e previdenziali ma, nella stragrande maggioranza dei casi, facevano capo ad enti di assistenza e beneficenza che, pur nel rispetto delle leggi dello Stato, avevano propri statuti e propri Consigli di Amministrazione. Legge 132/68 : “Legge Mariotti” Nel 1968, con la cosiddetta “riforma ospedaliera”, inizia un processo di profonda trasformazione negli ordinamenti ospedalieri, che si può riassumere in: - affermazione del diritto alla tutela della salute ai sensi dell’art. 32 Cost. e del superamento del criterio caritativo-assistenziale; - costituzione degli enti ospedalieri, con definitivo abbandono del concetto storico di enti di assistenza e beneficenza; - scelta elettiva (diretta o indiretta) dei componenti dei consigli di amministrazione; - affidamento alle Regioni della direzione effettiva di tutta l’attività ospedaliera grazie al decentramento dei compiti e delle funzioni in materia di assistenza ospedaliera; - inserimento dell’attività ospedaliera nel quadro della programmazione sanitaria, al fine di eliminare squilibri, dispendi inutili e disfunzioni dei presidi sanitari, ospedalieri e territoriali. Ruolo delle Regioni Con l’istituzione delle Regioni, vengono progressivamente trasferite a queste le funzioni di prevenzione cura e riabilitazione delle malattie, la protezione sanitaria materno infantile, le medicina scolastica, la tutela della salute nei luoghi di lavoro, e nelle attività sportive, l’assistenza psichiatrica, l’assistenza ospedaliera, l’assistenza veterinaria, nonché le funzioni connesse al personale sanitario e alle farmacie. Gli Ufficiali Sanitari e i Medici Provinciali cessano di essere organi periferici del Ministero della Sanità per diventare funzionari delle Regioni. La condizione della organizzazione sanitaria prima della riforma del ‘78 Il sistema mutualistico recava essenzialmente due ordini di problemi: 1. la pluralità di enti mutualistici e previdenziali come erogatori diretti e indiretti di assistenza, con rilevanti differenze di ordinamenti e di prestazioni; 2. la mancanza di una programmazione sanitaria sul territorio nazionale, con conseguenti squilibri nelle strutture e nelle possibilità operative. Tutto ciò contribuì a favorire tra le parti politiche la volontà di una riforma più globale del sistema sanitario attraverso l’introduzione di un S.S.N., analogamente a quanto avvenuto nel Regno Unito. Per queste ragioni, nel 1977 gli enti mutualistici quali gestori di attività sanitarie vennero messi in liquidazione, mentre la rifor- ma complessiva della sanità italiana è avvenuta con l’istituzione del Servizio Sanitario Nazionale. Legge 23/12/1978 n. 833 Considerazioni di carattere storico – politico L’istituzione del SSN ha rappresentato l’atto conclusivo di un lungo dibattito culturale e politico, che non solo ha recepito motivi tecnici, ma ha anche accolto principi politici, sociali ed economici che ispirano le finalità e gli obiettivi del SSN. La riforma sanitaria del 1978 è stata approvata a larga maggioranza parlamentare dopo un lunghissimo iter legislativo svoltosi in un decennio molto difficile per il nostro Paese (contestazione studentesca, crisi petrolifera, delitto Moro). Alcuni storici e politologi ritengono che la riforma sanitaria del 1978 rappresenti prodotto emblematico dei governi di solidarietà nazionale e del consociativismo politico che andava diffondendosi in quegli anni. Legge 23/12/1978 n. 833 Istituzione del Servizio Sanitario Nazionale Legge 23/12/1978 n. 833 Lo Stato incamera 1.207 Enti Ospedalieri per un patrimonio immobiliare di 25.000 miliardi di allora Lo Stato incassa 2.000 miliardi dei disciolti Enti Mutualistici Valore globale dell’operazione 27.000 miliardi di lire, pari a circa 280 miliardi euro attuali Create 675 USL (di cui 100 senza ospedali) L. 833/1978 – Servizi del SSN Assistenza medica di base Assistenza ospedaliera Assistenza specialistica Assistenza farmaceutica L. 833/1978 – Innovazioni tecniche Unificazione di enti diversi che assicuravano prevenzione, Assistenza e riabilitazione Priorità (almeno teorica) prevenzione Potenziamento dei servizi assistenziali di primo livello (nasce il Distretto) L. 833/1978 – Innovazioni politiche Principio di uguaglianza Decentramento dei poteri decisionali al livello regionale e locale (USL; Sindaci) Gestione affidata ad organismo elettivo con rappresentanza delle minoranze (Comitato di Gestione, che coinvolgono circa 15.000 persone) L. 833/1978 – Innovazioni economiche Programmazione come strumento di controllo dell’impiego delle risorse Recupero dell’efficienza Rete di controlli economico - finanziari L. 833/1978 – Innovazioni istituzionali Livello nazionale (organi di indirizzo, organi ausiliari tecnico-scientifici) Livello regionale (organizzazione e controllo) Livello locale (USL come espressione dei Comuni, delle Associazioni di Comuni e delle Comunità Montane e i Distretti sanitari di base) Dalla Legge 833/78 al D.Lgs. 502/1992 Le difficoltà economiche e organizzative , la mancanza di una cultura di programmazione sufficientemente diffusa a vari livelli hanno inficiato l’attuazione della riforma del 1978. Altri aspetti negativi sono costituiti da: - eccessiva attenzione all’assistenza ospedaliera, a detrimento della prevenzione; - costi eccessivi; - gestione politica delle UU.SS.LL. – cattiva amministrazione. L. 833/78 Principio della programmazione nazionale delle attività sanitarie • Stato: compete la programmazione nazionale e il finanziamento; • Regioni: competono la programmazione regionale, l’istituzione delle USL e l’attuazione del SSN; • Enti locali: funzioni di gestione a livello locale Decreto legislativo 30/12/1992 n. 502 Riordino della disciplina in materia sanitaria, a norma dell’articolo 1 della L 23/10/1992, n.421 D.Lgs. 502/1992 – Innovazioni economiche Aziende (ASL) con personalità giuridica pubblica Riduzione del numero Finanziamento a quota capitaria e prestazioni a tariffa Direttore generale Direttore sanitario e amministrativo nominati dal DG Dirigenza sanitaria su due livelli Sistema di accreditamento Obbligo delle aziende di rendere pubblici i risultati di gestione Dipartimenti di prevenzione D.Lgs. 502/1992 – Innovazioni Committenti Produttori Regione Aziende Ospedaliere Aziende Sanitarie Servizi a gestione diretta Servizi privati Dalla L 883/1978 al DLgs 502/1992 USL ASL Burocrazia Management Capo Manager Direttive Obiettivi Efficienza Efficacia Utenti Clienti DLgs 229/1999 – Innovazioni Aziende ASL Personalità giuridica e autonomia imprenditoriale; sono organizzate con Atto Aziendale di diritto privato Aziende Ospedaliere Struttura dipartimentale, contabilità economico-patrimoniale e Per centri di costo; dipartimento di emergenza di II livello, almeno 3 alte specialità Direttori Generali Medici dipendenti Contratto esclusivo di diritto privato di 3-5 anni;sono scelti Senza valutazioni comparative; dovranno esibire il titolo Formativo manageriale Ruolo unico (scompaiono il I e II livello dirigenziale) e Qualifiche attribuite in base al merito; esclusività; formazione e aggiornamento obbligatori, nuove regole per il pensionamento Accreditamento Per tutte le strutture pubbliche o private dotate dei requisiti ulteriori di qualificazione Accordi contrattuali Necessari oltre all’accreditamento per poter lavorare per il SSN Tariffe Due sistemi: budget per le funzioni assistenziali definite e a Prestazione per ricoveri acuti e specialistica ambulatoriale DLgs 229/1999 – Innovazioni Livelli di assistenza Determinati contestualmente alla quantificazione delle disponibilità economiche per il settore sanitario Fondi integrativi Forniscono le prestazioni eccedenti i livelli uniformi ed essenziali di assistenza garantita dal SSN; sono istituiti da Soggetti pubblici o privati Rapporti Regioni -Governo Federalismo Medici convenzioanti Distretti Gli atti centrali serviranno da indirizzo uniforme per le scelte che comunque dovranno essere programmate tutte a livello locale;poteri sostitutivi sono previsti in casi definiti in cui le Amministrazioni locali vengano meno a precise norme Un nuovo articolo raccorda la riforma con le leggi sul Federalismo fiscale e il patto di stabilità previsto dalla Finanziaria ‘99 Libera professione stabilità in convenzione; nuovi ambiti Professionali (anche dirigenti di distretto); medici di famiglia, Pediatri, guardia e servizi integrati nel distretto;retribuzione con quota fissa e quote variabili Ruolo centrale nell’organizzazione aziendale; braccio Operativo di prevenzione sul territorio, coordinano e organizzano i servizi Cambiamento dei ruoli Si passa da MINISTERO DELLA SANITA’ (governo delle strutture) a MINISTERO DELLA SALUTE (indirizzo e tutela della salute). Il Ministero della Salute è l’organo centrale del SSN, preposto alla funzione di indirizzo e programmazione in materia sanitaria, alla definizione degli obiettivi da raggiungere per il miglioramento dello stato di salute della popolazione e alla determinazione dei livelli di assistenza da assicurare a tutti i cittadini in condizioni di uniformità sull’intero territorio nazionale. Dia-Net 06 MINISTERO DELLA SALUTE Ha funzioni in materia di: -Programmazione sanitaria, PSN; -Coordina il sistema informativo e verifica i costi delle strutture del SSN; -Vigila sulla conformità delle norme (nazionali o comunitarie); -Ricerca e sperimentazione; -Professioni e attività sanitarie. Dia-Net 06 Organizzazione del Ministero della Salute 1. DIPARTIMENTI 2. Dipartimento della qualità 3. Dipartimento dell’innovazione 4. Dipartimento di prevenzione e comunicazione 5. Dipartimento per la sanità pubblica veterinaria, la nutrizione e la sicurezza degli alimenti 6. Comando Carabinieri per la tutela della salute SERVIZI 1. Organizzazione, Bilancio e Personale; 2. Rapporti internazionali e politiche comunitarie; 3. Vigilanza sugli enti; 4. Ispettivo e unità di crisi; 5. Rapporti con il SSN; 6. Studi e documentazione. Dia-Net 06 Servizio Sanitario Nazionale Istituto Superiore di Sanità Istituto Superiore per la Prevenzione e la Sicurezza del Lavoro (1980) Agenzia per i Servizi Sanitari Regionali (1993) Agenzia Italiana del Farmaco (2004) Istituti di Ricovero e Cura a carattere scientifico (IRCCS) Istituti Zooprofilattici Sperimentali Il PIANO SANITARIO NAZIONALE (PSN) è il principale strumento di pianificazione, è predisposto dal Governo sentite le commissioni parlamentari permanenti competenti IL PSN INDICA: • Le aree prioritarie di intervento anche ai fini del riequilibrio territoriale delle condizioni sanitarie della popolazione; • I livelli uniformi di assistenza sanitaria da individuare con la specificazione delle prestazioni da garantire a tutti i cittadini; • i progetti-obiettivo da realizzare; •le esigenze prioritarie in materia di ricerca sanitaria; • indirizzi relativi alla formazione del personale; • indicatori per la verifica dei livelli di assistenza; • finanziamenti relativi a ciascun anno di validità del piano. PSN 2006 – 2008 Finanziamento: 89.960 m€ Percentuale del PIL: 6.3% (nel 2000 era 5.6%) Quota capitaria (non pesata): 1.500 € PSN 2006 – 2008 Prevenzione: 5% Assistenza ospedaliera: 44% Assistenza distrettuale e territorio: 51% Le Aziende U.S.L. Le U.S.L. si costituiscono in Aziende, la cui attività deve corrispondere a criteri di efficacia, efficienza, ed economicità e rispettare il vincolo di bilancio attraverso l’equilibrio di costi e ricavi. Le aziende USL si caratterizzano per gli obiettivi assistenziali, dall’altro seguono logiche di efficienza, secondo un modello atipico: - mantengono personalità giuridica pubblica; - hanno autonomia imprenditoriale; - l’organizzazione e il funzionamento sono disciplinati da “atto aziendale di diritto privato” IL DISTRETTO Il distretto è una importante articolazione operativa interna della U.S.L. Ha la funzione di garantire accessibilità, continuità e tempestività della risposta assistenziale e di favorire un approccio intersettoriale alla promozione della salute, garantendo in particolare l’integrazione fra assistenza sanitaria e assistenza sociale. Il distretto deve garantire: - assistenza specialistica ambulatoriale; - attività o servizi per la cura delle tossicodipendenze; - attività o servizi consultoriali per la tutela della salute dell’infanzia, della donna e della famiglia; - attività o servizi rivolti a disabili o anziani; - attività o servizi di assistenza domiciliare integrata; - attività o servizi per le patologie da HIV e per le patologie in fase terminale. A questi compiti si aggiungono le articolazioni organizzative del Dipartimento di Salute Mentale e del Dipartimento di Prevenzione, con particolare riferimento ai servizi alla persona. Il distretto rappresenta, pertanto, sia una struttura operativa per la produzione di servizi relativi all’assistenza di base e specialistica ambulatoriale, sia il promotore di progetti per la salute che interessano più strutture operative, incluse quelle dei Comuni che, per la parte di integrazione socio-sanitaria, convergono in tali progetti. L’integrazione socio-sanitaria “Si definiscono prestazioni socio sanitarie tutte le attività atte a soddisfare, mediante percorsi assistenziali integrati, bisogni di salute della persona che richiedono unitariamente prestazioni sanitarie e azioni di protezione sociale in grado di garantire, anche nel lungo periodo, la continuità tra le azioni di cura e quelle di riabilitazione” (art. 3-septies D.Lgs. 502/92) Comprendono: • prestazioni sanitarie a rilevanza sociale ; • prestazioni sociali a rilevanza sanitaria. Si definiscono, inoltre: - prestazioni socio-sanitarie ad elevata integrazione sanitaria quelle caratterizzate da particolare rilevanza terapeutica ed intensità della componente sanitaria; Il D.P.C.M. 14/02/2001 individua le prestazioni socio sanitarie, precisando i relativi criteri di finanziamento di competenza delle UU.SS.LL. e dei Comuni. Il decreto individua inoltre le prestazioni socio sanitarie ad elevata integrazione sanitaria e definisce i livelli uniformi di assistenza per le prestazioni sociali a rilievo sanitario Finanziamento -Le prestazioni sanitarie a rilevanza sociale competenza e a carico delle UU.SS.LL. sono di - Le prestazioni sociali a rilevanza sanitaria sono di competenza dei Comuni (che provvedono al finanziamento negli ambiti consentiti dalla legge regionale). - Le prestazioni socio-sanitarie ad elevata integrazione sanitaria sono comprese nei livelli essenziali di assistenza e sono erogate dal SSN La disabilità nel Piano Sanitario Nazionale 2006/2008 Il PSN pone l’accento sul contributo, fortemente innovativo”, apportato dalla riflessione internazionale in questo campo, concretizzatosi nella “Classificazione internazionale del funzionamento, disabilità e salute (ICF)”. L’approccio, che è alla base dell’ICF, amplia grandemente il campo di azione degli interventi da porre in essere per una più piena integrazione delle persone affette da disabilità, mettendo in risalto la responsabilità condivisa dalle varie istituzioni (istruzione, sanità, lavoro, enti locali etc) per il miglior inserimento o reinserimento nel contesto familiare, lavorativo, relazionale e sociale di di questi pazienti. L’approccio da seguire per il paziente con disabilità è il coordinamento delle attività multiprofessionali e multidisciplinari, che analizzi tutti gli aspetti della persona e proceda alla elaborazione di un programma individualizzato di riabilitazione, rieducazione e reinserimento sociale, alla cui definizione partecipa attivamente il paziente con disabilità e la sua famiglia. Nel progetto individuale i diversi interventi sono integrati e i diversi operatori riconoscono il loro apporto professionale, per quanto autonomo, facente parte di una strategia più ampia, finalizzata al raggiungimento di obiettivi comuni. L’integrazione prevede il coinvolgimento della rete assistenziale e di solidarietà sociale. E’ importante il contributo che può essere apportato dal volontariato e dal privato no-profit, per la peculiarità di queste associazioni di rispondere in modo flessibile ed articolato ai bisogni dei pazienti. E’ inoltre molto importante l’apporto delle associazioni di familiari e di gruppi di auto-aiuto, il cui contributo va ricercato e riconosciuto. Il programma individualizzato di riabilitazione deve prevedere, inoltre, interventi finalizzati alla formazione professionale e al reinserimento o inserimento scolastico. In favore dei disabili gravi, in sinergia con i servizi sociali, è opportuno promuovere la realizzazione delle condizioni che permettano una vita quanto più indipendente , che non deve essere necessariamente legata al supporto familiare Commissione salute e disabilità del Ministero della Salute La Commissione salute e disabilità, coordinata dal Ministro della salute Livia Turco, è stata istituita il 19 febbraio 2007 con durata dodici mesi dalla data di insediamento. Vice coordinatori sono Stefano Alessandro Inglese e il Dott. Luigi Giacco. La Commisssione ha il compito di: rilevare lo stato degli interventi in favore delle persone disabili, con particolare attenzione alla presa in carico, sin dalla fase della valutazione e dell'accertamento delle abilità presenti formulare proposte per garantire la semplificazione degli adempimenti amministrativi, l'equità di accesso, la effettività dei livelli essenziali di assistenza, la qualità dei percorsi assistenziali e, più in generale, una maggiore protezione e promozione dei diritti umani delle persone con disabilità ORGANI DELL’AZIENDA USL E DELL’AZIENDA OSPEDALIERA • Direttore Generale • Collegio dei Revisori DIRETTORE GENERALE Ha poteri di gestione e rappresentanza legale, è coadiuvato dal Direttore Sanitario e dal Direttore Amministrativo. E’ nominato dal presidente della giunta regionale. E’ il responsabile del budget generale dell’Azienda. Dura in carica 5 anni. IL COLLEGIO DEI REVISORI E’ nominato dal Direttore Generale e dura in carica 5 anni. E’ composto da 3 membri designati dalla Regione, dal Ministero del Tesoro,e dal Sindaco. Vigila sull’osservanza delle leggi, verifica la regolare tenuta della contabilità. IL CONTROLLO DI QUALITA’ E LA CARTA DEI SERVIZI L’art 10 introduce il metodo di verifica e revisione della qualità. E’ un metodo per valutare la qualità delle cure e dell’assistenza erogata. IL CONTROLLO DI QUALITA’ E LA CARTA DEI SERVIZI L’art. 14 introduce la Carta dei Servizi quale strumento volto alla tutela dei diritti degli utenti. Attribuisce al cittadino un potere di controllo diretto sulla qualità dei servizi erogati. D.lgs 229/99 Risponde all’obiettivo di assicurare un’efficace ed efficiente responsabilizzazione del governo strategico e operativo dell’azienda, con una serie di rilevanti correttivi che coincidono sia sul processo decisionale esterno (rapporti Aziende/Regioni) sia sul versante interno (rapporti DG/ professionisti) D.lgs 229/99 Questo decreto prevede che lo stato dichiari quali prestazioni sanitarie sono garantite a tutti i cittadini in modo uniforme su tutto il territorio nazionale. I PROCESSI DI PIANIFICAZIONE La riforma sanitaria avviata in Italia mira a migliorare lo stato di salute di tutta la popolazione, garantire l’equità di accesso ai servizi e gestire razionalmente i fondi destinati. Il funzionamento del sistema sanitario si definisce ottimale quando le risorse assegnate sono trasformate in servizi rispondenti ai bisogni reali della popolazione, forniti al momento e nel luogo opportuno, secondo le conoscenze tecniche più avanzate. La competenza distintiva di un sistema sanitario è quella di promuovere e mantenere lo stato di salute di una popolazione e dei singoli individui, attraverso la trasformazione delle risorse assegnate in servizi sanitari. Il “Sistema Salute” identifica l’insieme dei fattori che hanno un ruolo nel determinare la salute degli individui e delle popolazioni, nel senso ampio di benessere sociale, psichico e fisico secondo la definizione dell’OMS. I FATTORI DETERMINANTI: • fattori biologici: legati alla costituzione genetica, fisica ed evolutiva dell’individuo; • fattori comportamentali: legati alle abitudini di vita (igieniche, alimentari,etc.) che sono fortemente influenzati dal contesto sociale e culturale dell’individuo; • fattori ambientali: legati al contesto in cui l’individuo vive, sia fisico (clima, inquinamento,etc,) sia sociale (reddito, condizioni di lavoro, diffusione della scolarizzazione); • fattori sanitari: legati al sistema dei servizi sanitari disponibili. LE RISORSE DEL SSN Sono finalizzate alla produzione ed erogazione di servizi assistenziali e sanitari. Tali risorse comprendono: • professionisti • attrezzature • conoscenze scientifiche • strutture edilizie. LE REGOLE DEL SSN Rappresentano i principi ispiratori del SSN. Sono le modalità organizzative che governano il funzionamento del SSN e rappresentano il tentativo di orientare o pre-definire il risultato finale del processo di produzione del servizio. CRITERI DI VALUTAZIONE DEL SSN • APPROPRIATEZZA • PRODUTTIVITA’ • EFFICACIA/EFFICIENZA APPROPRIATEZZA Pertinenza dell’uso di risorse per fornire un servizio in risposta ad un bisogno che effettivamente necessita di quel servizio e non di un altro PRODUTTIVITA’ Rappresenta una misurazione quantitativa del rapporto tra risorse impiegate e servizi erogati in un determinato periodo di tempo. EFFICIENZA/EFFICACIA Con efficienza si valutano, oltre al rapporto risorse/out-put, anche l’efficacia di quanto prodotto, cioè l’uso della risorsa per rispondere realmente ad un bisogno/domanda. L’efficienza produttiva non può essere scissa dall’efficacia degli interventi. PIANIFICAZIONE Processo continuo di previsioni di risorse e di servizi richiesti per raggiungere determinati obiettivi secondo un ordine di priorità stabilito, che permette di scegliere la soluzione ottimale. Questa scelta prende in considerazione il contesto dei vincoli conosciuti o prevedibili.
Scarica