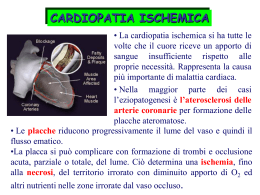
SINDROMI CORONARICHE ACUTE ANATOMIA DEL CIRCOLO CORONARICO Quadri clinici della cardiopatia ischemica Sindromi coronariche stabili: • Angina stabile Sindromi coronariche acute (instabili): • • • • Angina Instabile Infarto Miocardico Acuto senza sopraslivellamento del tratto ST Infarto Miocardico Acuto con sopraslivellamento del tratto ST Morte Cardiaca Improvvisa Atherosclerosis Timeline Foam Cells Fatty Streak Intermediate Atheroma Lesion Fibrous Complicated Plaque Lesion/Rupture Endothelial Dysfunction From first decade From third decade Growth mainly by lipid accumulation From fourth decade Smooth muscle and collagen Thrombosis, hematoma Adapted from Stary HC et al. Circulation 1995;92:1355-1374. Angina STABILE o Angina CRONICA Ischemia miocardica ACUTA TRANSITORIA Associata a SFORZO FISICO o EMOZIONE Si produce in condizioni OMOGENEE, STABILI NEL TEMPO • (costante e ripetibile discrepanza fra domanda di O2 da parte del miocardio e insufficiente disponibilità di flusso coronarico) Angina da sforzo Dolore tipico durante lo sforzo • Breve durata (in genere 5 min, comunque < 20 min) • Regressione del dolore con il riposo • Sensibilità ai nitroderivati SOGLIA FISSA (< 20%) / SOGLIA VARIABILE Sequenza diagnostica nell’A. stabile QUADRO CLINICO Anamnesi Dolore: costrizione, oppressione, peso, bruciore associazione con malessere generale ed ansia sede tipica retrosternale irradiazione lungo l'avambraccio e mano sinistra, dorso, mandibola, collo, entrambe le braccia altre sedi: epigastrio, emitorace e avambraccio destro insorgenza graduale, massima intensità entro 1’, remissione dopo 2-10 minuti (riposo, cessazione del fattore scatenante o somministrazione s.l. di nitrati) Usuale localizzazione del dolore miocardico ischemico Mascella Lato destro Epigastrio Dorso Sedi meno frequenti del dolore miocardico ischemico Patogenesi del dolore radicolare riferito al dermatomero T1 nell’angina pectoris Atherosclerosis Timeline Foam Cells Fatty Streak Intermediate Atheroma Lesion Fibrous Complicated Plaque Lesion/Rupture Endothelial Dysfunction From first decade From third decade Growth mainly by lipid accumulation From fourth decade Smooth muscle and collagen Thrombosis, hematoma Adapted from Stary HC et al. Circulation 1995;92:1355-1374. Patogenesi UA o Rottura di placca o Trombosi acuta o Vasocostrizione Patogenesi UA (1) Rottura di placca Passiva rottura di placca: con alto contenuto di esteri di colesterolo e sottile cappuccio fibroso – Attiva rottura di placca: area ricca di macrofagi che producono enzimi progressivamente degradanti e indebolenti il cappuccio fibroso; condizione predisponente alla rottura – Patogenesi UA (2) Trombosi acuta Placca vulnerabile • • • Rottura di placca con ulcerazione Avviene nei 2/3 dei pz instabili Il core lipidico esposto ricco di colesterolo esterificato è altamente trombogenico Stato di ipercoagulabilità sistemica • • Rottura di placca con erosione Avviene in 1/3 dei pz instabili Patogenesi UA (3) o Vasocostrizione – – – in risposta al danno vasale da parte della lesione in causa o alla rottura di placca Area di disfunzione endoteliale in prossimità della lesione Vasocostrizione piastrino e trombina dipendente, mediata da serotonina e trombossano A2 Patogenesi (4) o Processo di risoluzione – – – o Trombolisi spontanea Risoluzione della vasocostrizione Presenza di circoli collaterali Il ritardo o la mancanza di tali processi può sfociare in un IMA Q o non Q. Definizione di angina instabile I criteri diagnostici si basano sulla durata e gravità dell’angina in accordo con la classificazione della Canadian Cardiovascular Society o o o Angina a riposo (> 20 minuti) Angina di nuova insorgenza in corso di esercizio fisico (almeno CCS III di severità) Recente (< di 2 mesi) peggioramento dell’angina (aumento della severità almeno di una classe fino ad almeno CCS III) Angina instabile (UA)(2) Classificazione modificata dell’angina secondo la Canadian Cardiovascular Society Classe 1 L’attività fisica abituale, come camminare o salire le scale non causa angina. L’angina si manifesta tipicamente durante esercizio strenuo, rapido o prolungato durante attività lavorative o ricreative. Classe 2 Lieve limitazione delle attività abituali. L’angina si manifesta tipicamente: (I) camminando o salendo le scale rapidamente oppure camminando in pianura per più di 200 metri o salendo più di 2 piani di scale ad andatura normale ed in condizioni ambientali normali; (II) camminando o salendo le scale dopo i pasti, in ambiente freddo o ventoso, (III) camminando in salita, (IV) durante stress emotivo. Classe 3 Marcata limitazione dell’attività fisica abituale. L’angina si manifesta camminando per meno 100-200 metri o salendo 1 o 2 piani di scale ad andatura normale ed in condizioni ambientali normali. Classe 4 Incapacità ad eseguire qualsiasi attività fisica senza angina. L’angina può essere presente a riposo. Sospetto di angina instabile Precendente storia di cardiopatia ischemica Presenza di fattori di rischio (diabete) Età avanzata Alterazioni ECG di ST-T Caratteristiche cliniche Il dolore toracico è simile per qualità a quello dell’angina da sforzo, sebbene spesso sia più intenso, possa persistere fino a 30 min e possa svegliare il paziente dal sonno. Il riposo e i nitrati per via sub-linguale, che controllano l’angina cronica (stabile), spesso danno un sollievo solo temporaneo ed incompleto. Caratteristiche cliniche Localizzato alla parete toracica anteriore o in altra sede (braccia, mani, nuca, mandibola, epigastrio) Può manifestarsi anche con: Inedita dispnea a riposo, Aggravamento della dispnea da sforzo Altro corteo sintomatologico come sudorazione,nausea, vomito, palpitazioni (equivalenti anginosi) All’obiettività: III tono o IV tono o insufficienza mitralica in corso di dolore toracico (diagnosi d’angina instabile altamente probabile) Infarto miocardico acuto Una condizione caratterizzata dal ritardo o mancata risoluzione dei processi di ridotto flusso coronarico transitorio (angina), tale da indurre un danno miocardico e il rilascio in circolo di quantità misurabili dei markers di necrosi cardiaca. Caratteristiche cliniche Dolore anginoso, più intenso e prolungato, spesso accompagnato da irrequietezza, sudorazione, astenia, nausea, più raramente vomito e dispnea. La durata del dolore di solito è superiore a 2030 min. STEMI Occlusione completa di un grosso vaso epicardico Caratteristici sintomi di ischemia cardiaca Sintomi più prolungati e più severi Scarsa risposta all nitroglicerina s.l. Specifici cambiamenti all’ECG Aumento dei marker di miocardiocitonecrosi NSTEMI (IM senza soprasl. tratto ST) UA/NSTEMI placca ulcerata e trombosi su placca Rischio significativo di reocclusione trombotica Angina instabile (UA) = Sindrome coronarica acuta in assenza di livelli alterati dei marker cardiaci (Ti,Tt,CK-MB) NSTEMI = Sindrome coronarica acuta con marker cardiaci positivi NSTEMI e UA L’angina instabile (UA) e l’infarto miocardico senza sopraslivellamento dell’ST (NSTEMI) sono sindromi coronariche acute strettamente correlate con patogenesi e manifestazioni cliniche simili, ma di differente severità. Sensori diagnostici Elettrocardiogramma Enzimi di miocardiocitonecrosi Ecocardiogramma Scintigrafia Coronarografia ELETTROCARDIOGRAMMA NELLE S.C.A. Le tre I delle sindromi coronariche acute Ischemia: sottoslivellamento ST e/o inversione dell’onda T Espressione della mancanza di O2 al tessuto miocardico Le tre I delle sindromi coronariche acute Injury = sovraslivellamento ST Espressione di una ischemia persistente (significativo se > 1mm in due derivazioni contigue) Le tre I delle sindromi coronariche acute Infarto: comparsa dell’onda Q Rappresenta la prima deflessione negativa dopo l’onda P e rappresenta la presenza di necrosi ISCHEMIA LESIONE INFARTO (+ lesione) Onde Q con valore patologico 1 mm di ampiezza ( >30 ms ) 1/3 in altezza del QRS DS Le 12 derivazioni Interpretiamo l’ECG: qual’é la sede della lesione? Interpretiamo l’ECG: qual’é la sede della lesione? II, III, aVF = Parete inferiore I aVR V1 V4 II aVL V2 V5 III aVF V3 V6 E qual’é la coronaria coinvolta?!? II, III & aVF = IM parete inferiore= occlusione CDx Interpretiamo l’ECG: qual’é la sede della lesione? Interpretiamo l’ECG: qual’é la sede della lesione? • V1, V2, V3, V4 = IM della parete anteriore I aVR V1 V4 II aVL V2 V5 III aVF V3 V6 E qual’é la coronaria coinvolta?!? V1 - V4 = Parete anteriore (ventricolo sinistro) = occlusione del RDA Interpretiamo l’ECG: qual’é la sede della lesione? Interpretiamo l’ECG: qual’é la sede della lesione? I, aVL, V3, V4, V5, V6 Parete anteriore e laterale del ventricolo sinistro I aVR V1 V4 II aVL V2 V5 III aVF V3 V6 Qual’é la coronaria coinvolta?!? I, aVL, V5 + V6 = Parete Laterale= Occlusione Cx Alterazioni ECG Sopra o sottoslivellamento del tratto ST > 1 mm o la presenza di onde T negative profonde a branche simmetriche in molte derivazioni assenza di segni d’ipertrofia ventricolare sinistra, di blocchi di branca, di pre-eccitazione ventricolare o di digitale Il sottoslivellamento del segmento ST <1 mm, onde T negative < 1 mm in derivazioni con R dominanti e alterazioni non specifiche del segmento ST e dell’onda T sono associati ad una probabilità bassa/intermedia di cardiopatia ischemica. Enzimi e marcatori di miocardiocitonecrosi Marker cardiaci (mioglobina) Esso rappresenta al momento il marker più precoce di danno miocardico e può essere misurato rapidamente. Non è assolutamente specifico essendo di origine muscolare e cardiaca. Ritorna ai valori normali nelle 24 ore, pertanto trova la sua utilità diagnostica in quei pazienti in cui il dolore è di recente insorgenza (<6 ore) o come marker di reinfarto nelle prime due settimane dall'infarto in cui si ha la persistenza di proponine elevate. Marker cardiaci (CK-MB) o o o o o o Attuale marker biochimico di riferimento per la diagnosi di infarto miocardico acuto è l'isoenzima CK-MB Due isoforme nel siero MB2 e MB1 Aumento seriato e decremento della CKMB nel plasma, con una variazione > 25% tra ciascuno dei due valori successivi. CK-MB > 10-13 UI/l o > 5% dell'attività CK totale Aumento dell'attività CK-MB > 50% tra due campioni qualsiasi, a distanza di almeno 4 ore Se è possibile un solo dosaggio, elevazione delle CK-MB > 2 volte CK-MB e mioglobina Entro le prime dieci ore dall'IMA i markers più appropriati sono CKMB e mioglobina. Marker cardiaci (troponinaI) La troponina, si avvicina al marker di necrosi miocardica ideale, avendo elevata miocardiospecificità, alta sensibilità e finestra temporale ampia (durata 10-14 gg circa). Pertanto, le isoforme cardiache della TnT e TnI possono essere utilizzate come markers di lesione miocardica a elevata specificità, sicuramente superiore a quella della CK-MB. La troponina, in corso di infarto del miocardio, inizia ad aumentare dopo circa 3-4 ore dall'inizio dei sintomi e si mantiene persisten-temente elevata per circa due settimane Approccio al paziente con STEMI GRACE RISK SCORE QUIZ TIME ANATOMIA DEL TORACE DOLORE TORACICO: eziologia Il cuore, i grossi vasi e il pericardio Il tratto gastrointestinale I polmoni e la pleura La parete toracica Il profilo psichico ansioso-depressivo DOLORE TORACICO: eziologia CARDIACO NON CARDIACO Gastroenterico Ischemico Cause coronariche aterosclerosi spasmo trombosi cocaina alterazioni del microcircolo Cause non coronariche tachicardia ↑ postcarico ↑ precarico Non ischemico Pericardite Dissezione aortica spasmo esofageo reflusso gastroesofageo ulcera peptica pancreatite Psicogeno ansia, attacchi di panico depressione Polmonare-pleurico embolia polmonare pneumotorace Mediastinico Neuromuscolare costocondrite herper zooster sindrome dello stretto toracico superiore Dolore toracico parietale Nevralgie intercostali Costocondrite Nevralgie radicolari toraciche (es. herpes zooster) Dolori da frattura costale patologica o da osteolisi costale Dolori dorsali da osteoporosi, osteomalacia, spondiloartrite, spondiloartrosi o tumore vertebrale Dolori muscolari da “strapazzo” dei muscoli respiratori (bronchite acuta, pertosse, asma) Dolori muscolari della malattia di Bornholm (virus Coxackie) Caratteristiche dell’angina Fattori precipitanti: Attacco provocato da uno sforzo, da un lavoro che comporta l’utilizzo delle braccia al di sopra del livello della spalla. Ambiente freddo, camminare contro vento, camminare dopo un pasto abbondante Crisi ipertensiva, Paura, rabbia, stati d’ansia, tensione emotiva, Rapporti sessuali Sintomi associati: Respiro corto, vertigini, palpitazioni, debolezza. Sindromi coronariche acute (SCA) Uno spettro di condizioni cliniche comprendenti : – Angina instabile (UA) – IMA senza sopraslivellamento dell’ST (NSTEMI) – IMA con sopraslivellamento dell’ST (STEMI) Raggrupate sulla base del comune meccanismo fisiopatologico, costituito dalla improvvisa riduzione/cessazione primaria del flusso dovuto alla rottura o fissurazione di una placca aterosclerotica all'interno del vaso coronarico con successiva trombosi subocclusiva o occlusiva. Sindromi coronariche acute Acute Coronary Syndrome No ST Elevation ST Elevation Non ST Elevation MI Unstable Angina Myocardial Infarction Non Q MI Q wave MI Braunwald E et al. J Am Coll Cardiol 2000;36:970–1062. Stratificazione di rischio UA o Basso rischio Angina di nuova insorgenza in corso di esercizio – Minore dolore durante l’esercizio – Dolore prontamente risolto dall’ assunzionedi nitrati Gestione – Può essere facilmente gestito ambulatorialmente (stretto follow-up ) – o Rishio intermedio Prolungato dolore toracico – Diagnosi di esclusione di IM Gestione – Osservazione in P.S. – Monitorare le condizioni cliniche e ECG – Valutazione dei marker cardiaci (troponina T orI) ogni 8 -12 ore – Stratificazione di rischio UA o Alto rischio – Dolore toracico ricorrente – Alterazioni del segmento ST – Compromissione emodinamica – Aumento dei marker cardiaci Gestione – Monitoraggio in UTIC Goal terapeutici (UA/NSTEMI) o Goal terapeutici – – – o Ridurre l’ischemia miocardica Controllo dei sintomi Prevenzione di IM( UA) e morte Terapia medica – – Terapia anti-ischemica Terapia anti-trombotica Terapia Medica: MANO + BAH Morfina (class I, level C) Analgesia Riduce il dolore e l’ansia, riduce il tono simpatico, riduce le resistenze vascolari sistemice e il consumo d’ossigeno Attenzione ai pazienti con ipotensione, ipovolemia e depressione respiratoria Aspirina (160-325mg ingoiata e masticata) (class I, level A) Inibizione irreversibile della COX-1 e dell’aggregazione piastrinica Arresta la progressione del trombo. Riduce la mortalità nello STEMI Attenzione in pazienti allergici, con ulcera peptica ATTIVA, disordini emorragici Nitroderivato (class I, level B) Analgesia—titolare la posologia per ottenere l’assenza di dolore Vasodilatazione coronarica—incrementa il flusso ematico Riduce le resistenze vascolari sistemiche e il precarico Attenzione in pazienti con ipotensione, bradi o tachicardia, infarto ventricolare destro. Ossigeno (2-4 l/min) (class I, level C) Fino al 70% dei pazienti con SCA hanno ipossiemia Può limitare l’estensione dell’infarto Beta-Bloccanti (class I, level A) 14% di riduzione della mortalità a 7 gg e riduzione della mortalità a lungo termine del 23% nei pazienti con STEMI Riduzione del 13% del rischio di progressione dell’IM Attenzione alle controindicazioni (CHF, Heart block, Hypotension) Rivalutare dopo che si risolvono le controindicazioni ACE-Inhibitors / ARB (class I, level A) In tutti i pazienti con infarto anteriore, congestione polmonare, LVEF < 40% in assenza di controindicazioni o di ipotensione Introdurre nelle prime 24 ore Heparin (class I, level C to class IIa, level C) LMWH or UFH (max 4000u bolus, 1000u/hr) Inibitori indiretti della trombina Meno evidenza di beneficio nella “era della riperfusione” In aggiunta alla terapia trombolitica o alla PCI Va usata in combinazione con aspirina e/o altri antiaggreganti. Terapia addizionale Clopidodrel (class I, level B) Inibizione irreversibile dell’agregazione piastrinica irreversible Tra i 3 e i 24 mesi a seconda del contesto clinico. Glycoprotein IIb/IIIa inhibitors (class IIa, level B) Rivascolarizzazione coronarica (PCI) (STEMI) Alternativa alla terapia trombolitica in pazienti con IMA con sopraslivellamento del tratto ST o nuovo blocco di branca sinistra, che possono essere sottoposti ad angioplastica dell'arteria correlata all'infarto entro 12 ore dall'inizio dei sintomi o dopo 12 ore se si ha persistenza dei sintomi ischemici e se l'angioplastica può essere eseguita rapidamente (entro 90 minuti dall'ospedalizzazione del paziente) da operatori esperti e in centri ritenuti idonei alla procedura Anche se non si ha una significativa riduzione della mortalità a 30 giorni rispetto a quelli trattati con terapia medica, si ha significativo aumento della sopravvivenza a sei mesi. Classificazione In base alle alterazioni del tratto ST all’ECG: IMA con soprasl. dell’ST (STEMI) IMA senza soprasl. dell’ST (NSTEMI) Inoltre in base alla presenza o meno dell’onda Q di necrosi in : IMA Q IMA non Q Sindromi coronariche acute (SCA) I pazienti con dolore toracico di tipo ischemico possono presentare o non all'ECG un sopraslivellamento del tratto ST. La maggior parte dei pazienti con sopraslivellamento del tratto ST svilupperà un infarto di tipo Q e solo una piccola parte un infarto non Q. La maggior parte dei pazienti senza sopraslivellamento del tratto ST, invece, svilupperà o angina instabile o IMA non Q, la cui diagnosi differenziale è resa possibile dal dosaggio sierico dei markers di necrosi miocardica e solo una piccola parte svilupperà, invece, un IMA Q
Scarica