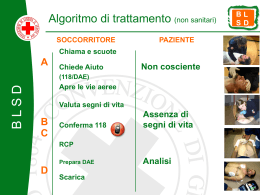
Università degli Studi di Sassari U.O. Anestesia e Rianimazione AOU Sassari BLS-D Basic Life Support and Defibrillation A cura di: Ringraziamenti: Prof. Luca Brazzi Dott.ssa Elena Mannu Dott. Giacinto Staffa Dott. Daniel Scudu Si ringraziano la Dott.ssa Alessandra Simula, l’infermiere di anestesia Dott. Massimiliano Adolfi, e il personale delle sale operatorie per aver reso possibile la realizzazione degli scenari e delle foto presenti in questo manuale. La medicina è una scienza in continua evoluzione. Gli autori si sono impegnati a garantire che, al momento della stampa, i contenuti del presente manuale siano conformi alle migliori conoscenze in tema di rianimazione cardiopolmonare di base. Tuttavia, poiché ricerca ed esperienza portano a revisionare ed ampliare continuamente le conoscenze, si raccomanda un confronto continuo delle informazioni qui contenute con la letteratura di riferimento. 2 Premessa Il presente manuale segue le raccomandazioni fornite dalle nuove Linee Guida sulla rianimazione cardiopolmonare (RCP) e l'assistenza cardiovascolare di emergenza (ECC) dell’ERC (European Resuscitation Council), pubblicate nel 2010. Le linee guida ERC sono basate sulle indicazioni che l'International Liaison Committee on Resuscitation (ILCOR) ha ritenuto scientificamente valide e supportate da dati clinico-sperimentali sulla base della revisione della letteratura disponibile. L’ILCOR include i rappresentanti di tutte le più importanti Società Mediche Scientifiche di Rianimazione, Cardiologia e Medicina Critica del mondo. Il processo di valutazione delle evidenze cliniche si svolge a livello internazionale e coinvolge centinaia di ricercatori ed esperti di rianimazione che valutano e discutono migliaia di pubblicazioni scientifiche. Le valutazioni tengono conto anche dei numerosi dibattiti e discussioni di esperti internazionali di rianimazione. Anche le linee guida americane, elaborate e diffuse dall’American Heart Association (AHA), sono basate sulle indicazioni ILCOR. Pur essendo presenti piccole differenze fra raccomandazioni AHA e ERC (ad esempio, le linee guida americane hanno eliminato la manovra GAS tuttora presente nelle linee guida europee) esse condividono i punti fondamentali dalle nuove raccomandazioni ILCOR (importanza di esecuzione di RCP di alta qualità, assoluta riduzione dei tempi di sospensione del massaggio cardiaco, riconoscimento precoce dei pazienti critici, ecc.). 3 Arresto cardiaco improvviso La cardiopatia ischemica è la prima causa di morte al mondo. L’arresto cardiaco improvviso è responsabile del 60% delle morti. Nel contesto extra-ospedaliero, in Europa, l’arresto cardiaco ha una incidenza stimata di 38 casi su 100.000 abitanti. A livello intra-ospedaliero l’incidenza è maggiore: è stimata da 1 a 5 casi ogni 1000 ricoveri. Definire l’incidenza nei pazienti ricoverati presenta delle difficoltà oggettive, legate alla presenza di comorbidità aggiuntive. Le stime, inoltre, sono influenzate dai criteri di ricovero. I ritmi L’attività elettrica cardiaca è fisiologicamente regolare, e coordinata. L’impulso elettrico depolarizza prima gli atri e poi i ventricoli. Esso ha origine a livello del nodo seno atriale, diffonde negli atri, raggiunge il nodo atrio-ventricolare, dove subisce un rallentamento, quindi prosegue lungo il fascio di His e le branche destra e sinistra. L’attività elettrica precede l’attività contrattile cardiaca (sistole e diastole). Gli atri, che sono i primi ad essere attraversati dall’impulso elettrico, sono i primi a contrarsi. La contrazione atriale spinge il sangue verso i ventricoli. Il rallentamento che l’impulso cardiaco subisce a livello del nodo atrio ventricolare dà il tempo agli atri di pompare il sangue nei ventricoli. 4 Quando l’impulso elettrico raggiunge i ventricoli, questi si depolarizzano e poi si contraggono, spingendo il sangue nel circolo polmonare e nel circolo sistemico. L’attività cardiaca è regolare, ordinata e coordinata. Questi requisiti sono indispensabili affinché l’attività meccanica cardiaca sia efficace. Se l’attività elettrica diventa caotica e disordinata (come avviene nelle aritmie minacciose per la vita) l’attività meccanica ne risente ed il cuore non pompa più in maniera efficiente il sangue agli organi vitali. Si realizza, in sostanza, l’arresto cardiocircolatorio. • Tachiaritmie maligne FibrillazioneVentricolare Il ritmo è irregolare, ad alta frequenza. Non è più riconoscibile nessuna delle onde di un tracciato fisiologico. L’attività elettrica cardiaca è totalmente scoordinata ed irregolare. L’attività meccanica cardiaca è assente. Tachicardia ventricolare senza polso In questa aritmia il ritmo è regolare, a frequenza elevata (140-300 bpm). E’ generalmente difficile riconoscere onde P e il QRS è slargato. A frequenze elevate, la tachicardia causa arresto cardiocircolatorio. 5 • Asistolia L’ attività cardiaca elettrica è assente, e, come conseguenza, lo è anche quella meccanica. Al monitor compare una linea retta senza deflessioni significative. E’ necessario accertarsi che gli elettrodi siano correttamente connessi al paziente! • PEA (Attività Elettrica senza Polso) Qualunque tipo di ritmo che si presenti in assenza di un polso palpabile costituisce PEA. Non rappresenta quindi un ritmo specifico, ma una qualunque attività elettrica cardiaca, che potrebbe potenzialmente produrre gittata, ma che di fatto non si accompagna ad una attività di pompa cardiaca efficace. Essa è nota anche col nome di ‘dissociazione elettromeccanica’. L’importanza di un intervento precoce Ciascuno dei ritmi sopra elencati è in grado di produrre arresto cardiocircolatorio. Bastano pochi minuti di assenza di circolo per compromettere definitivamente le capacità di recupero funzionale di cuore e cervello. E’ stato calcolato che la possibilità di recupero diminuisce del 10% per ogni minuto che passa. Questo significa che dopo soli 10 minuti di arresto cardiaco, in assenza di un trattamento adeguato, le possibilità di sopravvivere si azzerano. 6 Effettuando la rianimazione cardiopolmonare (RCP) la diminuzione della sopravvivenza è più graduale: 3-4% per ogni minuto che passa. Il massaggio cardiaco, quindi, consente di guadagnare tempo prezioso, e aumenta le possibilità di successo nel trattamento dell’arresto cardiaco. La catena della sopravvivenza La gestione dell’arresto cardiaco si articola in diverse fasi, concatenate fra loro. Il BLS non è la terapia risolutiva dell’arresto cardiaco. Consente di guadagnare tempo, per dar modo al defibrillatore e al soccorso avanzato di agire. 7 Il primo anello della catena indica il pronto riconoscimento del paziente che ha bisogno di aiuto. E’ necessario allertare i soccorsi, chiamare il personale medico del reparto e il rianimatore, e farsi portare il Defibrillatore Semiautomatico DAE. E’ importante anche considerare, in questa fase, la sicurezza della scena, per sé e per il paziente. Il secondo anello fa riferimento alle manovre rianimatorie di base: il massaggio cardiaco esterno e la ventilazione, eseguito con un rapporto 30:2. La defibrillazione precoce con defibrillatore semiautomatico esterno (DAE) rappresenta il terzo anello della catena della sopravvivenza. Il suo utilizzo precoce consente spesso di risolvere gli arresti cardiaci causati da Fibrillazione Ventricolare (FV) e Tachicardia Ventricolare senza polso, ristabilendo un ritmo compatibile con gittata. Il quarto e quinto anello della catena fanno riferimento al trattamento avanzato delle funzioni vitali (ACLS) e al trattamento post rianimatorio. Sono di competenza di personale esperto e qualificato, il quale mette in atto manovre che consentono di gestire in maniera avanzata le vie aeree, il circolo, e la fase clinica del post arresto nei pazienti che riprendono il circolo spontaneo. Valutazione ABC del paziente critico Consideriamo critico un paziente con uno stato di coscienza alterato, che se chiamato a voce alta e scosso con vigore, non risponde. Questa condizione potrebbe indicare un possibile arresto cardiocircolatorio, o una condizione clinica di periarresto che necessita di trattamento medico urgente. Per capire bene che tipo di situazione si deve affrontare, è necessario compiere una valutazione generale del paziente, seguendo lo schema ABC: A. Airways (vie aeree) B. Breathing (respirazione) C. Circulation (circolo) 8 Airways Lo stato di incoscienza produce rilassamento della muscolatura orofaringea. La lingua cade all’indietro ostruendo le vie aeree. Durante la valutazione delle vie aeree, si verifica rapidamente l’eventuale presenza di corpi estranei nel cavo orale e li si rimuove solo se la manovra è agevole. Per rendere pervie le vie aeree, si possono eseguire le seguenti manovre: 1.Iperestensione del capo 2.Sublussazione della mandibola (nel sospetto di trauma cervicale) Le cause di ostruzione possono essere diverse: • caduta della lingua all’indietro • presenza di corpo estraneo; • vomito o sangue; • edema causato da ustione, infiammazione o anafilassi. L’ostruzione delle vie aeree al di sotto del laringe è meno comune, e può essere causata da : • broncospasmo; • edema polmonare; • eccesso di secrezioni bronchiali. 9 La prima manovra da effettuare per liberare le vie aeree è l’iperestensione del capo. Vie aeree ostruite dalla caduta all’indietro della lingua Vie aeree rese pervie con iperestensione del capo la Si effettua posizionando una mano sulla fronte del paziente ed inclinando il capo all’indietro, delicatamente. Contemporaneamente si posiziona la punta delle dita dell’altra mano sotto l’estremità del mento e lo si solleva delicatamente. Questa manovra distende le strutture anteriori del collo e libera le vie aeree allontanando la base della lingua dall’orofaringe. Attenzione: evitare l’iperestensione del capo quando si sospetta una lesione cervicale! 10 Un'altra manovra che può essere usata in associazione o in sostituzione alla iperestensione del capo (ad esempio nel sospetto di trauma cervicale) è la sublussazione della mandibola. La procedura per la sublussazione della mandibola prevede le seguenti manovre: • ci si posiziona alla testa del paziente; • si identifica l’angolo della mandibola; • si posiziona l’indice e le altre dita dietro l’angolo della mandibola e applicare con decisione una forza verso l’alto ed in avanti per sollevare la mandibola; • con i pollici si apre poi leggermente la bocca. 11 Breathing Dopo aver garantito la pervietà delle vie aeree si valuta la presenza di respiro spontaneo: mantenendo la pervietà delle vie aeree si avvicina l’orecchio alla bocca del paziente e si rivolgo lo sguardo verso il torace e l’addome. E’ indicata la cosiddetta manovra GAS (Guardo, Ascolto, Sento): • Guardo se il torace del paziente si muove, e guardo la presenza di segni vitali: MOvimenti del corpo, TOsse, REspiro (MOTORE) • Ascolto la presenza di rumori respiratori • Sento l’aria sulla guancia Circu- lation La valutazione del polso carotideo del paziente si esegue mantenendo il capo esteso ed individuando con 2 dita il pomo d’Adamo. Quindi ci si sposta lateralmente fino all’incavo delimitato dallo sternocleidomastoideo. Qui si dovrebbero apprezzare le pulsazioni della carotide. 12 La ricerca del polso carotideo può risultare difficoltosa, specialmente in caso di bassa gittata. Se si hanno dubbi sulla presenza di polso carotideo è meglio agire come se non ci fosse. E’ difficile creare dei danni nell’iniziare manovre cardiorianimatorie nei pazienti con bassa gittata, mentre è estremamente dannoso non effettuarle nei pazienti in arresto cardiaco. La valutazione GAS e del polso carotideo si eseguono in contemporanea, dedicando alla manovra non più di 10 secondi. Dopo la valutazione ABC, in presenza di incoscienza, assenza di respiro e di circolo si devono iniziare le manovre rianimatorie di base. 13 Trattamento dell’ arresto cardiaco Qualunque individuo incosciente, che non risponda agli stimoli verbali e tattili, che non respiri o respiri boccheggiando, e che non abbia polso ha bisogno di aiuto immediato. E’ necessario allertare i soccorsi, chiamare il personale medico del reparto e il rianimatore, e farsi portare il Defibrillatore Semiautomatico DAE. Bisogna prepararsi ad eseguire la rianimazione cardiopolmonare (RCP) secondo la sequenza: C : Circolo (circulation) A : Vie Aeree (airway) B : Respiro (breathing) La sequenza C-A-B è una novità introdotta nelle linee guida 2010, che raccomandano l’inizio delle compressioni toraciche prima delle ventilazioni. Nelle linee guida precedenti, la RCP aveva inizio con l’apertura delle vie aeree e con la somministrazione di due ventilazioni di soccorso seguite da 30 compressioni toraciche (sequenza A-B-C). Studi condotti sull’uomo e sull’animale evidenziano che ritardi o interruzioni durante il massaggio cardiaco riducono la sopravvivenza. Pertanto, è preferibile che ritardi e interruzioni siano ridotti al minimo: l’inizio della RCP con le compressioni toraciche garantisce un intervento tempestivo. Circolo Se il polso è assente, bisogna scoprire il torace del paziente e iniziare il massaggio cardiaco alternando 30 compressioni a 2 ventilazioni. E’ necessario che il massaggio sia eseguito correttamente perché risulti efficace. Bisogna identificare rapidamente il centro dello sterno e posizionare una mano sull’altra, come indicato nella figura che segue. 14 É necessario assumere una posizione corretta per garantire l’efficacia delle compressioni toraciche. Le braccia del soccorritore sono perpendicolari al corpo del paziente e le spalle in posizione parallela. Il fulcro del movimento di compressione é il bacino: questo consente di sfruttare parte del proprio peso corporeo nella compressione del torace. Le braccia vanno sempre tenute tese, sia in fase di compressione che in fase di rilascio, avendo cura di consentire, in fase di rilascio, una piena di riespansione del torace. Durante il massaggio cardiaco, il cuore viene compresso tra sterno e colonna vertebrale. La fase di compressione aumenta la pressione nei ventricoli, generando flusso in aorta e arteria polmonare. 15 STERNO CUORE COLONNA VERTEBRALE Durante la fase di rilascio fra una compressione e l’altra, la pressione intratoracica diminuisce, richiamando il sangue dalla periferia verso il cuore. Le linee guida enfatizzano il concetto di RCP di alta qualità, intendendo che: • La frequenza delle compressioni deve essere di almeno 100/min; • La profondità delle compressioni di almeno 5 cm; • Deve essere garantita un completo rilasciamento del torace ad ogni compressione; • Vanno ridotte al minimo le interruzioni nelle compressioni e va evitata una eccessiva ventilazione. Individua lo sterno Identificane il centro 16 Posiziona correttamente le mani Posizioni scorrette possono determinare fratture costali, sternali e clavicolari lesionando gli organi sottostanti. 17 Vie aeree Se disponibile, per facilitare il mantenimento della pervietà delle vie aeree, va usata la cannula di Guedel, o cannula oro-faringea. Questa è disponibile in varie dimensioni, dalle misure neonatali a quelle dell’adulto. Scegliamo quella adatta al nostro paziente calcolando la distanza fra gli incisivi e l’angolo della mandibola. La cannula va inserita nella bocca con la concavità rivolata verso il palato e poi, a metà del percorso, va ruotata di 180° ed introdotta fino a che l’anello esterno si sovrappone all’arcata dentale. 18 Concavità rivolta verso il palato Rotazione di 180° Cannula posizionata correttamente Respiro Lo scopo della ventilazione di supporto è di mantenere una adeguata ossigenazione durante le manovre di RCP. Esistono diverse metodiche di ventilazione: • ventilazione bocca-bocca; • ventilazione bocca-maschera; • ventilazione con pallone-maschera. 19 Trovandoci in ambito ospedaliero, ci soffermiamo soprattutto sulla ventilazione con pallone-maschera. Le maschere facciali sono disponibili di diverse misure. Scegliamo quella adatta al nostro paziente sulla base della distanza fra mento e radice del naso. 20 Per ventilare efficacemente, è necessario collegare la maschera al pallone auotoespandibile (Ambu) e avere a disposizione, preferibilmente, una fonte di ossigeno. Ci si posiziona alla testa del paziente, e si fa aderire con una mano la maschera sulla bocca della vittima formando con il pollice e l’indice una “C” e stringendo le altre dita sotto il mento. Con l’altra mano si comprime il pallone, insufflando così l’aria nei polmoni e contemporaneamente osserviamo se il torace si espande. Se ci si trova da soli ad effettuare la RCP si devono fare 30 compressioni (velocità di 100\min) seguite da 2 insufflazioni (velocità 1 sec ciascuna). Se si è in due, uno si occupa della ventilazione, l’altro delle compressioni toraciche. Dal momento che il massaggio cardiaco è faticoso, è opportuno scambiare i ruoli tra chi ventila e chi massaggia ogni 1-2 minuti. Tale scambio deve avvenire nel minor tempo possibile, in modo da ridurre il più possibile il tempo senza compressioni. 21 Per riassumere quanto esposto fino ad ora Non appena disponibile, il DAE deve essere utilizzato. 22 La defibrillazione precoce La defibrillazione precoce è il terzo anello della catena della sopravvivenza. Come discusso all’inizio, i ritmi responsabili della maggior parte dei casi di arresto cardiocircolatorio sono la fibrillazione ventricolare (FV) e la tachicardia ventricolare senza polso (TV). Il 25% è invece causato da asistolia ed il 5% da PEA. I ritmi cosiddetti defibrillabili sono la FV e la TV senza polso. Per ottenere il recupero neurologico completo è necessaria una defibrillazione rapida ed efficace che produca il ritorno della circolazione spontanea. I defibrillatori La defibrillazione consiste nel far attraversare il cuore da un flusso di corrente continua in pochi millisecondi. Il passaggio dell’energia determina una interruzione di tutta la attività cardiaca, dando la possibilità al cuore di ristabilire la corretta sequenza dell’attivazione elettrica e favorendo in tal modo la ripresa del circolo. La morfologia dell’onda di defibrillazione può essere di tipo monofasico (la corrente fluisce in un'unica direzione) o bifasica (la corrente dapprima fluisce in una direzione, poi, a metà percorso, dopo un brevissimo istante di pausa, viene invertita). I defibrillatori che usano un’onda bifasica sono più efficaci nell’interrompere la fibrillazione ventricolare e permettono di utilizzare energie di scarica inferiori rispetto ai monofasici. I defibrillatori si distinguono inoltre in manuale e semiautomatico, a seconda delle modalità di erogazione della scarica. • Defibrillatore manuale: il suo utilizzo è riservato al personale medico, in quanto è l’operatore che analizza il l’ECG, de23 termina la necessità dello shock, seleziona il livello di energia e quando erogare lo shock. Sempre il medico rivaluta quindi tutte le modificazioni del ritmo per stabilire la necessità di altri shock. • Defibrillatore semiautomatico (DAE): è un dispositivo computerizzato che utilizza messaggi vocali e visivi per guidare il soccorritore nella defibrillazione. Una volta collegato al torace del paziente mediante una coppia di elettrodi adesivi, il DAE analizza automaticamente il ritmo e solo nel caso riconosca la FV o la TV indica lo “shock consigliato”. Carica quindi il condensatore al valore di energia già preimpostato e ordina all’operatore di premere il pulsante shock. Non è possibile erogare la scarica se il DAE non la ritiene indicata. Questo annulla di fatto la possibilità di commettere errori nell’erogare la defibrillazione. (In sintesi, è impossibile sbagliare defibrillando chi non è da defibrillare!) Il DAE Dopo aver acceso il DAE è sufficiente seguire le istruzioni da esso impartite. Una volta posizionati gli elettrodi, il DAE effettuerà autonomamente l'analisi del ritmo, e nel caso in cui riconosca un ritmo defibrillabile chiederà all'operatore di impartire lo shock. I due elettrodi vengono posizionati come segue: • sotto la clavicola destra, di fianco allo sterno (elettrodo sternale) • sotto la mammella sinistra, nella linea ascellare media (elettrodo apicale) 24 ELETTRODO STERNALE ELETTRODO APICALE E' necessario che il torace del paziente sia asciutto e che gli elettrodi aderiscano perfettamente alla cute (provvedere alla tricotomia se è immediatamente disponibile un rasoio). Dopo aver collegato gli elettrodi il DAE esegue l'analisi del ritmo. Durante questa fase è necessario allontanarsi dal paziente per evitare di interferire con l'operato del DAE, e qualora lo shock risulti essere indicato l'operatore dovrà porre analoga attenzione affinché nessuno dei presenti tocchi il paziente. Pertanto prima di erogare lo shock inviterà energicamente tutti ad allontanarsi pronunciando frasi del tipo “ via io, via voi, via tutti ”. Se, dopo aver analizzato il ritmo, il DAE individua un’aritmia defibrilla bile, avverte l'operatore che lo shock è consigliato e contemporaneamente carica il proprio condensatore, quindi invita attraverso un comando vocale a premere il pulsante di scarica. Erogato lo shock, si riprende immediatamente la RCP effettuando 30 compressioni e 2 ventilazioni per 2 minuti senza ricontrollare il ritmo o palpare il polso. Successivamente il DAE ripeterà l'analisi del ritmo. 25 26 Se al termine dell'analisi lo strumento indica invece che il ritmo NON è defibrillabile, si passa immediatamente alla RCP effettuando 5 cicli di 30 compressioni e 2 ventilazioni (2 minuti). Successivamente si ripete l'analisi del ritmo; se nuovamente lo shock non risulta indicato si prosegue con la RCP e l'analisi del ritmo fino a che la vittima inizi a respirare normalmente o compaia un ritmo defibrillabile (in questo caso si provvede all'erogazione dello shock). La sequenza BLS-D deve proseguire fino all'arrivo del team d'emergenza, specializzato nel trattamento avanzato dell'arresto cardiaco. Advanced Cardiovascular Life Support - ACLS L’ACLS è costituito dall'insieme delle procedure messe in atto da operatori sanitari altamente qualificati per garantire la pervietà delle vie aeree, il ripristino e il mantenimento della ventilazione e della circolazione, oltre che per il trattamento d'emergenza delle lesioni più gravi che hanno causato o accompagnano lo scompenso cardiorespiratorio. E’ il quarto anello della catena della sopravvivenza. Gestione delle vie aeree Le principali procedure attuabili in grado di garantire la pervietà delle vie aeree sono rappresentate da: • rimozione di eventuali corpi estranei • posizionamento di una cannula faringea (cannula di Guedel) • intubazione tracheale o posizionamento di un dispositivo sopraglottico (maschera laringea) 27 Intubazione tracheale E' il provvedimento di scelta per il controllo delle vie aeree, ma deve essere effettuata solamente da personale addestrato e in grado di eseguire la manovra con abilità e sicurezza. I vantaggi dell'intubazione rispetto alla ventilazione con pallone e maschera sono numerosi: • pervietà delle vie aeree e protezione dall'aspirazione del contenuto gastrico o del sangue proveniente dall'orofaringe • possibilità di aspirare le secrezioni delle vie aeree • consente di fornire un adeguato volume corrente anche durante l'esecuzione delle compressioni toraciche Prima di eseguire l'intubazione tracheale devono esserne valutati i rischi e i benefici. Nessun tentativo di intubazione deve infatti interrompere le compressioni toraciche per più di dieci secondi, superato questo tempo si deve riprendere la ventilazione con pallone e maschera. Materiale per l'intubazione Laringoscopio: è lo strumento fondamentale per la visione diretta della glottide e delle corde vocali. E' composto da un manico che contiene sia la sorgente di energia che la fonte luminosa e da una lama che può essere diversa per dimensione e forma (retta o curva). Tubo orotracheale: sono disponibili in diverse misure con o senza cuffia. E' importante scegliere il diametro adatto alle dimensioni del paziente, un tubo del diametro interno di 8mm è adatto per un maschio adulto mentre uno del diametro di 7.5 per una donna. 28 TUBO ORO-TRACHEALE LARINGOSCOPIO Siringa per cuffiare: consente di gonfiare (cuffiare) il palloncino di ancoraggio del tubo endotracheale al di sotto delle corde vocali rendendolo stabile e proteggendo le vie aeree. Dopo l'intubazione il paziente viene ventilato con il pallone ambu attaccato al tubo. Si effettuano 16 atti al minuto e 100 compressioni toraciche, non si alternano più ventilazioni e compressioni. Accesso venoso periferico E' fondamentale ottenere un accesso venoso per la somministrazione dei farmaci. L'iniezione del farmaco endovena deve essere seguita da un bolo di soluzione fisiologica e dal sollevamento dell'estremità per 1020 secondi per favorire l'arrivo del farmaco alla circolazione centrale. 29 Cause reversibili di arresto cardiocircolatorio All'origine dell'arresto cardiaco vi sono in genere alterazioni che se prontamente identificate e corrette possono ancora essere reversibili. Le maggiori probabilità di sopravvivenza per la vittima dell'arresto derivano dal pronto riconoscimento e dal trattamento della causa sottostante. Brevemente, le cause reversibili di arresto cardiocircolatorio possono essere sintetizzate come le 5 ‘I’: • • • • • Ipossia Ipovolemia Ipo-iperpotassiemia Ipotermia Ioni idrogeno (acidosi) E le 5 ‘T’: • • • • • Tamponamento cardiaco PneumoTorace iperteso Tromboembolia polmonare Tromboembolia coronarica Tossine (ingestione di sostanze tossiche o farmaci) Di seguito proponiamo un algoritmo semplificato dell’ACLS. 30 31 Trattamento post rianimatorio, l’ultimo anello La gestione avanzata cardiocircolatoria e delle vie aeree ha come obiettivo l’aumento delle possibilità di ripristino della circolazione spontanea (Return On Spontaneus Circulation, ROSC). Il ROSC è però solamente il primo passo di un trattamento rianimatorio intensivo la cui qualità condiziona in modo significativo la prognosi del paziente. I pazienti rianimati richiedono un monitoraggio adeguato delle funzioni vitali, il trasferimento in sicurezza in un'area intensiva ed un supporto continuo della funzione d'organo. L'obiettivo finale resta il ritorno ad una funzione cerebrale normale, ad un ritmo cardiaco stabile, ad una situazione emodinamica normale. Considerazioni etiche Solo una minoranza di persone sottoposte a RCP sopravvive e riesce a compiere un recupero completo. La rianimazione comporta anche il rischio di provocare sofferenze e prolungare il processo del morire. Non dovrebbe essere tentata nei casi “futili” quando cioè non è di alcun beneficio in termini di prolungamento di una vita di qualità accettabile. Non deve essere eseguita se contraria al volere ben documentato di un adulto capace di intendere e di volere che sia a conoscenza delle conseguenze della propria decisione anticipata al momento di prenderla. Le decisioni relative alla RCP non dovrebbero comunque impedire che i pazienti ricevano qualsiasi altro trattamento necessario (terapia antalgica o sedazione, ventilazione, somministrazione di ossigeno, infusione di liquidi, antibioticoterapia). 32 Componente Riconoscimento RACCOMANDAZIONI Adulto Non cosciente, non respira o boccheggia, nessun polso rilevato in 10 secondi. C-A-B Sequenza RCP Almeno 100/min Frequenza compressioni Profondità di compressione Rilasciamento parete toracica Interruzione compressioni Vie aeree Rapporto compressioni-ventilazioni (senza supporto avanzato delle vie aeree) Ventilazioni: soccorritore non addestrato Ventilazione con supporto avanzato delle vie aeree Defibrillazione Bambino Almeno 5 cm Almeno 1/3 diametro anteroposteriore del torace Consentire rilasciamento completo dopo ogni compressione. Chi comprime ruota ogni 2 min. Ridurre al minimo le interruzioni Testa inclinata, mento sollevato (nel sospetto di trauma cervicale: spinta della mandibola) 30:2 1 o 2 soccorritori 30:2 Singolo soccorritore 15:2 2 soccorritori Solo compressioni 1 insufflazione ogni 6/8 secondi Circa 1 secondo per insufflazione Sollevamento toracico visibile Usare il DAE non appena é disponibile. Ridurre al minimo le interruzioni delle compressioni toraciche prima e dopo la scarica. Dopo ciascuna scarica riprendere immediatamente il massaggio cardiaco. 33 SITI UTILI www.ilcor.org International Liaison Committee on Resuscitation www.americanheart.org American Heart Association www.erc.edu European Resuscitation Council www.ircouncil.it Italian Resuscitation Council 34 Appun 35 Università degli Studi di AOU Sassari SASSARI A cura dell’U.O. Anestesia e Rianimazione 36
Scarica